Митральный клапан блокирует регургитацию крови, то есть предотвращает ее обратный ток. Для этого нужно перекрыть отверстие между левым желудочком и предсердием, что и происходит при смыкании створок клапана. Недостаточность митрального клапана проявляется, когда створки не могут полностью сомкнуться, тогда остается просвет в отверстии, и становится возможным обратное движение крови.
Почти у половины людей, имеющих порок сердца, есть подобное нарушение. При этом митральная недостаточность обычно сопровождается другими проблемами, это могут быть различные стенозы, патологии крупных сосудов.
Почему развивается патология
Недостаточность митрального клапана становится результатом повреждений самого клапана или структур сердца. Причин тому может быть достаточно много. Причем она может быть острой и хронической и вызывается разными проблемами и заболеваниями.
В результате повреждений различных структур сердца клапан хуже справляется со своей функцией. Пострадать могут как сами створки, так и мышцы, обеспечивающие их работу, или сухожилия управляющие створками клапана.
Причины острой недостаточности
- Изменения и разрушения в тканях митрального кольца
- Перфорация створок,
- Разрывы хорд,
- Ослабление и разрушение папиллярных мышц.
Как правило, причиной всех этих повреждений становятся заболевания. Основной и наиболее частой причиной на сегодняшний день является инфекционный эндокардит. Воспалительный процесс при этом заболевании может негативно сказаться на состоянии тканей митрального кольца, створок клапана или привести к разрушению сухожильных хорд.
Некоторые системные заболевания, в частности, красная волчанка может приводить к таким же повреждениям сердечных структур. Дегенеративные процессы, распространяясь на сердечно-сосудистую систему, негативно влияют на состояние всех тканей сердца.

В результате всех этих заболеваний возникают повреждения, которые мешают клапану нормально смыкать створки в силу их перфорации, разрыва или из-за того, что поврежденные мышцы и хорды уже не могут эффективно управлять работой митрального клапана.
Такие же повреждения могут возникнуть вследствие травмы, которая может иметь место во время операции на сердце.
Другие причины острой недостаточности.
- Опухолевые процессы в предсердии;
- Ревматические процессы;
- Левожелудочковая недостаточность.
Причины хронической недостаточности
- Изменения тканей вследствие воспалительных процессов;
- Дегенеративные процессы;
- Инфекции;
- Структурные изменения;
- Наследственные факторы.
Воспалительный процесс не всегда вызывает острые изменения, возможно, что он течет вяло, и повреждения тканей нарастают медленно, часто незаметно для больного. Хроническую форму заболевания могут вызывать те же заболевания, что и острую. Это , инфекционный эндокардит, красная волчанка.
Среди дегенеративных процессов, которые приводят к данной патологии чаще всего отмечают миксоматозную дегенерацию, заболевания соединительной ткани, кальциевые отложения в области митрального клапана.

Некоторые заболевания сердца приводят к структурным изменениям, которые препятствуют нормальной работе клапанного аппарата. К примеру, в результате инфаркта, эндокардита повреждаются хорды или папиллярные мышцы, что становится непосредственной причиной развития хронической недостаточности. К таким же последствиям может привести .
Наследственные патологии формируются в процессе внутриутробного развития из-за негативных влияний на организм матери. Также они могут быть обусловлены генетическими нарушениями. Чаще всего она формируется при дефектах створок клапана и патологии крупных сосудов.
Особенности
Гемодинамика при митральной недостаточности, то есть ток крови, зависит от степени выраженности патологии.
Степень недостаточности
- Незначительная;
- Умеренная;
- Выраженная;
- Тяжелая.
При незначительной степени регургитация наблюдается непосредственно у створок митрального клапана. Она встречается и у здоровых людей. Умеренная степень означает регургитацию, происходящую в одном-полутора сантиметрах от клапана.
При третьей степени обратное движение крови доходит до середины предсердия. Это приводит к некоторому расширению предсердия. Тяжелая степень недостаточности приводит к тому, что регургитация занимает все левое предсердие.
Как проявляется проблема

Характерный шум, который отмечает врач при выслушивании сердца, - главный симптом. Он вызван возвращением крови из левого желудочка в левое предсердие.
Постановка диагноза начинается именно с этого симптома. Хотя при легкой недостаточности может не быть никаких симптомов.
При более серьезном развитии порока левый желудочек вынужден качать больше крови, чтобы принять еще и ту, которая возвращается обратно в предсердие. В результате он постепенно увеличивается, гипертрофируется. При этом, усиливаются его сокращения, что ощущается человеком как усиленное сердцебиение. Особенно заметны эти симптомы, когда пациент лежит на левом боку.
Поскольку в результате регургитации кровь возвращается в предсердие, то оно должно вмещать больший объем крови, и оно тоже постепенно увеличивается. При значительной степени увеличения предсердие не справляется со своей функцией, потому что возникает фибрилляция и частые неритмичные сокращения. Насосная функция сердца вследствие этого падает.
Дальнейшее развитие степени патологии приводит к тому, что предсердия вообще нормально не сокращаются, а только дрожат. Эти проблемы могут быть чреваты более серьезными нарушениями, например, образованием тромбов, ведь нет нормального кровотока. Тромбы, образующиеся в сердце очень опасны, ведь они могут перекрывать крупные сосуды, а это ведет к повреждению различных органов, инсульту.
При 3 и 4 степени регургитация бывает весьма выраженной, что дает дополнительную нагрузку на сердце. Человек рискует получить сердечную недостаточность, которая имеет такие симптомы, как одышка, отеки, кашель. Поврежденные ткани сердца становятся более уязвимы, меньше сопротивляются инфекциям, поэтому риск инфекционного эндокардита увеличивается.
У человека с умеренной и выраженной степенью нет полноценного кровоснабжения органов, так как такое нарушение приводит к снижению насосной функции сердца. Поскольку органы не получают нормального питания, страдает весь организм, и это может сказываться на его общем состоянии и самочувствии больного.
Симптомы
- Усиленное сердцебиение,
- Повышенная утомляемость,
- Отеки,
- Одышка,
- Кашель,
- Цианоз,
- Митральный румянец.
Симптомы могут проявляться в различных сочетаниях. При небольшой степени выраженности проблемы явных проявлений может не быть. Человек может почувствовать, что стал быстрее уставать, меньше успевает сделать за день, хуже переносит физические нагрузки.

Все это обычно не воспринимается за симптомы сердечной проблемы, поэтому патологический процесс продолжает прогрессировать.
Диагностика
Методы диагностики:
- Осмотр;
- Анализ мочи и крови (общий, биохимический, иммунологический);
- ДопплерЭхоКГ;
- УЗИ сердца.
Могут использоваться и другие методы для постановки диагноза, однако эти являются основными, и чаще всего их бывает достаточно.
Осмотр и беседа с больным позволяют выделить симптомы и предположить наличие патологии. Нужно выяснить, чем болел человек, какова его наследственность. Анализы позволяют определить наличие воспалительного процесса, уровень холестерина, сахара, белка в крови и другие важные показатели. При выявлении антител можно предположить наличие воспаления или инфекции в сердечной мышце.
Для постановки диагноза: обязательно делают ЭКГ, которое показывает ритмичность работы сердца, помогает обнаружить наличие аритмии и других сбоев, оценить, есть ли перегрузка сердца и увеличены ли его отделы. Основной метод - УЗИ или эхокардиография.
Зачем делают УЗИ сердца
- Оценить состояние створок клапана;
- Увидеть, как смыкаются створки;
- Понять размеры желудочков и предсердий;
- Измерить толщину сердечных стенок;
- Обнаружить утолщение внутренней оболочки сердца.
ДопплерЭхоКГ - это исследование, которое показывает, как движется кровь. Этот метод диагностики дает возможность выявить обратный ток крови, который характерен при таком пороке.
Как лечить заболевание
Если выявлены симптомы и поставлен диагноз, то нужно выяснить причину порока сердечного клапана. В первую очередь нужно лечить заболевание, которое привело к такому состоянию. Если проблема выражена незначительно или умеренно, то, как правило, дополнительного лечения не требуется.

Если степень поражения более серьезная или возникли осложнения (сердечная недостаточность, аритмия), то понадобится медикаментозное лечение.
При выраженной недостаточности лечение должно быть комплексным, возможно, понадобится хирургическая операция.
Хирургически лечится с помощью операций, проводимых при искусственном кровообращении.
При пластических операциях, которые выполняются при 2-3 степени заболевания, может производиться установка специального поддерживающего кольца вблизи створок, укорачиваются хорды, створка. После операции нормализуется кровоток, а собственный клапан сохраняется.
Если пластическая операция не принесла результата или ткани сильно повреждены, то необходимо протезирование. Используются биологические или механические протезы. Для изготовления биологических используются ткани животных, механические выполняются из специальных сплавов.
Особенности послеоперационного периода
- После пластической операции не требуется антикоагулянтная терапия.
- После вживления биологического протеза прием антикоагулянтов необходим в течение 2-3 месяцев.
- После установки искусственного протеза антикоагулянты назначаются для постоянного приема.
Успех лечения и то, как человек будет чувствовать себя после операции, зависит от степени проявлений недостаточности и регургитации, от динамики заболевания и индивидуальных особенностей. Важно не откладывать диагностику и лечение.
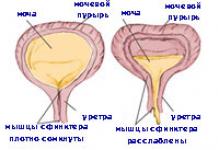
Митральный клапан – клапан, расположенный между левым предсердием и левым желудочком сердца, который предотвращает регургитацию крови в левое предсердие во время систолы.
Недостаточность митрального клапана или митральная недостаточность – неспособность клапана препятствовать регургитации крови из левого желудочка в левое предсердие.
Регургитация – быстрый ток крови в направлении, обратном нормальному движению, возникающий во время систолы.
Митральная недостаточность редко встречается изолировано (около 2% от общего числа сердечных заболеваний). Она сопровождается пороками аортальных клапанов, стенозом митрального отверстия.
Различают функциональную (относительную) и органическую митральную недостаточность.
Функциональная митральная недостаточность обусловлена ускорением кровотока при дистонии, изменением тонуса папиллярных мышечных волокон, дилатацией (расширением) левого желудочка, что обеспечивает гемодинамическую перегрузку отдела сердца.
Органическая митральная недостаточность развивается вследствие анатомического поражения соединительнотканных пластин самого клапана, а также сухожильных нитей, фиксирующих клапан.
Гемодинамические нарушения данных типов митральной недостаточности имеют одинаковый характер.
Нарушение гемодинамики при различных формах митральной недостаточности
Систола – серия последовательных сокращений миокарда желудочков и предсердий определенной фазы сердечного цикла.
Давление аорты значительно превышает давление левого предсердия, что способствует регургитации. Во время систолы возникает обратный ток крови в левом предсердии, обусловленный неполным прикрытием атриовентрикулярного отверстия створками клапана. В результате этого в диастолу поступает дополнительная порция крови. Во время диастолы желудочков значительный объем крови поступает из предсердия в левый желудочек. Вследствие этого нарушения возникает перегрузка левых отделов сердца, что способствует увеличению силы сокращений сердечной мышцы. Наблюдается гиперфункция миокарда. На начальных стадиях развития митральной недостаточности возникает хорошая компенсация.
Митральная недостаточность приводит к гипертрофии левого желудочка и левого предсердия, в результате чего повышается давление в легочных сосудах. Спазм артериол легких обусловливает легочную гипертензию, вследствие чего развивается гипертрофия правого желудочка, недостаточность трехстворчатого клапана.
Недостаточность митрального клапана: симптомы, диагностика
При хорошей компенсации недостаточности митрального клапана симптомы не проявляются. Выраженная митральная недостаточность характеризуется следующей симптоматикой:
- Одышка и нарушение сердечных ритмов при физической активности (затем в состоянии покоя);
- Кардиалгии;
- Повышенная утомляемость;
- Сердечная астма (приступы резкой одышки);
- Боли, отечность в правом подреберье, обусловленные увеличения печени;
- Отеки нижних конечностей;
- Сухой кашель с небольшим отделением мокроты, в редких случаях с примесями крови;
- Боли в области сердца колющего, давящего, ноющего характера, не ассоциированные с физической деятельностью.
При компенсированной недостаточности митрального клапана симптомы могут не проявляться в течение нескольких лет. Выраженность симптоматики обусловлена силой регургитации.
Для диагностики митральной недостаточности используют следующие методы:
- ЭКГ позволяет выявить признаки перегрузки и гипертрофии левого желудочка и предсердия, в третьей стадии – правого отдела сердца;
- ЭхоКГ – определение гипертрофии и дилатации левых отделов сердца;
- Рентгенографическое исследование органов грудной клетки – определение степени легочной венозной гипертензии, степень выпячивания дуг предсердий;
- Вентрикулография – определение наличия и степени регургитации;
- Катетеризация желудочков – определение динамики давления в желудочках сердца.
В настоящее время наблюдается гипердиагностика митральной недостаточности. Современные методы исследования показали, что минимальная степень регургитации может присутствовать в здоровом организме.
Недостаточность митрального клапана 1 степени: клиническая картина
Недостаточность митрального клапана 1 степени характеризуется компенсацией гемодинамики и неспособности клапана препятствовать обратному току крови, которая достигается гиперфункцией левого желудочка и предсердия. Данная стадия заболевания характеризуется отсутствием симптоматики недостаточности кровообращения, хорошим самочувствием пациента при физических нагрузках. При диагностике недостаточности митрального клапана 1 степени обнаруживаются незначительное расширение границ сердца влево, наличие систолических шумов. На электрокардиограмме признаки нарушения функции клапана отсутствуют.
Недостаточность митрального клапана 2 степени: клиническая картина
 Недостаточность митрального клапана 2 степени характеризуется развитием пассивной формы венозной легочной гипертензии. Данная стадия характеризуется рядом симптомов нарушения кровообращения: одышка и учащенное сердцебиение при физической активности и в состоянии покоя, кашель, приступы сердечной астмы, кровохарканье. При диагностике недостаточности митрального клапана 2 степени обнаруживаются расширение границ сердца влево (1 – 2см), вправо (до 0,5см) и вверх, систолические шумы. Электрокардиограмма показывает изменения предсердного компонента.
Недостаточность митрального клапана 2 степени характеризуется развитием пассивной формы венозной легочной гипертензии. Данная стадия характеризуется рядом симптомов нарушения кровообращения: одышка и учащенное сердцебиение при физической активности и в состоянии покоя, кашель, приступы сердечной астмы, кровохарканье. При диагностике недостаточности митрального клапана 2 степени обнаруживаются расширение границ сердца влево (1 – 2см), вправо (до 0,5см) и вверх, систолические шумы. Электрокардиограмма показывает изменения предсердного компонента.
Недостаточность митрального клапана 3 степени: клиническая картина
При недостаточности митрального клапана 3 степени развивается гипертрофия правого желудочка, что сопровождается характерной симптоматикой: увеличение печени, развитие отечности, повышение венозного давления.
Диагностика недостаточности митрального клапана 3 степени обнаруживает значительное расширение границ сердечной мышцы, интенсивные систолические шумы. Электрокардиограмма показывает наличие митрального зубца, признаки левожелудочковой гипертрофии.
Лечение недостаточности митрального клапана, прогнозы
Лечение недостаточности митрального клапана регулируется единственным правилом: пациент с диагностированной митральной недостаточностью – хирургический пациент. Данная патология не подлежит медикаментозной коррекции. Задачей кардиолога является правильная подготовка пациента к операции.
Консервативное лечение недостаточности митрального клапана направлено на контроль частоты сердечных сокращений, а также на профилактику тромбоэмболических осложнений, снижение степени регургитации. Также применяется симптоматическое лечение.
В ходе оперативного вмешательства производится имплантация митрального клапана.
Прогнозы при митральной недостаточности полностью зависят от степени регургитации, выраженности клапанного дефекта и динамики заболевания.
Видео с YouTube по теме статьи:
Митральный клапан существует у каждого человека и находится он между предсердием и желудочком сердца. Состояние, когда остается щель между створками клапана — называется недостаточностью митрального клапана. Это заболевание опасно прогрессированием и взаимосвязью с другими пороками сердечной системы.
Причинами этой патологии могут выступать как врожденные болезни сердца, так и невыпеченные инфекции. Почти всегда этот недуг сопровождается и другими заболеваниями сердца.
К сожалению, митральной недостаточности подвержены все, даже маленькие детки. Рассмотрим подробней, что же такое недостаточность митрального клапана, этиология и патогенез недуга, основные симптомы, методы лечения и профилактики.
Недостаточность митрального клапана — описание
Недостаточность митрального клапанаМитральная недостаточность - это порок сердца, при котором возникает обратное движение крови из левого желудочка в левое предсердие во время сокращения желудочков сердца вследствие неполного смыкания его створок. Митральная недостаточность – самый частый вид нарушений клапанного аппарата сердца.
Она выявляется у половины больных с пороками сердца, преимущественно в сочетании с митральным стенозом (сужением правого предсердно-желудочкового отверстия) и с аортальными пороками – стенозами (сужениями аорты на уровне клапана) или недостаточностью клапанов аорты (неплотным смыканием створок клапанов аорты в момент расслабления желудочков).
Недостаточность митрального клапана редко встречается изолированно (то есть без других пороков сердца) – только у каждого пятидесятого больного с пороком сердца.
Сущность этого порока состоит в нарушении замыкательной функции клапана вследствие фиброзной деформации створок, подклапанных структур, дилятации фиброзного кольца или нарушении целостности элементов митрального клапана, что обусловливает возврат части крови из лево¬го желудочка в предсердие.
Эти нарушения внутрисердечной гемодинамики сопровождаются уменьшением минутного объема кровообращения, развитием синдрома легочной гипертензии.

Основным показателем недостаточности митрального клапана является то, какая имеется регургитация крови обратно в левое предсердие. Соответственно этому выделяют степени недостаточности.
- I степень – регургитация выражена слабо. Происходит незначительный ток крови в предсердие, который определяется у клапана.
- II степень – поток регургитирующей крови доходит до середины предсердия.
- III степень – струя крови достигает уже задней стенки предсердия. Наступает декомпенсация порока.
Это приводит к тому, что в предсердии скапливается больше крови, чем положено (та, что поступает в норме + заброшенная). Эта кровь поступает в желудочку и заставляет его сокращает с большей силой, чем положено.
Это ведет к гипертрофии желудочка (левого). Таким образом происходит компенсация порока.
Крови обратно забрасывается больше. Теперь уже предсердие не способно вытолкнуть всю кровь без значительного колебания давления. Происходит повышение давления и в левом предсердии. Соответственно повышается давление и в легочных сосудах.
Происходит расширение левого предсердия, поскольку мышца уже не способна вытолкнуть всю кровь. В особо запущенных случаях может увеличиваться в размерах и правый желудочек (трудно прокачивать кровь в легкие, где застой). Однако это встречается достаточно редко.

Всю недостаточность митрального клапана можно разделить на три группы, в зависимости от того, что является первопричиной порока.
- Органическая недостаточность. В данных случаях причина недостаточности кроется в самом клапане, который поражен каким-либо фактором.
Приблизительно у 75%людей таковой причиной является ревматизм. Существует еще ряд причин органических расстройств:
- системная красная волчанка – в состав клапана входит много соединительной ткани, которая поражается при аутоиммунном заболевании;
- склеродермия – данное заболевание также относится к заболеваниям соединительной ткани;
- миксоматозная дегенерация митрального клапана – поражаются его створки, теряя способность плотно закрывать атриовентрикулярное отверстие;
- инфекционный эндокардит – достаточно часто микроорганизмы поражают створки клапанов;
- кальциноз кольца митрального клапана;
- также стоит упомянуть ряд состояний, при которых отрываются створки клапана или хорды, придающие ему форму.
Недостаточность митрального клапана по тяжести делят на четыре степени. Пролапс 1 стадии – самая легкая форма. В этом случае обратный ток крови не более 20% и весь объем остается в пределе предсердия. Очень часто эта болезнь диагностируется вместе с другими проблемами сердца.
Недостаточность 1 степени сложно диагностируется, так как почти не вызывает видимых симптомов, а также позволяет человеку вести привычный образ жизни. Болезнь не препятствует беременности. Все причины, приведшие к появлению 1 степени заболевания, делят на врожденные и приобретенные.
В первом случае порок сердца может быть наследственным, возникнуть во время внутриутробного развития. Но чаще всего болезнь приобретенная (в 99,4% случаев). Причинами, повлекшими развитие болезни 1 степени, становятся:
- Ревматизм. Это поражение выражается, как неспособность иммунной системы бороться с некоторыми типами стрептококка. Одновременно развивается ревматизм суставов, поражение других клапанов.
- Ишемическая болезнь сердца. Хорды и сосочковые мышцы, отвечающие за закрытие клапана, ослабляются или разрываются.
- Травматические повреждения. Чаще всего приводят к более выраженному течению заболевания.
- Системная красная волчанка. У больного развивается поражение соединительных тканей, Недостаточность митрального клапана может быть врожденной и приобретенной в том числе и входящих в состав клапанов.
- Инфекционный эндокардит. Поражение болезнетворными микроорганизмами створок митрального клапана.
- Склеродермия. Еще одно заболевание, поражающие клетки соединительной ткани.
- Миксоматозная дегенерация митрального клапана. Створки, отделяющие предсердие, теряют возможность плотно захлопываться, остается просвет.
- Относительная недостаточность. Клапан находится в норме, но из-за деформации левого желудочка и растяжения отверстия теряет способность плотно его закрывать.
- Функциональная недостаточность. Патологии, связанные с сосочковыми мышцами и миокардом.
Заболевание проявляется у мужчин и женщин, особенно во время беременности. Наиболее частая причина (75% случаев) – инфекционное заболевание, болезнетворные микроорганизмы. Своевременное лечение заболеваний станет лучшей профилактикой недостаточности 1 степени.
Недостаточность митрального клапана у детей
Данное состояние часто встречается у детей раннего возраста и носит врождённый или приобретённый характер. Болезнь может начать развиваться у малыша ещё в утробе мамы, что может произойти по следующим причинам:
- при получении будущей мамой дозы радиационного облучения;
- под влиянием рентгеновского облучения мамы;
- в случае носительства мамой будущего малыша различных инфекций;
- наследственность;
- генетические пороки развития младенца в утробе мамы, в том числе, связанные с проблемами соединительной ткани (синдромы Марфана и Элерса-Данлоса).
Регистрация данного заболевания у ребёнка значительно позже его рождения связывается с влиянием на его организм следующих факторов:
- пережитых ранее хирургических вмешательств на сердце;
- эндокардита;
- вальвулита;
- травмы сердца.
Встречаются такие проблемы здоровья ребёнка, при которых двустворчатый клапан претерпевает функциональную недостаточность, в частности:
- опухолевые образования;
- гибель или частичная деформация некоторых областей сердца, находящихся вблизи клапана и отвечающих за его движение;
- разрыв соединительной ткани, посредством которой сердечная мышца контактирует с папиллярными мышцами;
- расхождение створок клапана вследствие увеличения границ фиброзного кольца.
Прочими причинами заболевания у детей могут быть:
- ревматизм;
- дилатационная кардиомиопатия;
- системная красная волчанка;
- миокардит;
- пролапс митрального клапана;
- ишемическая болезнь сердца;
- артериальная гипертензия;
- аортальные пороки сердца.
Врождённый вариант заболевания развивается очень стремительно и провоцирует сердечную недостаточность у ребёнка. Симптоматика в общих проявлениях характеризуется:
- неспособностью ребёнка к длительной физической нагрузке или активности;
- потерей веса, замедлением роста;
- нарушениями аппетита;
- болевыми ощущениями в области сердца и груди;
- появлением одышки;
- присутствием сухого кашля;
- вялостью;
- прослеживанием шумов в сердце;
- формированием сердечного горба.
Начальная стадия митральной недостаточности в детском возрасте может протекать без видимых проявлений, давая о себе знать только в период перехода в более тяжёлую форму. Нередко данное состояние сопровождается различными проблемами сердца — стенозом, пролапсом и так далее.
Клиническая картина болезни изменяется в соответствии с её стадией:
- Первая – проявления недостаточности минимальны благодаря двойной работе левых отделов сердца ребёнка.
- Вторая – объём крови, текущей в обратном направлении, равен 20-40% от систолического. В лёгких может начать скапливаться кровь, образуя застои.
- Третья – более тяжёлая форма болезни. По неверному направлению движется порядка 40-60% крови, что провоцирует развитие сердечной недостаточности;
- Четвёртая – регургитация составляет более 60%, поток крови заполняет полностью всё левое предсердие, вызывая гемодинамические нарушения.
Регургитация (течение, противоположное нормальному) составляет до 20% от систолического объёма крови (так называется количество крови, которое выбрасывают желудочки сердца за одно сокращение).
В результате, самочувствие малыша ухудшается, он чувствует быструю усталость, одышку, мучается от приступов сухого кашля, иногда с кровянистыми вкраплениями в мокроте.
Диагностика заболевания в детском возрасте проводится посредством неинвазивных процедур сердца:
- ультразвукового исследования;
- электрокардиограммы;
- эхокардиографии;
- спиральной компьютерной томографии;
- магнитно-резонансной томографии;
- рентгенографии.
В частных ситуациях требуется проведение дополнительных диагностических процедур – коронарокардиографии и катетеризации полостей сердца.
Врач тщательно осматривает ребёнка, оценивает его физическое развитие, оттенок и эластичность кожи, измеряет пульс и давление. Важной частью осмотра является прослушивание сердечных ритмов, тонов и шумов, а также поиск посторонних звуков при работе лёгких.
Перкуссия области груди позволяет уточнить размеры сердца, его положение и границы. Сбор и анализ анамнеза болезни и жизни подразумевает выяснение жалоб, симптомов недуга, а также причинного заболевания. В дополнение к этому назначаются анализы мочи и крови.
Отсутствие лечения приводит к необратимым осложнениям и поражениям внутренних органов ребёнка, вплоть до летального исхода. Поскольку организм малыша постоянно растёт, сердце также увеличивается в размерах, в связи с чем операцию на сердце приходится неоднократно повторять. Ребёнок находится на пожизненном наблюдении у кардиолога и кардиохирурга.
Поскольку зачастую митральная недостаточность выступает в качестве осложнения какого-либо причинного заболевания, для восстановления функции клапана важно устранить эту болезнь.
Бессимптомное течение хронической стадии данного заболевания не нуждается в назначении особых лечебных мер. Остальные стадии болезни подразумевают приём специальных препаратов, в задачи которых входит:
- поддержание/стабилизация ритмов сердца;
- предотвращение/лечение недостаточности кровообращения.
Консервативная терапия не даёт должного эффекта в случае поздних стадий недостаточности, чем объясняется необходимость проведения хирургических операций (пластических или с использованием протеза).

Основная причина развития недостаточности митрального клапана имеет ревматическую природу. Кроме того, органическая митральная недостаточность может возникнуть при инфекционном эндокардите, бородавчатом эндокардите Либмана-Сакса, при системных заболеваниях соединительной ткани.
Функциональная (относительная) митральная регургитация может встречаться при резкой дилатации левого желудочка при аортальных пороках («митрализация» аортальных пороков, дилатационная кардиомиопатия, аневризма левого желудочка, пролабирование створок митрального клапана, кальцинозе клапанного кольца), нарушающих механизм его сужения во время систолы желудочков.
Не исключена возможность развития митральной недостаточность после митральной комиссуротомии. По течению принято выделять острую и хроническую митральную недостаточность.
Острая митральная недостаточность:
- разрыв сухожильных хорд в результате инфекционного эндокардита, инфаркта миокарда, травмы;
- поражение папиллярных мышц;
- клапанное поражение как осложнение при хирургических вмешательствах на сердце, перфорация при инфекционном эндокардите.
Хроническая митральная недостаточность:
- ревматическое поражение;
- системные заболевания;
- врожденные или наследственные заболевания;
- гипертрофическая кардиомиопатия;
- кальциноз митрального клапана;
- опухоли.
Неполное смыкание створок митрального клапана обеспечивает обратный ток крови (регургитацию) из желудочка в предсердие во время систолы. Избыточное количество крови в левом предсердии растягивает его стенки, в то же время увеличенный приток крови в левый желудочек вызывает его дилатацию, а затем гипертрофию.
В дальнейшем, при ослаблении левого предсердия и под влиянием регургитационных волн, миокард предсердия теряет свой тонус, давление в полости левого предсердия повышается, что ретроградно передается на легочные вены, - возникает венозная легочная гипертензия, которая заканчивается прогрессирующей правожелудочковой декомпенсацией.
Особенности гемодинамики при митральной недостаточности:
- регургитация до 5 мл не имеет практического значения;
- клинические проявления - при регургитации в левое предсердие не менее 10 мл;
- длительная компенсация порока (обеспечивается гипертрофированным левым желудочком по механизму Франка-Старлинга);
- быстрое прогрессирование при декомпенсации.
Увеличение ударного и минутного объемов сердца, уменьшение конечно-систолического объема и отсутствие легочной гипертензии - показатели компенсированного состояния гемодинамики.

Данный порок достаточно успешно компенсируется внутренними резервами организма (прежде всего сердца). Поэтому больные достаточно долго испытывают какого-либо дискомфорта и не обращаются к медикам за помощью. Однако можно отметить ряд более или менее специфичных симптомов.
- Кашель, вначале сухой, затем с присоединением мокроты с прожилками крови, появляется при нарастании выраженности застоя крови в сосудах легких.
- Одышка - возникает в результате застоя крови в сосудах легких.
- Учащенное сердцебиение, ощущение неритмичного сердцебиения, замирания сердца, переворотов в левой половине грудной клетки – возникает при развитий аритмий (нарушений ритма сердца) вследствие повреждения мышцы сердца тем же процессом, который вызвал недостаточность митрального клапана (например, травма сердца или миокардит – воспаление мышцы сердца) и за счет изменения структуры предсердия.
- Общая слабость и снижение работоспособности - связаны с нарушением распределения крови в организме.
Однако все эти симптомы могут проявляться и при других пороках и заболеваниях сердца, поэтому клиническая картина не может явиться основанием для постановки диагноза, проводится еще ряд исследований.
Клинически в стадии компенсации порока больные чувствуют себя удовлетворительно, могут выполнять значительные физические нагрузки, патология выявляется случайно.
В дальнейшем при снижении сократительной функции левого. желудочка и повышении давления в малом круге кровообращения больные предъявляют жалобы на одышку при физической нагрузке и сердцебиение. Могут присоединяться приступы сердечной астмы, одышка в покое.
Возможно появление кашля, редко - кровохарканья. Наблюдаются кардиалгии - колющие, ноющие, давящие, без четкой связи с физической нагрузкой. К левожелудочковой недостаточности может присоединиться правожелудочковая (отеки, боли в правом подреберье за счет увеличения печени и растяжения капсулы), позже - тотальная декомпенсация.
При физикальном исследовании обращают на себя внимание акроцианоз и fades mitralis, иногда «сердечный горб». При пальпации находят усиленный разлитой верхушечный толчок, обусловленный гипертрофией и дилатацией левого желудочка, локализующийся в пятом межреберье кнаружи от среднеключичной линии либо в шестом межреберье (чаще у молодых больных).
Границы относительной сердечной тупости расширены влево, вверх и вправо. Аускультация сердца: первый тон ослаблен на верхушке (вплоть до полного его отсутствия) - поскольку отсутствует «период замкнутости клапанов», могут наслаиваться колебания, вызванные волной регургитации.
Часто выслушивается усиленный патологический третий тон сердца, обусловленный колебанием стенок левого желудочка. Тон имеет основные отличия: глухой по тембру, выслушиваемый в ограниченной зоне.
Решающим признаком порока является систолический шум - мягкий, дующий, убывающий, заканчивается раньше, чем появляется второй тон, распространяется к подмышечной области, максимально выслушиваемый на глубоком вдохе в положении больного лежа на левом боку. Чем громче и продолжительнее систолический шум, тем тяжелее митральная недостаточность.
Над легочной артерией - акцент второго тона, выражен умеренно и связан с развитием застойных явлений в малом круге. Часто выслушивается расщепление второго тона, связанное с запаздыванием аортального компонента тона, так как период изгнания увеличенного количества крови из левого желудочка становится более продолжительным.
При исследовании легких обнаруживают признаки, свидетельствующие о застойных явлениях в малом круге кровообращения (ослабление дыхания, укорочение перкуторного звука, крепитация или мелкопузырчатые незвучные влажные хрипы в задненижних отделах легких).
В дальнейшем ослабление правого желудочка приводит к застою крови и в большом круге кровообращения, что клинически проявляется увеличением печени, отеками нижних конечностей. В поздних стадиях развивается застойный цирроз печени, асцит.
Пульс и артериальное давление при компенсированном пороке остаются нормальными, при декомпенсации - пульс учащен, АД может несколько снижаться. В поздних стадиях часто наблюдается мерцательная аритмия.

Уже при обычном осмотре можно заподозрить изменение митрального клапана:
- характерные жалобы больного позволяют оценить степень сердечной недостаточности;
- при аускультации выявляются шумы;
- при перкуссии границы сердечной тупости смещаются в левую сторону.
Основным диагностически значимым методом при митральной недостаточности является УЗИ сердце, которое можно дополнить допплерографией, позволяющей более наглядно оценить степень регургитации.
При ЭХО-КГ существует возможность определить причину появления порока сердца, а также осложнения этого состояния. На основании полученных измерений можно судить о степени недостаточности.
Следует отметить, что изолированный порок митрального клапана встречается довольно редко и в большинстве случаев вызван ревматическими изменениями.
Гораздо чаще при УЗИ сердца выявляются сочетанную недостаточность митрального и трикуспидального клапана. Подобные изменения быстрее приводят к декомпенсации сердечной недостаточности и требуют скорейшего медицинского вмешательства.
Вспомогательными методами диагностики являются:
- ЭКГ, которая изменяется лишь при вторичной трансформации сердечной мышцы.
- Рентгенография груди, при которой можно заподозрить общее увеличение сердца в размерах.
- Транс-пищеводная ЭКГ помогает диагностировать нарушения ритма предсердий.
- Суточное мониторирование выполняют при пароксизмах аритмии.
- Фонокардиография позволяет выявить шум.
- При вентрикулографии с применением специального контраста можно более точно выявить степень регургитации.
- Коронарография выполняется в качестве предоперационной подготовки или же при подозрении на ишемическую природу порока.
- Анализ анамнеза заболевания и жалоб – как давно появились одышка, сердцебиение, кашель (вначале сухой, затем с отделением мокроты с примесью крови), с чем пациент связывает их возникновение.
- Анализ анамнеза жизни. Выясняется, чем болел пациент и его близкие родственники, кто пациент по профессии (был ли у него контакт с возбудителями инфекционных заболеваний), были ли инфекционные заболевания.
- Физикальный осмотр. При осмотре отмечаются цианоз (синюшность) кожи, «митральный румянец» (ярко-красное окрашивание щек пациента вследствие нарушения обогащения крови кислородом), «сердечный горб» - это пульсирующее выпячивание слева от грудины (центральная кость грудной клетки, к которой крепятся ребра) за счет значительного увеличения левого желудочка сердца.
- Анализ крови и мочи. Проводится для выявления воспалительного процесса и сопутствующих заболеваний.
- Биохимический анализ крови. Определяется уровень холестерина (жироподобное вещество), сахара и общего белка крови, креатинина (продукт распада белка), мочевой кислоты (продукт распада пуринов – веществ из ядра клетки) для выявления сопутствующего поражения органов.
- Иммунологический анализ крови. Определятся содержание антител к различным микроорганизмам и мышце сердца (вырабатываемые организмом особые белки, способные разрушать чужеродные вещества или клетки собственного организма) и уровень С-реактивного протеина (белок, уровень которого повышается в крови при любом воспалении).
- Электрокардиографическое исследование (ЭКГ) - позволяет оценить ритмичность сердцебиений, наличие нарушений сердечного ритма (например, преждевременные сокращения сердца), размеры отделов сердца и его перегрузку.
- Фонокардиограмма (метод анализа сердечных шумов) при недостаточности митрального клапана демонстрирует наличие систолического (то есть во время сокращения желудочков сердца) шума в проекции двустворчатого клапана.
- Эхокардиография (ЭхоКГ – ультразвуковое исследование (УЗИ) сердца) – основной метод определения состояния митрального клапана.
- Рентгенография органов грудной клетки – оценивает размеры и расположение сердца, изменение конфигурации сердца (выпячивание тени сердца в проекции левого предсердия и левого желудочка), появление застоя крови в сосудах легких.
- Катетеризация полостей сердца – метод диагностики, основанный на введении в полости сердца катетеров (медицинских инструментов в виде трубки) и измерении давления в левом предсердии и левом желудочке.
- Спиральная компьютерная томография (СКТ) – метод, основанный на проведении серии рентгеновских снимков на разной глубине, и магнитно-резонансная томография (МРТ) – метод, основанный на выстраивании цепочек воды при воздействии на тело человека сильных магнитов, – позволяют получить точное изображение сердца.
- Коронарокардиография (ККГ) – метод, при котором в собственные сосуды сердца и полости сердца вводится контраст (красящее вещество), что позволяет получить их точное изображение, а также оценить движение тока крови.
В анамнезе могут быть указания на ревматический процесс, воспалительные заболевания, травмы грудной клетки, опухоли.
При перкуссии (простукивании) определяется расширение сердца влево. При аускультации (выслушивании) сердца выявляется шум в систолу (период сокращения желудочков сердца) в области верхушки сердца.
Для недостаточности митрального клапана наиболее характерно выявление на ЭКГ увеличения левого предсердия и левого желудочка.
Измеряется площадь левого предсердно-желудочкового отверстия, изучаются створки митрального клапана на предмет изменения их формы (например, сморщивание створок или наличие в них разрывов), неплотного смыкания во время сокращения желудочков сердца, наличия вегетаций (дополнительных структур на створках клапанов).
Также при ЭхоКГ оценивают размеры полостей сердца и толщину его стенок, состояние прочих клапанов сердца, утолщение эндокарда (внутренней оболочки сердца), наличие жидкости в перикарде (околосердечной сумке).
При допплерЭхоКГ (ультразвуковое исследование движения крови по сосудам и камерам сердца) выявляется обратный ток крови из левого желудочка в левое предсердие во время сокращения желудочков, а также повышение давления в легочных артериях (сосудах, приносящих кровь к легким).
При недостаточности митрального клапана давление в левом предсердии становится практически таким же, как в левом желудочке.
Проводится при планировании оперативного лечения порока или подозрении на сопутствующую ишемическую болезнь сердца.
Лечение митральной недостаточности
Легкая степень заболевания, которая не сопровождается появлением симптомов, особого лечения не требует.
Умеренная недостаточность митрального клапана не является показанием для оперативного вмешательства. В этом случае лечение проводится при помощи медикаментов:
- ингибиторы АПФ предотвращают вторичную трансформацию миокарда сердца и уменьшают симптомы сердечной недостаточности;
- бета-блокаторы уменьшают частоту сокращений левого желудочка, за счет чего увеличивается фракция выброса;
- диуретики ускоряют выведение жидкости из организма и устраняют симптомы застоя;
- вазодилататоры уменьшают нагрузку на сердце путем депонирования крови и жидкости в периферических артериях;
- сердечные гликозиды стимулируют сердечные сокращения и помогают в борьбе с аритмией;
- антикоагулянты имеет смысл применять при постоянной форме мерцания предсердий;
- антибиотики назначают при инфекционном эндокардите;
- гормональные препараты могут повлиять на течение ревматизма.
В случае острого развития регургитации можно применять внутриаортальную баллонную контрпульсацию. Во время этой процедуры в аорту пациента вводится специальный овальный раздувающийся баллон, который открывается в противофазу сокращениям сердца.
В результате увеличивается коронарный кровоток, а также повышается фракция выброса. Мера эта временная и подходит в основном для ишемии папиллярных мышц, либо в качестве предоперационной подготовки.
- Необходимо провести лечение основного заболевания – причины недостаточности митрального клапана.
- Медикаментозное лечение показано при осложнениях митральной недостаточности (например, лечение сердечной недостаточности, нарушений ритма сердца и др.)
- Недостаточность митрального клапана незначительной или умеренной степени не требует проведения специального лечения.
При выраженной и тяжелой митральной недостаточности проводится хирургическое лечение: пластика или протезирование митрального клапана.
- Хирургическое лечение недостаточности трикуспидального клапана проводят исключительно в условиях искусственного кровообращения (во время операции кровь по всему телу перекачивает не сердце, а электрический насос).
Виды операций:
- Пластические операции (то есть нормализация кровотока через левое предсердно-желудочковое отверстие с сохранением собственного митрального клапана) выполняют при недостаточности митрального клапана 2-3 степени и отсутствии выраженных изменений его створок.
- Кольцевая аннулопластика (пластика клапана) с помощью вшивания опорного кольца у основания створок митрального клапана. Кольцо состоит из металлической основы, покрытой синтетической тканью;
- Укорочение хорд (сухожильных нитей, прикрепляющих к мышце сердца папиллярные мышцы – внутренние мышцы сердца, обеспечивающие движения клапанов);
- Удаление части удлиненной задней створки митрального клапана.
- биологические протезы (изготовленные из аорты (то есть самого крупного сосуда) животных) – применяют у детей и у женщин, которые планируют беременность;
- механические клапаны (изготовленные из специальных медицинских сплавов металлов) применяют во всех остальных случаях.
- После имплантации (вживления) механического протеза больным необходим постоянный прием препаратов из группы непрямых антикоагулянтов (препаратов, снижающих свертываемость крови путем блокирования синтеза печенью веществ, необходимых для свертывания).
- После имплантации биологического протеза терапию антикоагулянтами проводят кратковременно (1-3 месяца).
- После пластики клапана антикоагулянтная терапия не проводится.

Попутно с лечением основного заболевания на 1 и 2 стадиях недостаточности проводят поддерживающее и корректирующее симптоматическое медикаментозное лечение:
- Применение вазодилаторов для регуляции систолического давления в аорте, действие иАПФ в этом случае считаются наиболее изученными;
- Адреноблокаторами;
- Применение антикоагулянтов чтобы избежать тромбообразования;
- Мочегонные и антиоксиданты;
- Антибиотики в качестве профилактики, особенно при пролапсе.
Следует отметить бесперспективность медикаментозного лечения и не допускать ухудшение состояния больного до такой степени, когда необратимые последствия в сердце понизят прогноз успешного проведения операции или сделают операцию невозможной, поскольку чем сложнее операция тем выше смертность.
С помощью медикаментов можно стабилизировать состояние больного, но даже на фоне медикаментов болезнь зачастую прогрессирует.
Операция при заболевании

Медикаментозно полностью вылечить пороки митрального клапана, особенно на границе 2, на 3 и 4 стадиях невозможно.
Если заболевание прогрессирует или возникает острая недостаточность, и нет основательной причины для отмены операции – хирургическое вмешательство единственный действенный метод лечения.
Во время операции проводится пластика или протезирование необходимых участков, больной на время операции подключается к системе искусственного кровообращения.
Пластические операции применяются, когда нет выраженных изменений структуры створок митрального клапана. В зависимости от патологии (пролапс, «молотящая» створка и т. д.) проводят:
- Коррекцию размера створки клапана;
- Укорочение сухожильных нитей (регуляция движения клапанов);
- Коррекцию размеров митрального кольца, у основания его створок проводят вшивание специального кольца (аннулопластика).
Комиссуротомия (расширение просвета митрального клапана) может проводиться трансторакально, без подключения к аппарату искусственного кровообращения. В случае обызвествления и малой подвижности клапана проводится полноценная операция с подключением искусственного кровообращения.
Комиссуротомия позволяет устранить серьезные пороки, но после такой операции впоследствии может развиться стеноз.
Вальвулопластика направлена на восстановление суженого клапана.
Баллонная вальвулопластика не требует отключения сердца от системы кровообращения, операция проводится через надрез на артерии или вене бедра. Это самая безопасная операция, дающая минимальное количество осложнений.
Клапансохраняющие реконструктивные операции у детей, такие как декальцинация створок, и комиссуропластика имеют благоприятный прогноз. Но в трех случаях из десяти приходится делать повторную операцию по протезированию митрального клапана.
Чтобы этого избежать в предоперационный период проводятся измерения степени регургитации, определяются точные параметры митрального клапана, митрального кольца, показатели сопоставляются с параметрами тела ребенка, и рассчитывается предположительный прогноз согласно которого либо целесообразно выполнить реконструктивную операцию, либо сразу провести протезирование митрального клапана.
Протезирование митрального клапана применяют при выраженных изменениях клапана или когда пластика оказалась нерезультативна. Для детей применяют изготовленные из аорты животных биологические протезы, которые, как правило, хорошо приживляются.
Операция позволяет устранить практически любые пороки, не вызывает впоследствии развитие стеноза и по прошествии полугодового послеоперационного периода ребенок сможет вести полноценный образ жизни.

Для профилактики заболевания проводятся ежегодные обследования Если заболевание протекает бессимптомно, то единственной профилактической мерой становится ежегодная процедура УЗИ сердца. Она необходима для того, чтобы предупредить и заранее выявить любые изменения в работе сердца.
Профилактические меры также назначаются в случае вторичного возникновения порока. В этом случае все меры направлены на устранение очагов хронической инфекции, приведшей к недостаточности. Дополнительно устраняют признаки гиперхолестеринемии. Пациент должен регулярно выполнять диагностику и посещать врача.
При соблюдении всех рекомендаций врача, а также, если придерживаться здорового образа жизни, то проблемы митрального клапана могут не проявить себя в течение всей жизни. Это заболевание не сильно сказывается на работоспособности человека и не имеет противопоказаний.
Недостаточность митрального клапана 1 степени – незначительная форма заболевания. Отличается сложным диагностированием. Не требует проведения хирургических операций.
Лечение любой сердечной недостаточность является обязательным, без своевременного лечения развиваются застойные явления в органах и необратимые осложнения различной степени, но даже применяя сдерживающее медикаментозное лечение, смертность остается высокой.
Естественно, любая операция на сердце – это риск, смертность после операций на открытом сердце составляет 1 – 3% для детей и возрастает с числом сопутствующих заболеваний.
Вальвулопластика и камисуротомия – временные меры, лечение недостаточности этими методами невозможно и со временем процедуры придется периодически повторять. После протезирования пациент получает послеоперационное лечение и пожизненно находится под наблюдением доктора.
Во время приема проводится обязательная аускультация сердца ребенка, остальные исследования назначаются по мере необходимости.
Источник » hospital-israel.ru; lookmedbook.ru; pirogov-center.ru; iserdce.ru; mirbodrosti.com; detstrana.ru; bone-surgery.ru; lecheniedetej.ru»
serdtse1.ru
Описание заболевания
НМК (недостаточность митрального клапана) является самой популярной сердечной аномалией. Из всех заболевших 70% страдают изолированной формой НМК . Обычно ревматический эндокардит является главной первопричиной развития заболевания. Часто через год после первой атаки состояние сердца приводит к хронической недостаточности, излечение которой производится довольно сложно.
К наибольшей группе риска относятся люди, заболевшие вальвулитом . Эта болезнь повреждает створки клапана, вследствие чего они подвергаются процессам сморщивания, деструкции, постепенно становятся более короткими по сравнению с первоначальной длиной. Если вальвулит находится на поздней стадии, развивается кальциноз.
Септический эндокардит приводит к деструкции многих сердечных структур, поэтому НМК имеет наиболее сильные проявления. Створки клапана примыкают друг к другу недостаточно плотно. При их неполном закрытии через клапан происходит слишком сильный выход крови , что провоцирует ее перезагрузку и образование застойных процессов, увеличение давления. Все признаки приводят к нарастающей недостаточности МК.
Причины и факторы риска
НМК страдают люди, обладающие одной или несколькими из следующих патологий:

- Врожденная предрасположенность.
- Синдром соединительнотканной дисплазии.
- Пролапс митрального клапана , отличающийся регургитацией 2 и 3 степени.
- Деструкция и обрыв хорд, разрыв створок МК вследствие получения травм в области груди.
- Разрыв створок и хорд при развитии эндокардита инфекционный природы.
- Деструкция аппарата, объединяющего клапаны, при эндокардите, произошедшем вследствие заболеваний соединительной ткани.
- Инфаркт части митрального клапана с последующим формированием рубца в подклапанной области.
- Изменение формы створок и тканей, находящихся под клапанами, при ревматизме .
- Увеличение митрального кольца при дилатационной кардиомиопатии .
- Недостаточность функции клапана при развитии гипертрофической кардиомиопатии.
- Недостаточность МК вследствие проведения операции.
Митральная недостаточность часто сопровождается и другим пороком — стенозом митрального клапана.
Виды, формы, стадии
При НМК оценивается общий ударный объем крови левого желудочка . В зависимости от его количества заболевание разделяется на 4 степени тяжести (в процентах указывается часть крови, которая перераспределяется неправильно):
- I (наиболее мягкая) - до 20 %.
- II (умеренная) - 20-40 %.
- III (средняя форма) - 40-60 %.
- IV (самая тяжелая) - свыше 60 %.
По формам течения заболевание можно разделить на острое и хроническое:

При определении особенностей передвижения митральных створок выделяют 3 типа классификации патологии :
- 1 - стандартный уровень подвижности створок (при этом болезненные проявления заключаются в дилатации фиброзного кольца, прободении створок).
- 2 - деструкция створок (наибольший урон принимают хорды, так как происходит их вытягивание или разрыв, также проявляется нарушение целостности сосочковых мышц.
- 3 - снижение подвижности створок (вынужденное соединение комиссур, сокращение протяженности хорд, а также их сращивание).
Опасность и осложнения
При постепенном прогрессировании НМК проявляются такие нарушения:
- Развитие тромбоэмболии на почве постоянного застоя большой части крови.
- Тромбоз клапана.
- Инсульт. Большое значение в факторах риска развития инсульта занимает произошедший ранее тромбоз клапана.
- Мерцательная аритмия.
- Симптомы хронической сердечной недостаточности.
- Митральная регургитация (частичный отказ от выполнения функций митральным клапаном).
Симптомы и признаки
Тяжесть и выраженность МКТ зависит от степени ее развития в организме:
- 1 стадия заболевания не имеет специфических симптомов.
- 2 стадия не позволяет больным осуществлять физическую нагрузку в ускоренном режиме, так как незамедлительно проявляется одышка, тахикардия, болевые ощущения в грудной клетке, сбивание ритма сердца, неприятные ощущения. Аускультация при митральной недостаточности определяет повышенную интенсивность тона, наличие шумового фона.
- 3 стадия характеризуются недостаточностью левого желудочка, патологиями гемодинамики. Пациенты страдают постоянной одышкой, ортопноэ, ускорением ритма сердца, чувствуют дискомфорт в груди, их кожные покровы бледнее, чем в здоровом состоянии.
Узнайте больше о митральной недостаточности и гемодинамике при ней из видео-ролика:
Когда обращаться к врачу и к какому
При выявлении характерных для МКТ симптомов необходимо незамедлительно обратиться к кардиологу, чтобы остановить болезнь на ранних стадиях. В этом случае можно избежать необходимости в консультации с другими врачами.
Иногда есть подозрения на ревматоидную этиологию возникновения болезни. Тогда следует посетить ревматолога для постановки диагноза и прописывания надлежащего лечения. Если появляется надобность в оперативном вмешательстве, лечение и последующее устранение проблемы проводит кардиохирург .
Распространенные методы выявления НМК:

Больше о симптоматике и диагностике узнайте из видео:
Необходимо различать НМК от других патологий сердца :
- Миокардита в тяжелой форме.
- Врожденных и приобретенных пороков сердца смежной этиологии.
- Кардиомиопатии.
- Пролапса МК.
Методы терапии
При выраженных симптомах НМК больному показано хирургическое вмешательство. Неотложно операцию выполняют по следующим причинам:

- На второй и более поздних стадиях при том, что объем выброса крови составляет от 40 % ее общего количества.
- При отсутствии эффекта от антибактериальной терапии и усугублении эндокардита инфекционного характера.
- Усиленные деформации, склероз створок и тканей, располагающихся в подклапанном пространстве.
- При наличии признаков прогрессирующей дисфункции левого желудочка совместно с общей сердечной недостаточностью, протекающей на 3-4 степени.
- Сердечная недостаточность на ранних стадиях также может стать причиной для операции, однако для образования показаний должна выявиться тромбоэмболия значительных по размеру сосудов, располагающихся в большом круге кровообращения.
Практикуются такие операции:
- Клапаносохраняющие реконструктивные операции необходимы для коррекции НМК в детском возрасте.
- Комиссуропластика и декальцинация створок показаны при выраженной недостаточности МК.
- Хордопластика предназначена для нормализации подвижности створок.
- Транслокация корд показана при их отпадении.
- Фиксирование частей папиллярной мышцы осуществляется с использованием прокладок из тефлона. Это необходимо при разделении головки мышцы с остальными составляющими.
- Протезирование хорд необходимо при их полной деструкции.
- Вальвулопластика позволяет избежать ригидности створок.
- Анулопластика предназначена для избавления больного от регургитации.
- Протезирование клапана осуществляется при его сильной деформации или развитии непоправимого и мешающего нормальной жизнедеятельности фибросклероза. Используются механические и биологические протезы.
Узнайте о малоинвазильных операциях при этом заболевании из видео-ролика:
Чего ждать и меры профилактики
При развитии НМК прогноз определяет степень тяжести течения болезни, то есть уровень регургитации, появление осложнений и необратимых изменений сердечных структур. Выживаемость на протяжении 10 лет после постановки диагноза выше, чем при аналогичных тяжелых патологиях .
Если недостаточность клапана проявляется в умеренной или средней форме, женщины имеют возможность вынашивать и рожать детей . Когда заболевание приобретает хроническое течение, все пациенты должны ежегодно делать УЗИ и посещать кардиолога. При появлении ухудшений следует наносить визиты в больницу чаще.
Профилактика НМК заключается в недопущении или скорейшем лечении вызывающих данную патологию болезней . Все заболевания или проявления недостаточности митрального клапана из-за его неправильной или сниженной клапана нужно быстро диагностировать и проводить своевременное лечение.
НМК является опасной патологией, приводящей к тяжелым деструктивным процессам в ткани сердца, поэтому нуждается в надлежащем лечении. Больные при соблюдении рекомендаций врача могут через некоторое время после начала лечения
Патология характеризуется регургитацией крови в левое предсердие из левого желудочка. Рассмотрим детально, что это такое, характер развития и клиническую картину течения недостаточности митрального клапана при 1, 2 и 3 степенях заболевания, методы его лечения и прогноз возвращения к нормальной жизни.
Описание заболевания
НМК (недостаточность митрального клапана) является самой популярной сердечной аномалией. Из всех заболевших 70% страдают изолированной формой НМК. Обычно ревматический эндокардит является главной первопричиной развития заболевания. Часто через год после первой атаки состояние сердца приводит к хронической недостаточности, излечение которой производится довольно сложно.
К наибольшей группе риска относятся люди, заболевшие вальвулитом. Эта болезнь повреждает створки клапана, вследствие чего они подвергаются процессам сморщивания, деструкции, постепенно становятся более короткими по сравнению с первоначальной длиной. Если вальвулит находится на поздней стадии, развивается кальциноз.
Септический эндокардит приводит к деструкции многих сердечных структур, поэтому НМК имеет наиболее сильные проявления. Створки клапана примыкают друг к другу недостаточно плотно. При их неполном закрытии через клапан происходит слишком сильный выход крови, что провоцирует ее перезагрузку и образование застойных процессов, увеличение давления. Все признаки приводят к нарастающей недостаточности МК.
Причины и факторы риска
НМК страдают люди, обладающие одной или несколькими из следующих патологий:
- Врожденная предрасположенность.
- Синдром соединительнотканной дисплазии.
- Пролапс митрального клапана, отличающийся регургитацией 2 и 3 степени.
- Деструкция и обрыв хорд, разрыв створок МК вследствие получения травм в области груди.
- Разрыв створок и хорд при развитии эндокардита инфекционный природы.
- Деструкция аппарата, объединяющего клапаны, при эндокардите, произошедшем вследствие заболеваний соединительной ткани.
- Инфаркт части митрального клапана с последующим формированием рубца в подклапанной области.
- Изменение формы створок и тканей, находящихся под клапанами, при ревматизме.
- Увеличение митрального кольца при дилатационной кардиомиопатии.
- Недостаточность функции клапана при развитии гипертрофической кардиомиопатии.
- Недостаточность МК вследствие проведения операции.
Митральная недостаточность часто сопровождается и другим пороком - стенозом митрального клапана.
Виды, формы, стадии
При НМК оценивается общий ударный объем крови левого желудочка. В зависимости от его количества заболевание разделяется на 4 степени тяжести (в процентах указывается часть крови, которая перераспределяется неправильно):
- I (наиболее мягкая) - до 20 %.
- II (умеренная) -%.
- III (средняя форма) -%.
- IV (самая тяжелая) - свыше 60 %.
По формам течения заболевание можно разделить на острое и хроническое:
При определении особенностей передвижения митральных створок выделяют 3 типа классификации патологии:
- 1 - стандартный уровень подвижности створок (при этом болезненные проявления заключаются в дилатации фиброзного кольца, прободении створок).
- 2 - деструкция створок (наибольший урон принимают хорды, так как происходит их вытягивание или разрыв, также проявляется нарушение целостности сосочковых мышц.
- 3 - снижение подвижности створок (вынужденное соединение комиссур, сокращение протяженности хорд, а также их сращивание).
Опасность и осложнения
При постепенном прогрессировании НМК проявляются такие нарушения:
- Развитие тромбоэмболии на почве постоянного застоя большой части крови.
- Тромбоз клапана.
- Инсульт. Большое значение в факторах риска развития инсульта занимает произошедший ранее тромбоз клапана.
- Мерцательная аритмия.
- Симптомы хронической сердечной недостаточности.
- Митральная регургитация (частичный отказ от выполнения функций митральным клапаном).
Симптомы и признаки
Тяжесть и выраженность МКТ зависит от степени ее развития в организме:
- 1 стадия заболевания не имеет специфических симптомов.
- 2 стадия не позволяет больным осуществлять физическую нагрузку в ускоренном режиме, так как незамедлительно проявляется одышка, тахикардия, болевые ощущения в грудной клетке, сбивание ритма сердца, неприятные ощущения. Аускультация при митральной недостаточности определяет повышенную интенсивность тона, наличие шумового фона.
- 3 стадия характеризуются недостаточностью левого желудочка, патологиями гемодинамики. Пациенты страдают постоянной одышкой, ортопноэ, ускорением ритма сердца, чувствуют дискомфорт в груди, их кожные покровы бледнее, чем в здоровом состоянии.
Узнайте больше о митральной недостаточности и гемодинамике при ней из видео-ролика:
Когда обращаться к врачу и к какому
При выявлении характерных для МКТ симптомов необходимо незамедлительно обратиться к кардиологу, чтобы остановить болезнь на ранних стадиях. В этом случае можно избежать необходимости в консультации с другими врачами.
Иногда есть подозрения на ревматоидную этиологию возникновения болезни. Тогда следует посетить ревматолога для постановки диагноза и прописывания надлежащего лечения. Если появляется надобность в оперативном вмешательстве, лечение и последующее устранение проблемы проводит кардиохирург.
Диагностика
Распространенные методы выявления НМК:
- Физикальный. Оценивается скорость и равномерность пульса, особенности изменений артериального давления, выраженность шумов в легких систолического характера.
Врачи при обследовании обращают внимание на характер дыхания пациента. При заболевании одышка не прекращается даже при перемещении больного в горизонтальное положение, проявляется при исключении отвлекающих факторов, физических и психических раздражителей. При осмотре отмечается пастозный внешний вид стоп и голеней, понижение диуреза.
Больше о симптоматике и диагностике узнайте из видео:
Необходимо различать НМК от других патологий сердца:
- Миокардита в тяжелой форме.
- Врожденных и приобретенных пороков сердца смежной этиологии.
- Кардиомиопатии.
- Пролапса МК.
О симптомах недостаточности аортального клапана и отличиях этого порока сердца от описанного в этой статье вы можете прочесть в другом материале.
Ознакомьтесь также с информацией о том, как появляется и чем опасна болезнь Бехчета, с методиками лечения этой сложной патологии сосудов.
Методы терапии
При выраженных симптомах НМК больному показано хирургическое вмешательство. Неотложно операцию выполняют по следующим причинам:
- На второй и более поздних стадиях при том, что объем выброса крови составляет от 40 % ее общего количества.
- При отсутствии эффекта от антибактериальной терапии и усугублении эндокардита инфекционного характера.
- Усиленные деформации, склероз створок и тканей, располагающихся в подклапанном пространстве.
- При наличии признаков прогрессирующей дисфункции левого желудочка совместно с общей сердечной недостаточностью, протекающей на 3-4 степени.
- Сердечная недостаточность на ранних стадиях также может стать причиной для операции, однако для образования показаний должна выявиться тромбоэмболия значительных по размеру сосудов, располагающихся в большом круге кровообращения.
Практикуются такие операции:
- Клапаносохраняющие реконструктивные операции необходимы для коррекции НМК в детском возрасте.
- Комиссуропластика и декальцинация створок показаны при выраженной недостаточности МК.
- Хордопластика предназначена для нормализации подвижности створок.
- Транслокация корд показана при их отпадении.
- Фиксирование частей папиллярной мышцы осуществляется с использованием прокладок из тефлона. Это необходимо при разделении головки мышцы с остальными составляющими.
- Протезирование хорд необходимо при их полной деструкции.
- Вальвулопластика позволяет избежать ригидности створок.
- Анулопластика предназначена для избавления больного от регургитации.
- Протезирование клапана осуществляется при его сильной деформации или развитии непоправимого и мешающего нормальной жизнедеятельности фибросклероза. Используются механические и биологические протезы.
Узнайте о малоинвазильных операциях при этом заболевании из видео-ролика:
Чего ждать и меры профилактики
При развитии НМК прогноз определяет степень тяжести течения болезни, то есть уровень регургитации, появление осложнений и необратимых изменений сердечных структур. Выживаемость на протяжении 10 лет после постановки диагноза выше, чем при аналогичных тяжелых патологиях.
Если недостаточность клапана проявляется в умеренной или средней форме, женщины имеют возможность вынашивать и рожать детей. Когда заболевание приобретает хроническое течение, все пациенты должны ежегодно делать УЗИ и посещать кардиолога. При появлении ухудшений следует наносить визиты в больницу чаще.
Профилактика НМК заключается в недопущении или скорейшем лечении вызывающих данную патологию болезней. Все заболевания или проявления недостаточности митрального клапана из-за его неправильной или сниженной клапана нужно быстро диагностировать и проводить своевременное лечение.
НМК является опасной патологией, приводящей к тяжелым деструктивным процессам в ткани сердца, поэтому нуждается в надлежащем лечении. Больные при соблюдении рекомендаций врача могут через некоторое время после начала лечения вернуться к нормальной жизни и вылечить нарушение.
Обзор митральной недостаточности, 1, 2 и остальные степени недуга
Из этой статьи вы узнаете: что такое недостаточность митрального клапана, почему она развивается, как проявляется. Степени заболевания и их особенности. Как избавиться от недостаточности митрального клапана.
Недостаточность митрального клапана – это его порок, при котором его створки не способны полностью смыкаться. Из-за этого происходит регургитация (обратный ток крови) из левого желудочка в левое предсердие.
Заболевание опасно тем, что приводит к сердечной недостаточности, нарушению кровообращения и связанным с этим расстройствам внутренних органов.
Порок клапана можно полностью вылечить с помощью оперативного вмешательства. Консервативное лечение – оно больше симптоматическое.
Лечением занимаются кардиолог, кардиохирург, ревматолог.
Причины
Это приобретенный порок, не врожденный. Его причинами могут стать заболевания, которые повреждают соединительные ткани организма (так как клапаны состоят из соединительной ткани), сердечные заболевания и аномалии самого клапана.
Возможные причины порока митрального клапана:
Симптомы, степени и стадии
Заболевание может протекать в острой и хронической формах.
Острая митральная недостаточность возникает при разрыве сухожильных хорд либо папиллярных мышц во время инфаркта или при инфекционном эндокардите, а также при сердечных травмах.
Хроническая развивается постепенно (в 5 стадий) вследствие хронических заболеваний, таких как ревматизм, системная красная волчанка, ишемическая болезнь сердца, а также из-за патологий самого митрального клапана (его пролапса, дегенерации).
Симптомы острой недостаточности двустворчатого клапана:
- Резкое падение артериального давления вплоть до кардиогенного шока.
- Недостаточность левого желудочка.
- Отек легких (проявляется удушьем, кашлем, хрипами, выделением мокроты).
- Предсердные экстрасистолии.
- Фибрилляция предсердий.
Степени митральной недостаточности
Определить степень тяжести порока можно по ЭхоКГ (УЗИ сердца). Она зависит от объема крови, которая попадает обратно в левое предсердие, и от размера отверстия, которое остается при закрытии створок клапана.
Характеристика степеней тяжести:
Стадии заболевания: характеристика и симптомы
В зависимости от степени тяжести порока, выраженности нарушения кровообращения и симптомов, которые беспокоят пациента, выделяют 5 стадий:
- Стадия компенсации. Для нее характерна недостаточность митрального клапана 1 степени (объем регургитации меньше 30 мл). Нарушения кровообращения в малом и большом кругах отсутствуют. Пациента не беспокоят никакие симптомы. Заболевание могут выявить случайно во время планового медосмотра.
- Стадия субкомпенсации. Степень тяжести по показателям ЭхоКГ – умеренная. Обратный ток крови в левое предсердие приводит к его расширению (дилатации). Чтобы компенсировать нарушения кровообращения, левый желудочек вынужден сокращаться более интенсивно, что приводит к его увеличению – гипертрофии. При интенсивной физической нагрузке появляется одышка и усиленное сердцебиение, что свидетельствует о пока что незначительном нарушении кровообращения в легочном (малом) круге. Возможны небольшие отеки ног (стоп и голеней).
- Стадия декомпенсации. Степень тяжести регургитации – 2–3. На данном этапе нарушается кровообращение как в малом, так и в большом кругах. Выражается это одышкой при любых физических нагрузках, значительным увеличением левого желудочка, давящей, ноющей или колющей болью в левой половине грудной клетки (обычно после физической нагрузки), периодическими сбоями сердечного ритма.
- Дистрофическая стадия. Степень тяжести – третья (регургитация более 60 мл либо 50%). Нарушено функционирование не только левого, но и правого желудочков. На ЭхоКГ или рентгене грудной клетки можно обнаружить гипертрофию обоих желудочков. Значительно ухудшено кровообращение в обоих кругах. Из-за этого появляются выраженные отеки на ногах, боли как слева, так и в правом подреберье (могут возникать и в покое), одышка после незначительной физической нагрузки или в покое, приступы сердечной астмы (удушья, кашля). Появляются почечные и печеночные расстройства. На этой стадии к недостаточности митрального клапана может прибавиться и недостаточность трикуспидального клапана.
- Терминальная стадия. Соответствует 3 стадии хронической сердечной недостаточности. Функционирование всех отделов сердца нарушено. Сердце уже неспособно нормально снабжать кровью все органы. Пациента беспокоят одышка в покое, частые приступы сердечной астмы, перебои в работе сердца, непереносимость любой физической нагрузки, отеки конечностей и живота, боли в сердце, аритмии (фибрилляция предсердий, предсердные экстрасистолии). Развиваются необратимые дистрофические изменения во внутренних органах (прежде всего – почках и печени). Прогноз крайне неблагоприятный. Лечение уже неэффективно.
Диагностика
Для выявления заболевания применяется одна или несколько процедур:
- обычная ЭхоКГ;
- чреспищеводная ЭхоКГ;
- рентген органов грудной полости;
Лечение
Оно может быть хирургическим или медикаментозным. Однако медикаментозное лечение не может полностью устранить патологию. Полностью излечить митральную недостаточность можно только с помощью операции.
Тактика лечения заболевания
При острой форме митральной недостаточности экстренно вводят медикаменты для снятия симптомов, а затем проводят операцию.
При хронической форме тактика лечения зависит от стадии.
Медикаментозное лечение
При острой форме заболевания пациенту в качестве первой помощи вводят нитраты (Нитроглицерин) и негликозидные инотропные препараты (например, Добутамин). После этого проводят экстренную операцию.
При хронической форме лечение должно быть направлено как на улучшение работы сердца и кровообращения, так и на избавление от основного заболевания.
Для коррекции расстройств кровообращения применяют диуретики, бета-адреноблокаторы, антагонисты альдостерона, нитраты, антиаритмические средства, ингибиторы АПФ. Если повышен риск тромбообразования – антиагреганты.
Лечение основного заболевания, вызвавшего патологию митрального клапана:
Хирургическое лечение
Его назначают при острой форме заболевания, а также при второй и выше стадии хронической формы.
В современной хирургической практике используют два вида операций:
- Пластика клапана. Это реконструкция собственного клапана (подшивание его створок, сухожильных хорд).
- Протезирование клапана. Это его замена на протез искусственного или биологического происхождения.
Выполнив операцию вовремя, можно предотвратить дальнейшее прогрессирование порока и связанную с ним сердечную недостаточность.
Профилактика
Профилактические меры заключаются в лечении основного заболевания еще до наступления митральной недостаточности (своевременное лечение эндокардита антибиотиками, правильный прием назначенных врачом препаратов при ревматизме и т. д.).
Исключите факторы, увеличивающие риск сердечных болезней: курение, алкоголизм, частое употребление жирной, соленой и острой пищи, неправильный питьевой режим, недосыпание, низкая подвижность, ожирение, стрессы, нерациональное распределение времени труда и отдыха.
Жизнь с митральной недостаточностью
Если порок первой степени тяжести и находится в стадии компенсации, можно обойтись только наблюдением у врача и приемом минимального количества лекарств. Посещайте кардиолога и делайте ЭхоКГ каждые полгода.
Физическая активность в разумных пределах не противопоказана, однако спортивные нагрузки соревновательного характера исключены на любой стадии порока.
Что касается беременности, то на ранней стадии порока без выраженных нарушений кровообращения она возможна, но роды будут проходит посредством кесарева сечения. При заболевании 2 и выше стадии успешная беременность возможна только после устранения порока.
После протезирования клапана соблюдайте правила здорового образа жизни для предотвращения сердечно-сосудистых заболеваний. Если вам в будущем понадобятся любые операции (в том числе стоматологические) или инвазивные диагностические процедуры, предупреждайте заранее врача о наличии у вас протеза клапана, так как вам будут назначать специальные препараты для предотвращения воспалительного процесса и тромбообразования в сердце.
Прогноз
Прогноз зависит от причины порока.
- В большинстве случаев он неблагоприятный, так как основные заболевания (ревматизм, волчанка, синдром Марфана, ишемическая болезнь сердца) трудно поддаются лечению и их невозможно полностью остановить. Таким образом, заболевание может привести к другим поражениям сердца, сосудов и внутренних органов.
- Если же порок был вызван эндокардитом или дегенеративными изменениями в самом клапане, прогноз более утешительный. Излечение возможно в случае своевременного проведения операции по пластике или протезированию клапана. Установленный протез прослужит от 8 до 20 лет и более в зависимости от разновидности.
- Прогноз при пороке 1 степени тяжести, который не сопровождается нарушениями кровообращения, может быть благоприятным. При правильной тактике наблюдения, а также при лечении основного заболевания митральная недостаточность может не прогрессировать в течение многих лет.
Лечение сердца и сосудов © 2016 | Карта сайта | Контакты | Политика по персональным данным | Пользовательское соглашение | При цитировании документа ссылка на сайт с указанием источника обязательна.
Болезни сердца
iserdce
Недостаточность митрального клапана 1, 2, 3 степени: причины, диагностика и лечение
Сердце каждого человека имеет четыре мышечных камеры, между которыми располагаются клапаны. Нормальная их работа обеспечивает направленный ток крови. При нарушении их функции, некоторый объем крови задерживается, что приводит к вторичному нарушению структуры мышечной ткани. Митральный клапан находится между предсердием с одной стороны и левым желудочком с другой. Его недостаточность является наиболее распространенным пороком сердца, однако, как правило, сопровождается и другими изменениями клапанного аппарата.
Причины
Все причины развития недостаточности митрального клапана подразделяют на те, которые появились в период закладки органов (врожденные), и приобретенные. К последним относят:
- ревматическое повреждение (составляет около 15%);
- склеродермию;
- системную красную волчанку;
- миксоматозную дегенерацию;
- идиопатический разрыв хорд;
- болезнь Барлоу;
- дисфункцию папиллярных мышц на фоне ишемии (около 10%);
- кальциноз створок клапана;
- инфекционный эндокардит;
- последствия оперативного вмешательства (вальвулопластика);
- относительную вторичную недостаточность при изменении полостей сердца (аневризма левого желудочка, дилатация левого предсердия на фоне ишемии, дилатационной кардиомиопатии или гипертензии);
- пролапс митрального клапана.
Среди врожденных изменений выделяют:
- наследственную патологию соединительной ткани (синдромы Эленса-Данло и Марфана);
- нарушение формирования сердца во внутриутробном периоде;
- расщепление передней створки клапана в случае открытого атриовентрикулярного сообщения.
Причины порока могут быть связаны с врожденными изменениями, наследственной патологией или являться следствием приобретенных заболеваний.
Классификация
Ведущим фактором патогенеза при недостаточности митрального клапана является реверсивный ток крови, или регургитация. Учитывая объем противотока, выделяют несколько степеней митральной недостаточности:
- Недостаточность митрального клапана 1 степени сопровождается незначительным объемом регургитации, который составляет менее 25%. При этом противоток проникает не глубоко и остается в пределах атриовентрикулярного сообщения. Порок это чаще всего компенсированный, то есть пациент может не испытывать никаких симптомов и чувствовать себя удовлетворительно. Не обнаруживаются изменения и на ЭКГ. Только при допплерографии можно увидеть разнонаправленные потоки и оценить их скорость.
- Недостаточность митрального клапана 2 степени уже считается более серьезным заболеванием, при котором могут происходить вторичные изменения сердечной мышцы. При этом объем регургитации достигает 50%, в связи с чем, довольно часто возникает легочная гипертензия. Увеличение количества крови в сосудах приводит к появлению симптомов (одышка, кашель, частый пульс). За счет расширения границ сердца могут появляться изменения на ЭКГ. Пи допплерографии можно увидеть, что обратный ток крови достигает середины предсердия.
- Недостаточность митрального клапана 3 степени считается самым серьезным проком и при отсутствии лечения часто приводит к утрате трудоспособности и ограничению его возможностей. Струя крови при этом достигает задней стенки предсердия, а объем регургитации может превышать 90%. По сути, большая часть крови, поступающая в желудочек, перетекает обратно в предсердие, и работа сердца становится неэффективной. В связи с этим, порок такой всегда декомпенсированный. Появляются признаки застоя по обеим кругам кровообращения. Из-за присоединения вторичных изменений миокарда (гипертрофия левого желудочка) выявляются изменения и на ЭКГ. Границы сердца значительно смещаются в левую сторону.
По клиническому течению недостаточность митрального клапана может быть острой или хронической. Первый тип патологии обычно связан с внезапными изменениями, например, разрыв или ишемия сосочковых мышц при нижнем инфаркте миокарда. Хроническое течение характерно для постепенного нарастания недостаточности на фоне вялотекущего процесса, например, при постепенной трансформации сердца при дилатационной кардиомиопатии или при ревматической болезни.
Симптомы
Симптомы недостаточности митрального клапана при компенсированном состоянии могут отсутствовать или появляться только при интенсивной нагрузке. В дальнейшем при хроническом течении заболевания постепенно происходит трансформация левого желудочка, так как на него приходится большая нагрузка. Данное состояние приводит к расширению его полости и утолщению стенок (гипертрофии). Сначала возникает недостаточность кровотока по малому кругу, а затем и по большому. При вторичной правожелудочковой недостаточности возможно выявление:
- отеков нижних конечностей;
- увеличение печени за счет венозного застоя;
- скопление жидкости в полостях тела (брюшной, плевральной, перикарде);
- аритмия, чаще мерцание предсердий;
- периферический акроцианоз и гипоксия.
При остром развитии митральной недостаточности камеры сердца не успевают перестроиться под новые гемодинамические условия, поэтому на первое место выходят симптомы левожелудочковой недостаточности.
- одышка, которая усиливается в горизонтальном положении;
- учащенное сердцебиение;
- кашель с отхождением розовой мокроты;
- влажные хрипы;
- отек легких.
Все эти симптомы могут наблюдаться и при декомпенсации хронической формы заболевания.
Диагностика
Уже при обычном осмотре можно заподозрить изменение митрального клапана:
- характерные жалобы больного позволяют оценить степень сердечной недостаточности;
- при аускультации выявляются шумы;
- при перкуссии границы сердечной тупости смещаются в левую сторону.
Основным диагностически значимым методом при митральной недостаточности является УЗИ сердце, которое можно дополнить допплерографией, позволяющей более наглядно оценить степень регургитации.
При ЭХО-КГ существует возможность определить причину появления порока сердца, а также осложнения этого состояния. На основании полученных измерений можно судить о степени недостаточности.
Следует отметить, что изолированный порок митрального клапана встречается довольно редко и в большинстве случаев вызван ревматическими изменениями. Гораздо чаще при УЗИ сердца выявляются сочетанную недостаточность митрального и трикуспидального клапана. Подобные изменения быстрее приводят к декомпенсации сердечной недостаточности и требуют скорейшего медицинского вмешательства.
Вспомогательными методами диагностики являются:
- ЭКГ, которая изменяется лишь при вторичной трансформации сердечной мышцы;
- рентгенография груди, при которой можно заподозрить общее увеличение сердца в размерах;
- транс-пищеводная ЭКГ помогает диагностировать нарушения ритма предсердий;
- суточное мониторирование выполняют при пароксизмах аритмии;
- фонокардиография позволяет выявить шум;
- при вентрикулографии с применением специального контраста можно более точно выявить степень регургитации;
- коронарография выполняется в качестве предоперационной подготовки или же при подозрении на ишемическую природу порока.
Лечение
Легкая степень заболевания, которая не сопровождается появлением симптомов, особого лечения не требует.
Умеренная недостаточность митрального клапана не является показанием для оперативного вмешательства. В этом случае лечение проводится при помощи медикаментов:
- ингибиторы АПФ предотвращают вторичную трансформацию миокарда сердца и уменьшают симптомы сердечной недостаточности;
- бета-блокаторы уменьшают частоту сокращений левого желудочка, за счет чего увеличивается фракция выброса;
- диуретики ускоряют выведение жидкости из организма и устраняют симптомы застоя;
- вазодилататоры уменьшают нагрузку на сердце путем депонирования крови и жидкости в периферических артериях;
- сердечные гликозиды стимулируют сердечные сокращения и помогают в борьбе с аритмией;
- антикоагулянты имеет смысл применять при постоянной форме мерцания предсердий;
- антибиотики назначают при инфекционном эндокардите;
- гормональные препараты могут повлиять на течение ревматизма.
В случае острого развития регургитации можно применять внутриаортальную баллонную контрпульсацию. Во время этой процедуры в аорту пациента вводится специальный овальный раздувающийся баллон, который открывается в противофазу сокращениям сердца. В результате увеличивается коронарный кровоток, а также повышается фракция выброса. Мера эта временная и подходит в основном для ишемии папиллярных мышц, либо в качестве предоперационной подготовки.
При недостаточности митрального клапана 3 степени единственным выходом является хирургическая коррекция порока.
Наиболее радикальной операцией принято считать протезирование митрального клапана. При этом производят вскрытие грудной клетки и дальнейшее подключение аппарата искусственного кровообращения и временную остановку сердечной деятельности. Устанавливаемый имплант может быть выполнен из металлического сплава или иметь органическую природу (клапан животного происхождения). Реабилитационный период после операции довольно длительный, но результат обычно хороший.
В случае отсутствия серьезных изменения створок клапана, лечение можно выполнить при помощи органосохраняющей операции:
- пластика клапана;
- аннулопластика;
- укорочение хорд;
- сшивание поврежденных папиллярных мышц.
Прогноз и профилактика
Прогноз при этом сердечном пороке зависит от его причины, степени регургитации, наличия осложнений и вторичных изменений. В среднем десятилетняя выживаемость составляет около 60%, что намного выше, чем при аортальном стенозе.
При умеренной недостаточности митрального клапана или же в случае легкой ее степени не существует противопоказаний для беременности и родов. Все пациенты с этим заболеванием должны ежегодно, а при прогрессировании или появлении новых признаков чаще, проходить осмотр кардиолога и УЗИ. Это позволит вовремя заметить ухудшение состояния и провести необходимое лечение.
🔻🔻Недостаточность митрального клапана - методы терапии, симптомы и признаки патологии
Недостаточная функциональность клапанного аппарата отражается на работе всего организма. Недостаточность митрального клапана может спровоцировать развитие серьезных осложнений и нуждается в назначении лечения.
Симптоматика патологического процесса
Особенностью состояния является длительное отсутствие явных признаков поражения. Сердечная мышцы успешно компенсирует отклонение на протяжении нескольких лет. Обнаружение дефекта часто происходит на периодическом осмотре, при определении характерных шумов. Звуковые аномалии образуются под воздействием потока крови, возвращающегося в левое предсердие при сокращении одноименного желудочка.
На фоне недостаточности левосторонний желудочек начинает увеличиваться в объемах – из-за перекачки все большего ее количества. Происходит усиление каждого сердечного сокращения, пациент чувствует сердцебиение при горизонтальном положении на левом боку.
Следом отмечается увеличение левостороннего предсердия – для возможности вмещать всю поступающую в него кровь. Отдел начинает ускоренно сокращаться на фоне фибрилляции предсердий. Насосная функция сердца нарушается в связи с сбоем ритмичности сокращений, образующихся под влиянием митральной недостаточности.
Предсердия начинают дрожать, а не сокращаться, а изменения в системе кровообращения провоцирует возникновение тромбов. Выраженный обратный ход крови провоцирует развитие недостаточной работоспособности сердца.
Признаки патологии
Симптоматические проявления клапанного нарушения характеризуются:
- резким падением отметок артериального давления – вплоть до появления кардиогенного шокового состояния;
- недостаточной функциональностью левого желудочка;
- отечностью легочных тканей – состоянием удушья, кашлевым рефлексом, хрипами и выделением мокроты;
- предсердными экстрасистолиями;
- фибрилляцией предсердий.
Причины формирования патологического отклонения
Развитие патологического отклонения наблюдается при изменениях в строении или работоспособности клапанного аппарата или сердечной мышцы. Заболевание характеризуется повреждением створок, мышечных тканей или сухожильных хорд органа. К нарушениям работоспособности клапанного аппарата ведут сопутствующие недуги.
Острая недостаточность формируется под влиянием:
- преобразования и разрушения соединительной ткани митрального клапана;
- нарушение целостности сухожильных хорд;
- снижение показателей мышечной функциональности;
- ревматоидных поражений;
- новообразований в области предсердий.
Острая форма патологического отклонения не является единственным вариантом развития патологии. Медленный и скрытый процесс, провоцирующий отклонения в работоспособности сердца, может продолжаться десятилетиями. Пациенты при хронической форме не обращают внимания на латентно протекающее заболевание.
Хронический вариант заболевания провоцируется:
- ревматоидными поражениями;
- красной волчанкой;
- инфекционно-воспалительными процессами;
- генетической предрасположенностью;
- воспалительными процессами, влияющими на образование изменений в структурах тканей;
- хирургическим вмешательством.
Степени развития заболевания
Болезнь имеет несколько независимых классификаций, со всех сторон характеризующих патологию. Специалисты подразделяют митральную недостаточность на три основные подвида:
Митральная недостаточность 1 степени – компенсированная форма характеризуется обратным оттоком крови не более 20% от общего систолического объема. Симптоматические проявления отклонения отсутствуют, заболевший не предъявляет жалоб на общее состояние.
При проведении ЭКГ изменений не выявляется, на обследовании происходит обнаружение систолических шумов и небольшое расширение границ сердца в левую сторону.
Митральная недостаточность 2 степени – субкомпенсированная форма – обратный выброс может регистрироваться в пределах от 20 до 50% и приводить к застойным явлениям в легочных тканях. Для выталкивания крови, организм искусственно повышает показатели артериального давления. Начинается развитие легочной гипертензии.
Симптоматически патология проявляется одышкой, ускоренным сердцебиением в момент нагрузок и в состоянии абсолютного покоя, кашлем. На расшифровке ЭКГ подчеркиваются изменения в области предсердия. При физикальном осмотре выявляются нестандартные звуки в момент систолы и увеличенные границы сердечной мышцы: в левую сторону – не более, чем на 2 см, в правую и вверх – до половины см.
Митральная недостаточность 3 степени – декомпенсированная форма – обратный ход кровотока достигает 90%. Гипертрофия левостороннего предсердия не позволяет ему выталкивать весь объем кров. Отклонение проявляется отечностью тканей, увеличением печени, повышением венозного давления. Сердце максимально расширено, выявляются выраженные систолические шумы.
По этиологическому фактору образования патологического отклонения, различают типы митральной недостаточности:
- врожденный – формируется в процессе внутриутробного развития, примерно между 12 и 14 неделей вынашивания малыша;
- приобретенный – повреждения структурных элементов органа возникает в процессе жизни пациента, под влиянием отдельных специфических предпосылок.
Следующее деление проводится по причинам образования заболевания, среди отклонений выделяют:
- органическую недостаточность с поражением створок клапанного аппарата;
- относительную или функциональную недостаточность - без явных признаков повреждения структур створок клапанного отдела.
Болезнь способна развиваться с различной скоростью:
- острая форма – регистрируется через несколько часов от момента образования патологического отклонения, провоцирующего изменения в стандартной работоспособности сердца;
- хроническая - фиксирует спустя продолжительный отрезок времени, после длительного патологического процесса (латентная форма поражения без явных симптоматических признаков).
Диагностика
Для выявления первопричин возникновения недостаточной функциональности клапанного аппарата, специалист изначально собирает данные анамнеза:
- примерное время первых симптоматических проявлений;
- информация о близких родственниках, с характерными поражениями сердечно-сосудистого отдела – для подтверждения или исключения факта наследственной предрасположенности;
- ранее выставленные диагнозы любой этиологии;
- производится аускультация, перкуссия, осмотр состояния кожных покровов.
После выставления первичного диагноза, больной направляется на лабораторное и диагностическое обследование:
- клинические анализы мочи и крови;
- иммунологические и биохимические анализы крови и урины;
- ЭКГ – для определения ритмичности работы сердца и выявления возможных аритмических отклонений;
- эхокардиография – методика позволяет дать всестороннюю характеристику состояния органа и рядом расположенных сосудов;
После получения всех необходимых результатов, кардиолог назначает необходимую индивидуальную терапию.
Методы лечения недостаточности митрального клапана
При незначительной или умеренной форме патологического процесса специализированной терапии не назначается. Пациенту рекомендуется пересмотреть привычный образ жизни и периодически посещать консультации кардиолога – для возможности предостережения дальнейшего прогрессирования отклонения.
Во всей остальных случаях, лечение направлено на подавление симптоматических проявлений основного заболевания, послужившего предпосылкой для развития митральной недостаточности. Специалисты назначают один из вариантов терапии – консервативное или хирургическое.
Медикаментозная
Необходимые лекарственные препараты выписываются по индивидуальной схеме, в зависимости от общего состояния пациента, его возраста, степени тяжести болезни. К часто назначаемым медикаментам относятся:
- антикоагулянты – назначаются для снижения уровня густоты крови;
- антиагреганты – необходимы для предотвращения образования тромбов;
- бета-блокаторы – стабилизируют показатели артериального давления, улучшают работу сердечной мышцы;
- мочегонные – предотвращают отечность тканей, способствуют выводу излишков жидкости из организма;
- ингибиторы АПФ – применяются для снижения уровня сопротивляемости сосудов.
Продолжительность лечения зависит от уровня поражения патологическим процессом.
Хирургические манипуляции
Оперативные манипуляции необходимы при тяжелом поражении митрального клапана и выраженной недостаточности его функциональности.
Пластические операции назначаются на второй и третьей стадии заболевания. Используются три варианта манипуляций:
- створок – у их оснований подшивается опорное кольцо;
- уменьшение длины хорд;
- иссечение удлиненной части задней створки.
Протезирование – происходит замена поврежденного клапана искусственным или натуральным материалом. Этот тип вмешательств чаще назначается детям и женщинам, которые в будущем собираются вынашивать малыша.
Оперативные методики запрещены к назначению при тяжелых степенях поражений, при недостаточной работоспособности сердечной мышцы, не поддающейся лекарственному воздействию.
Немедикаментозная
Широко практикуемые народные методы лечения совершенно не подходят для терапии патологий сердечно-сосудистого отдела. Травы и отвары не способны серьезно повлиять на уже поврежденный клапанный аппарат, а отказ от официальных медикаментозных средств приведет к развитию осложнений и дальнейшему летальному исходу.
- отказаться от употребления алкогольных и слабоалкогольных напитков;
- вылечить никотиновую зависимость;
- изменить ежедневный график – вставать и ложиться в одни и те же часы, соблюдать время ночного сна – не менее 8 часов;
- перейти на рекомендуемый диетический стол;
- следить за массой тела – любые лишние килограммы отрицательно воздействуют на сердце, создавая для него дополнительную нагрузку.
Лечебные столы
Сбалансированное питание, обеспечивающее достаточное поступление в организм пациента витаминов и минеральных веществ, составляет один из важных пунктов в назначенном лечении. В основе терапевтического стола лежат принципы:
- умеренность в объемах порций;
- дробное питание – около шести приемов пищи в день, с объемом по 200–250 мл каждый;
- выведение продуктов с большим содержанием животных жиров, холестерина и поваренной соли.
Пациентам запрещается ужинать позже, чем за три часа до отхода ко сну. Для приготовления блюд, используют методы варки, паровой обработки, тушения.
Под строгим запретом находятся отдельные виды продуктов:
- сорта мяса с повышенным содержанием жиров – свинина, баранина, говядина;
- субпродукты животного происхождения;
- молочная продукция – сметана, сыры твердых сортов, сливки;
- куриные яйца;
- белые хлеба и сдобная выпечка;
- сладкие чай или кофе;
- шоколадные и кондитерские изделия.
Соленые или острые продукты питания провоцируют повышение аппетита и увеличение порциона, что строго запрещено при заболеваниях сердечно-сосудистого отдела. Диетологи советуют некоторый период провести на бессолевой диете – для снижения отечности тканей.
Прогноз на выздоровление
Шансы на возвращение к обычной жизни зависят от первопричины развития патологического процесса.
Прогноз будет неблагоприятным, если основные заболевания не поддаются лечению и продолжают медленно прогрессировать. Нижеуказанные недомогания могут привести к нарушению гемодинамики, иным поражениям сердечной мышцы и внутренних органов:
- ревматоидные патологии;
- волчанка;
- ишемическое поражение сердечной мышцы и пр.
При повреждении клапанного устройства эндокардитом или возникновении дегенеративных изменений в клапанном аппарате, прогноз условно-благоприятный. Излечение гарантируется при своевременно проведенном хирургическом вмешательстве – протезировании клапана или его пластике. Срок службы клапанного протеза рассчитывает от 8 до 20 лет, в зависимости от материала изготовления.
При наличии первой степени тяжести, которая не сопровождается проблемами с системой кровообращения, прогноз считается благоприятным. При верно назначенном консервативном лечении и постоянной проводимой тактике наблюдения, митральная недостаточность может оказаться «законсервированной» на протяжении многих лет.
Профилактика недостаточность митрального клапана
Для предотвращения развития патологического отклонения, специалисты рекомендуют придерживаться ряда правил:
- проводить меры по закаливанию организма;
- своевременно посещать консультации кардиолога и ревматолога;
- придерживаться рекомендованных принципов питания;
- проводить лечение основного заболевания.
При уже имеющемся процессе следуют профилактические мероприятия по предотвращению его прогрессирования. Пациентам необходимо тщательно выполнять все назначения специалистов, как при медикаментозном, так и при оперативном лечении.
НМК или недостаточность митрального клапана – серьезный недуг, игнорирование первичных признаков которого может привести к группе по инвалидности. Пролапс двустворчатого клапана и прочие его поражения повышают риск развития летального исхода. Своевременное лечение и выполнение его нормативов даст шанс больному продлить свою жизнь.
Неспособность митрального клапана препятствовать обратному ходу крови получила свой код по системе МКБ - I34.0.
Интерфероновый статус (ИФН–статус) – cовокупность ряда показателей (параметров), характеризующих состояние основной системы врожденного (неспецифического) иммунитета – системы ИФН, её реактивность и функциональную активность, которая обеспечивает первую линию защиты организма от различных инфекционных (и неинфекционных) агентов, распознаваемых клетками как сигнал тревоги.
Инфицирование различными патогенами вызывает в клетках ответную защитную реакцию синтеза универсальных защитных белков – ИФНов, которые предотвращают и/или прерывают распространение инфекционного процесса, стимулируют врожденный и адоптивный иммунные ответы и сохраняют гомеостаз организма в целом. Универсальный феномен образования ИФН присущ клеткам практически всех позвоночных от рыб до человека, естественными индукторами ИФН являются вирусы.
Распознавание вирусных и микробных структур, известных под названием патогенассоциированные молекулярные паттерны (РАМР), осуществляется так называемыми паттернраспознающими рецепторами (PRR), к которым относятся наиболее изученные Toll-like рецепторы (TLR), выполняющие ключевую роль во включении системы ИФН при вирусных или бактериальных инфекциях и в связанной с ней индукции других звеньев врожденного иммунного ответа.
TLR чувствительны к широкому спектру вирусов, бактерий, грибов и простейших. Взаимодействие различных патогенов с соответствующими TLR активирует сигнальные пути экспрессии генов ИФН, которые опосредуют индукцию врожденного иммунного ответа системы ИФН, способствующего продукции других Th1 провоспалительных цитокинов (ФНО-α , ИФН-γ), развитию клеточного иммунного ответа и адаптивного иммунитета.
Многообразие обнаруженных к настоящему времени физиологических функций ИФН и универсальная способность различных клеток продуцировать различные типы ИФН указывают на существование в каждой клетке системы ИФН, которая направлена на защиту от чужеродной генетической информации и обеспечивает нуклеиновый гомеостаз организма в целом.
Реализуясь на молекулярном и клеточном уровнях, система ИФН формирует защитный барьер на пути инфекционных агентов намного раньше специфичных защитных реакций иммунитета. От скорости и эффективности включения системы ИФН при различных формах патологии зависят течение и исход заболевания. Своевременный адекватный ответ системы ИФН может обеспечить элиминацию патогенов из организма без участия более медленно реагирующей адаптивной иммунной системы, связанной с необходимостью накопления клона антигенспецифичных иммунных клеток и антител. Отсроченная или сниженная продукция эндогенных ИФНов может привести к прогрессированию или хронизации заболевания вплоть до летального исхода.
Отражением реактивности и функциональной активности системы ИФН является ИФН-статус, включающий определение 4-х основных показателей:
1. уровень продукции лейкоцитами крови ИФН-α при его индукции in vitro эталонным индуктором ИФН-α – вирусом болезни Ньюкасла (ВБН). Нагрузочный тест, характеризующий ИФН-αпродуцирующую способность лейкоцитов крови пациента, при котором в условиях in vitro моделируется инфицирование лейкоцитов его крови ВБН и определяется количество продуцируемого ими при этом защитного белка – ИФН-α;
2. уровень продукции лейкоцитами крови ИФН-γ при его индукции in vitro эталонным индуктором ИФН-γ – фитогемагглютинином (ФГА). Нагрузочный тест, характеризующий ИФН-γ продуцирующую способность лейкоцитов крови пациента, при котором в условиях in vitro моделируется взаимодействие лейкоцитов крови с митогеном – ФГА и определяется количество продуцируемого ими при этом защитного белка – ИФН-γ;
3. уровень продукции лейкоцитами крови спонтанного ИФН in vitro при отсутствии какой-либо дополнительной индукции;
4. количественное содержание циркулирующего в сыворотке крови ИФН.
Совокупность перечисленных показателей характеризует состояние системы ИФН и иммунореактивность пациента in situ. Нарушения в различных звеньях системы ИФН определяются при:
- острых и хронических вирусных и других внутриклеточных инфекциях;
- аллергических, аутоиммунных, онкологических заболеваниях;
- рецидивирующих ОРВИ и тонзилитах у часто болеющих детей;
- вторичных иммунодефицитах, ассоцированных с другими формами патологии.
Все вышеперечисленные заболевания являются показаниями для исследования ИФН-статуса.
Исследование показателей ИФН-статуса позволяют выявить следующие нарушения в системе ИФН исследуемых пациентов:
- повышение титров сывороточного ИФН, сопряженное со снижением показателей продукции ИФН-α и/или ИФН-γ лейкоцитами крови, свидетельствующие об острой стадии заболевания;
- снижение α- и γ-ИФН продуцирующей способности лейкоцитов крови в сочетании с отсутствием циркулирующего в крови сывороточного ИФН, свидетельствующее о дефектности системы ИФН;
- снижение α- и γ-ИФН продуцирующей способности лейкоцитов крови в сочетании с наличием продукции спонтанного ИФН и отсутствием циркулирующего в крови ИФН, свидетельствующее о персистирующей вирусной или другой внутриклеточной инфекции.
В зависимости от степени снижения 2-х наиболее значимых показателей ИФН-статуса – уровня продукции лейкоцитами крови ИФН-α и ИФН-γ in vitro относительно физиологической нормы, различают 4 степени недостаточности системы ИФН по α- и/или γ-звеньям системы ИФН соответственно:
- 1 степень – 2–4 кратное снижение продукции ИФН-α и ИФН-γ по сравнению с нижней границей физиологической нормы;
- 2 степень – 4–8 кратное снижение;
- 3 степень – 8–16 кратное снижение;
- 4 степень – 16 и более кратное снижение.
При недостаточности системы ИФН сопутствующей различным формам патологии детей и взрослых, необходимо проводить корригирующую ИФН–стимулирующую терапию, направленную на коррекцию сниженных показателей продукции α - и γ -ИФН, модуляцию функциональной активности системы ИФН и врожденного иммунитета, связанного с ними адаптивного иммунитета и реабилитацию больного организма в целом.
Для выбора адекватного иммунотропного препарата и последующей эффективной иммунокорригирующей терапии требуются дополнительные исследования по определению индивидуальной чувствительности лейкоцитов крови пациента к препаратам ИФН, индукторов ИФН или иммуномодуляторам. Исследования индивидуальной чувствительности проводятся, как правило, параллельно с исследованием ИФН- статуса in situ.
Индивидуальная чувствительность к препаратам исследуется по эффективности корригирующего действия препарата (коэффициент коррекции) на исходно сниженную продукцию ИФН-γ лейкоцитами крови пациента – ключевого цитокина, определяющего направленность, напряженность и эффективность интерферонового и иммунного ответа организма на инфекционные агенты (патент РФ № 2423705, 2009 г.).
В зависимости от значений коэффициента коррекции различают 5 вариантов индивидуальной чувствительности к иммуноактивным препаратам:
- 2 – слабая; увеличение продукции ИФН-γ лейкоцитами крови пациента в присутствии препарата относительно исходной в 2 раза;
- 4 – выраженная; увеличение продукции ИФН-γ лейкоцитами крови пациента в присутствии препарата относительно исходной в 4 раза;
- больше 4 – сильно выраженная; увеличение продукции ИФН-γ лейкоцитами крови пациента в присутствии препарата относительно исходной более, чем в 4 раза;
- 1 – отсутствие чувствительности;, увеличение продукции ИФН-γ лейкоцитами крови пациента в присутствии препарата относительно исходной не тестируется;
- менее 1 – иммунотоксичность; подавление продукции ИФН-γ лейкоцитами крови пациента в присутствии препарата относительно исходной.
Исследование ИФН статуса с определением индивидуальной чувствительности лейкоцитов крови пациента к иммуноактивным препаратам позволяет лечащему врачу получить опережающую информацию об эффективности последующей иммунокорригирующей терапии и сделать правильный научно-обоснованный выбор препарата или комбинации препаратов адекватных для данного конкретного пациента.
Применение препаратов ИФН, индукторов ИФН или иммуномодуляторов хорошо сочетается с антибиотиками, противовирусными и другими препаратами базисной терапии, повышает эффективность и сокращает сроки лечения больного.