Патологическое проявление у человека выраженных характерных признаков, присущих противоположному полу, часто провоцирует надпочечниковая гиперандрогения (адреногенитальный синдром). При развитии данного синдрома в организме наблюдается повышенное содержание андрогенов (стероидных мужских половых гормонов), приводящее к вирилизации.
Общие сведения
Вирилизация (маскулинизация) надпочечникового генеза обуславливается чрезмерным продуцированием надпочечниками гормонов андрогенного типа и приводит к внешним и внутренним изменениям, атипичным для пола пациента. Андрогены необходимы в организме взрослой женщины, поскольку отвечают за важные преобразования организма в процессе полового созревания. В частности, они производят синтез эстрогена, а также способствуют укреплению костной ткани, росту мышц, участвуют в регуляции работы печени и почек и формировании репродуктивной системы. Производятся андрогены в основном надпочечниками и в женском организме яичниками, а в мужском, соответственно, яичками. Существенное превышение нормы содержания этих гормонов у женщин способно значительно расстроить репродуктивную систему и даже спровоцировать бесплодие.
Причины возникновения надпочечниковой гиперандрогении
 Гормональный дисбаланс может спровоцировать болезнь.
Гормональный дисбаланс может спровоцировать болезнь.
Основной причиной накапливания в организме андрогенов является врожденный дефект синтеза ферментов, препятствующий преобразованию стероидов. Чаще всего в роли такого дефекта выступает дефицит С21-гидроксилазы, синтезирующей глюкокортикоиды. Кроме того, гормональный дисбаланс бывает последствием влияния гиперплазии коркового слоя надпочечников или опухолевидных образований (некоторые виды опухолей надпочечников способны продуцировать гормоны). Наиболее часто диагностируется наличие надпочечниковой гиперандрогении врожденного типа. Однако иногда встречаются и случаи развития гиперандрогении вследствие опухолей надпочечников, секретирующих андрогены (болезнь Иценко-Кушинга).
Патогенез
Дефицит С21-гидроксилазы способен некоторое время успешно компенсироваться надпочечниками и переходит в декомпенсированную фазу при стрессовых колебаниях гормонального фона, которые создаются эмоциональными потрясениями и изменениями в репродуктивной системе (начало половых отношений, беременность). Когда дефект синтеза ферментов становится выраженным, преобразование андрогенов в глюкокортикоиды прекращается и происходит избыточное накопление их в организме.
Особенности развития адреногенитального синдрома у женщин
Адреногенитальный синдром у женщин приводит к серьезным изменениям в функционировании яичников и нарушениям в репродуктивной системе. Согласно статистическим исследованиям, каждая пятая женщина в той или иной степени страдает гиперандрогенией с различными проявлениями. Причем возраст в данном случае не имеет значения, заболевание проявляется на любом этапе жизненного цикла, начиная с младенчества.
Воздействие гиперандрогении на функцию яичников вызывает следующие проявления:
- угнетение роста и развития фолликулов в ранней фазе фолликулогенеза проявляется аменореей (отсутствием менструаций в течение нескольких циклов);
- замедление роста и развития фолликула и яйцеклетки, не способной к овуляции, способно проявиться ановуляцией (отсутствием овуляции) и олигоменореей (увеличением интервала между менструациями);
- овуляция с дефектным желтым телом, выражается в недостаточности лютеиновой фазы цикла, даже при регулярных менструациях.
Симптомы надпочечниковой гиперандрогении
 Волосяной покров на лице у женщин увеличивается при надпочечниковой гиперандрогении.
Волосяной покров на лице у женщин увеличивается при надпочечниковой гиперандрогении.
Адреногенитальный синдром имеет первостепенные и второстепенные проявления, в зависимости от фазы развития заболевания и факторов его возникновения. Косвенными признаками наличия надпочечниковой гиперандрогении у женщины бывают частые простудные заболевания, склонность к депрессии, повышенная утомляемость.
Основные симптомы надпочечниковой гиперандрогении:
- повышенный рост волосяного покрова (конечности, живот, молочные железы), вплоть до гирсутизма (рост волос на щеках);
- облысение с формированием залысин (алопеция);
- изъяны кожного покрова (угри, прыщи, шелушение и прочие воспаления);
- атрофия мышц, остеопороз.
Второстепенными симптомами адреногенитального синдрома выступают следующие проявления:
- артериальная гипертензия, проявляющаяся в форме приступов;
- повышенный уровень содержания глюкозы в крови (диабет по второму типу);
- быстрый набор избыточного веса, вплоть до ожирения, нуждающегося в терапии;
- промежуточный тип формирования женских половых органов;
- отсутствие менструации или значительные интервалы между менструациями;
- бесплодие или выкидыш (для благополучного протекания беременности необходимо определенное количество женских гормонов в организме, продуцирование которых практически прекращается в случае возникновения гиперандрогении).
Гиперандрогения у женщин – собирательный термин, который включает в себя целый ряд синдромов и заболеваний, сопровождающихся абсолютным или относительным повышением концентрации мужских половых гормонов в крови женщины. Сегодня эта патология распространена достаточно широко: согласно данным статистики, ею страдают 5-7 % девочек-подростков и 10-20 % женщин детородного возраста. А поскольку гиперандрогения влечет за собой не только различные дефекты внешности, но и является одной из причин бесплодия, женщинам важно иметь представление о данном состоянии, чтобы, заметив у себя подобные симптомы, сразу же обратиться за помощью к специалисту.
Именно о причинах гиперандрогении у женщин, о клинических ее проявлениях, а также о том, каким образом выставляется диагноз, и о тактике лечения этой патологии вы узнаете из нашей статьи. Но сначала поговорим о том, что же такое андрогены и зачем они нужны в женском организме.
Андрогены: основы физиологии
Андрогены – это мужские половые гормоны. Ведущим, наиболее известным их представителем является тестостерон. В организме женщины они образуются в клетках яичников и коры надпочечников, а также в подкожной жировой клетчатке (ПЖК). Регулируют их выработку адренокортикотропный (АКТГ) и лютеинизирующий (ЛГ) гормоны, синтезируемые гипофизом.
Функции андрогенов многогранны. Эти гормоны:
- являются предшественниками кортикостероидов и эстрогенов (женских половых гормонов);
- формируют половое влечение женщины;
- в период полового созревания обусловливают рост трубчатых костей, а значит, и рост ребенка;
- участвуют в формировании вторичных половых признаков, а именно, оволосения по женскому типу.
Все эти функции андрогены выполняют при условии нормальной, физиологической концентрации их в женском организме. Избыток же этих гормонов становится причиной как косметических дефектов, так и нарушений обмена веществ, и фертильности женщины.
Виды, причины, механизм развития гиперандрогении
В зависимости от происхождения выделяют 3 формы этой патологии:
- овариальную (яичниковую);
- надпочечниковую;
- смешанную.
Если корень проблемы находится именно в этих органах (яичниках или коре надпочечников), гиперандрогению называют первичной. В случае патологии гипофиза, обусловливающей нарушения регуляции синтеза андрогенов, ее расценивают как вторичную. Кроме того, это состояние может передаваться по наследству либо же развиваться в течение жизни женщины (то есть являться приобретенным).
В зависимости от уровня мужских половых гормонов в крови выделяют гиперандрогению:
- абсолютную (концентрация их превышает нормальные значения);
- относительную (уровень андрогенов находится в пределах нормы, однако они усиленно метаболизируются в более активные формы либо же чувствительность к ним органов-мишеней значительно повышена).
В большинстве случаев причиной гиперандрогении является . Также она имеет место при:
- адреногенитальном синдроме;
- новообразованиях или яичников;
- и некоторых других патологических состояниях.
Еще гиперандрогения может развиться в результате приема женщиной анаболических стероидов, препаратов мужских половых гормонов и циклоспорина.
Клинические проявления
 Таких женщин беспокоит усиленное выпадение волос на голове и их появление в других местах (на лице или груди).
Таких женщин беспокоит усиленное выпадение волос на голове и их появление в других местах (на лице или груди). В зависимости от причинного фактора симптоматика гиперандрогении варьируется от незначительного, легкого гирсутизма (повышенного оволосения) до ярко выраженного вирильного синдрома (появления у больной женщины вторичных мужских половых признаков).
Рассмотрим подробнее основные проявления этой патологии.
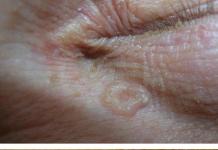
Акне и себорея
– болезнь волосяных фолликулов и сальных желез, возникающая, если выводные их протоки закупориваются. Одной из причин (правильнее даже сказать – звеньев патогенеза) акне является именно гиперандрогения. Она является физиологической для пубертатного периода, именно поэтому высыпания на лице обнаруживаются более чем у половины подростков.
Если акне сохраняется у молодой женщины, ей имеет смысл обследоваться на гиперандрогению, причиной которой более чем в трети случаев окажется синдром поликистозных яичников.
Акне может протекать самостоятельно либо сопровождаться (повышенной продукцией секрета сальных желез избирательно – на отдельных участках тела). Она также может возникать под воздействием андрогенов.
Гирсутизм
Этим термином обозначают избыточный рост волос у лиц женского пола в областях тела, зависимых от андрогенов (говоря иначе, волосы у женщины растут в местах, типичных для мужчин – на лице, груди, между лопатками и так далее). К тому же, волосы меняют свою структуру – из мягких и светлых пушковых становятся жесткими, темными (их называют терминальными).
Алопеция
Этим термином обозначают , облысение. Под алопецией, связанной с избытком андрогенов, подразумевают изменение структуры волос на голове от терминальных (насыщенных пигментом, жестких) до тонких, светлых, коротких пушковых и последующее их выпадение. Облысение обнаруживается в лобной, теменных и височных областях головы. Как правило, этот симптом свидетельствует о продолжительной высокой гиперандрогении и наблюдается в большинстве случаев при новообразованиях, продуцирующих мужские половые гормоны.
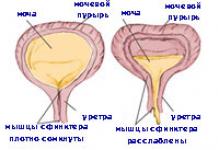
Вирилизация (вирильный синдром)
Этим термином обозначают потерю организмом признаков женщины, формирование мужских признаков. К счастью, это достаточно редкое состояние – обнаруживается оно лишь у 1 из 100 больных, страдающих гирсутизмом. Ведущими этиологическими факторами являются адренобластома и текоматоз яичников. Реже причиной данного состояния становятся андрогенпродуцирующие опухоли надпочечников.
Вирилизация характеризуется такими симптомами:
- гирсутизм;
- акне;
- андрогенная алопеция;
- снижение тембра голоса (барифония; голос становится грубым, похожим на мужской);
- уменьшение в размерах половых желез;
- увеличение размеров клитора;
- рост мышц;
- перераспределение подкожной жировой клетчатки по мужскому типу;
- нарушения менструального цикла вплоть до ;
- повышение полового влечения.
Принципы диагностики
 Повышение уровня андрогенов в крови у пациента подтверждает диагноз.
Повышение уровня андрогенов в крови у пациента подтверждает диагноз. В диагностике гиперандрогении имеют значение как жалобы, анамнез и данные объективного статуса пациента, так и лабораторные и инструментальные методы исследования. То есть после оценивания симптомов и данных анамнеза необходимо не только выявить факт повышения уровня тестостерона и других мужских половых гормонов в крови, но и обнаружить их источник – новообразование, синдром поликистозных яичников или иную патологию.
Половые гормоны исследуют на 5-7 день менструального цикла. Определяют уровень в крови общего тестостерона, ГСПГ, ДГЭА, фолликулостимулирующего, лютеинизирующего гормонов, а также 17-гидроксипрогестерона.
Чтобы обнаружить источник проблемы, проводят УЗИ органов малого таза (при подозрении на патологию яичников – с использованием трансвагинального датчика) либо, если есть возможность, магнитно-резонансную томографию данной области.
С целью диагностики опухоли надпочечников больному назначают компьютерную, или сцинтиграфию с радиоактивным йодом. Стоит отметить, что опухоли малого размера (менее 1 см в диаметре) во многих случаях диагностировать не удается.
Если результаты вышеперечисленных исследований отрицательные, пациенту может быть назначена катетеризация вен, уносящих кровь от надпочечников и яичников, с целью определения уровня андрогенов в крови, оттекающей непосредственно от этих органов.
Принципы лечения
Тактика лечения гиперандрогении у женщин зависит от того, вследствие какой патологии это состояние возникло.
В большинстве случаев больным назначают комбинированные оральные контрацептивы, которые помимо противозачаточного оказывают и антиандрогенное действие.
Адреногенитальнй синдром требует назначения глюкокортикоидов.
Если уровень андрогенов в крови женщины повышен по причине гипотиреоза или повышенного уровня пролактина, на первый план выходит медикаментозная коррекция этих состояний, после чего концентрация мужских половых гормонов снижается сама собой.
При ожирении и гиперинсулизме женщине показана нормализация массы тела (путем соблюдения диетических рекомендаций и регулярных физических нагрузок) и прием метформина.
Новообразования надпочечников или яичников, продуцирующие андрогены, удаляются хирургическим путем даже несмотря на доброкачественную их природу.
К какому врачу обратиться
При симптомах гирсутизма необходимо обратиться к гинекологу-эндокринологу. Дополнительную помощь окажут профильные специалисты - дерматолог, трихолог, диетолог.
Заключение
 Гиперандрогения у женщин – это комплекс симптомов, возникающих вследствие повышенной концентрации в крови мужских половых гормонов, сопровождающий течение ряда эндокринных заболеваний. Наиболее частыми причинами ее являются синдром поликистозных яичников и адреногенитальный синдром.
Гиперандрогения у женщин – это комплекс симптомов, возникающих вследствие повышенной концентрации в крови мужских половых гормонов, сопровождающий течение ряда эндокринных заболеваний. Наиболее частыми причинами ее являются синдром поликистозных яичников и адреногенитальный синдром.
ГиперандрогенияЭто патологическое состояние обусловлено изменением секреции и метаболизма андрогенов. В той или иной степени им вызваны 46-77% нарушений менструального цикла, 60-74% случаев эндокринного бесплодия и 21-32% - невынашивания беременности.Гиперандрогения надпочечникого генезаЭто ведущий фактор невынашивания у 30% женщин с гиперандрогенией.Диагноз помимо видимых проявлений маскулинизации устанавливается на основании повышенного уровня 17a-гидроксипрогестерона и дегидроэпиандростерона.При диагностике этого нарушения, протекающего в стертой форме, возникает необходимость в функциональных тестах. Если уровень 17a-гидроксипрогестерона выше 500 нг/дл, дальнейшего тестирования не производят, поскольку диагноз ясен. Если он ниже 500...
волнуюсь!
Девочки, у меня гиперандрогения смешанного генеза, одна замершая б-ть и один выкидыш на ранних сроках. С самого начала беременности сидела на метипреде. Сейчас врач сказал отменять его, а я переживаю, вдруг опять замершая случится. У кого нибудь было такое?? Что врач говорил??? Уже неделю место себе не нахожу, метипред то перестала принимать, но думаю,а вдруг что? Я не переживу,если с маськой случится что нибудь=(
В медицинской терминологии, гиперандрогенией яичникового генеза называют – нарушение в функциональности эндокринной системы женщины, вызывающее излишнюю выработку андрогенов. В организме женщины они необходимы для выполнения многих важных функций: половое созревание, рост волос в интимной зоне, укрепление костной ткани, поддерживание уровня либидо и т. д. Если количество мужских гормонов увеличивается, то это грозит развитием патологии, которую необходимо лечить.
Разновидности гиперандрогении у женщин
По статистике, гиперандрогения диагностируется у 5-7% женщин репродуктивного возраста, из них около 20% испытывают проблемы с зачатием. Это связано с тем, что переизбыток андрогенов препятствует естественному созреванием фолликулов. Яичники начинают обрастать плотной оболочкой, что препятствует выходу яйцеклетки из фолликула во время менструального цикла. Кроме того, некоторые пациентки испытывают проблемы с зачатием и вынашиванием беременности.
Это заболевание, может возникнуть по разным причинам, но чаще всего причиной появления заболевания является сбой в функциональности гипофиза-гипоталамуса. В зависимости от фактора, спровоцировавшего развитие патологии, можно выделить следующие формы заболевания:
- центральная – возникает на фоне отклонений в работе гипоталамуса и формировании опухоли гипофиза;
- надпочечниковая – причиной возникновения становится опухоль надпочечников;
- яичниковая – заболевание этой формы связано с развитием поликистоза и гипертекоза яичников. А также для патологии этого типа характерны андрогенопродуцирующие опухоли яичников;
- смешанная – для этой формы патологии характерно сразу несколько нарушений (сбой в функциональности надпочечников, отклонения в работе яичников и т. д.);
- периферическая – возникает на фоне сахарного диабета и сбое в обмене веществ (жиров).
Специалисты отмечают, что чаще всего встречаются надпочечниковые и яичниковые формы гиперандрогении.
Яичниковая
Чаще всего, яичниковая гиперандрогения развивается на фоне синдрома поликистозных яичников, который характеризуется дефицитом ферментов, содержащихся в этих органах. Это заболевание считается наследственным. Поликистоз яичников препятствует преобразованию андрогенов в женские гормоны.

Кроме того, специалисты отмечают, что эту форму гиперандрогении вызывает нарушение функции гипофиза и гипоталамуса. Такие отклонения вызывают повышенную выработку ЛГ и отклонение в пропорциях ЛГ/ФСГ. Высокое содержание ЛГ вызывает развитие гиперплазии внешнего слоя фолликулов. В конечном итоге это приводит к повышенной выработке андрогенов и появлению первых признаков маскулинизации. А нехватка ФСГ оказывает влияние на созревание фолликулов.
ФЛГ это один из видов гормонов, вырабатываемых гипофизом. В организме человека он отвечает за функциональность половых желез и способствует выработке репродуктивных клеток. У мужчин он осуществляет контроль уровня тестостерона и способствует естественному созреванию сперматозоидов, а у женщин нормализуют созревание фолликула.
Еще одним фактором развития яичниковой формы патологии считается – андрогенопродуцирующие опухоли. Эти новообразования провоцируют повышенную выработку гормонов мужчины и дальнейшему развитию гиперандрогении.

Специалисты отмечают, что яичниковая форма патологии, может быть связана с центральной. Такие случаи возникают на фоне определенных факторов: травмы и интоксикация мозга, опухоли гипофиза. Это заболевание сопровождается повышением уровня пролактина в крови.
Надпочечниковая
Согласно мнению специалистов, надпочечниковая гиперандрогения – это наследственное заболевания, поскольку риск развития этой патологии при осложненном генетическом фоне значительно высок. Заболевание, может возникнуть даже в детском возрасте. Среди основных факторов развития надпочечниковой формы заболевания, можно выделить – андрогенитальный синдром. Он проявляется в недостаточной выработке ферментов, отвечающих за выработку гормонов, которые располагаются в коре надпочечников. В медицине эти ферменты называют – глюкокортикоиды.
Среди основных факторов развития надпочечниковой формы заболевания, можно выделить – андрогенитальный синдром. Он проявляется в недостаточной выработке ферментов, отвечающих за выработку гормонов, которые располагаются в коре надпочечников. В медицине эти ферменты называют – глюкокортикоиды.
При отсутствии необходимых ферментов, человеческий организм начинает использовать вещества, которые обычно перерабатываются, для выработки андрогенов. В связи с этим, переизбыток андрогенов, может возникнуть и у детей.
Обычно симптомы надпочечниковой формы патологии появляются рано. Менструации начинаются достаточно поздно, а в дальнейшем становятся скудными или могут вообще пропасть. Женщины обладают мужской фигурой, при которой таз становится более узким, а плечи наоборот широкими. Кроме того, появляются и другие симптомы патологии:
- недоразвитые молочные железы;
- пигментация кожи;
- угревые высыпания, которые локализуются в области спины и груди;
- клитор немного гипертрофируется, а размеры матки уменьшаются.
При надпочечниковой форме гиперандрогении, пациентам назначается лечение с применением глюкокортикоидных препаратов.
Причины появления патологии
Гиперандрогения обычно протекает в двух формах: абсолютной (повышенное содержание андрогенов в крови) и относительной (уровень андрогенов соответствует норме, но с усиленным обменом веществ в другие виды гормонов, оказывающих негативное влияние на органах-мишенях – эпителий, сальные и потовые железы, волосяные фолликулы).
Согласно статистике, количество заболевших овариальной гиперандрогенией (яичникового генеза) растет с каждым годом. В настоящее время, у каждой женщины репродуктивного возраста диагностируют это заболевание. Чтобы вылечить эту патологию, важно выявить фактор, спровоцировавший ее появление. Среди основных причин гиперандрогении у женщин, можно выделить следующие:
- андреногенитальный синдром – в процессе выработки андрогенов надпочечниками, присутствует недостаточное количество ферментов для переработки гормона. Это приводит к накоплению гормона в организме;
- опухоль в надпочечниках и яичниках – новообразования, могут спровоцировать гормональный сбой, при котором наблюдается повышенная выработка андрогена;
- поликистоз – это патологический процесс, при котором яичники покрыты кистами;
- синдром Кушинга – отклонение в функциональности надпочечников, при котором наблюдается повышенная выработка глюкокортикоидов;
- патологии щитовидной железы – к там заболеваниям, можно отнести гипотиреоз, вызывающий гормональный сбой в женском организме;
- повышенная масса тела – излишний вес, может спровоцировать гормональный сбой. Особенно опасно ожирение в детском возрасте;
- длительный прием гормональных контрацептивов и стероидных препаратов;
- нарушение в функциональности гипофиза или гипоталамуса – такие нарушения вызывают повышенную выработку ЛГ, на фоне которой нарушается пропорция ЛГ/ФСГ;
- гиперплазия яичников – обычно развивается у женщин в преклонном возрасте;
- сахарный диабет – при нарушении обмена веществ, наблюдается повышенная выработка определенных гормонов, при которой, может развиться гиперандрогения;
- беременность – в этот период в организме женщины происходят гормональные изменения, которые могут стать причиной повышения уровня андрогенов;
- врожденные заболевания надпочечников и яичников – этот фактор является распространенным и наблюдается у 50% пациентов гиперандрогении. При осложненном генетическом фоне, вылечить патологию практически невозможно.
Читайте также Атрофия женских яичников как причина бесплодия
При нарушении функциональности яичников, патология может развиться и в детском возрасте. При врожденной гиперандрогении, могут возникнуть проблемы с определением пола ребенка. У девочек диагностируются большие половые губы и увеличенный клитор, который может быть схож по размеру с пенисом. Внутренние половые органы не видоизменены. Их размер соответствует норме. При развитии гиперандрогении в более старшем возрасте, у девочек наблюдается повышенный рост волос на теле.
Стоит отметить, что несмотря на нормальный уровень андрогенов, у 70-85% женщин наблюдаются признаки гиперандрогении.
Большинство пациенток мучаются от угревых высыпаний на теле. Кроме того, некоторые женщины сообщают о выпадении волос на голове. В 40-80% случаев, это объясняется повышенной выработкой андрогенов, а в остальных – усиленной переработки тестостерона в более активный гормон, вызывающий избыточный рост волос.
Симптомы гиперандрогении
Симптомы яичниковой гиперандрогении у женщин репродуктивного возраста бывают двух типов: основные и второстепенные. Клиническая картина заболевания зависит от запущенности патологии и фактора ее развития.
Среди основных, специалисты выделяют следующие признаки переизбытка андрогенов у женщин:
- повышенный рост волос на конечностях и других зонах тела (грудь, живот, спина. В запущенных случаях наблюдается рост волос на лице;
- образование залысин на голове;
- образование угрей и комедонов на лице;
- прекращение роста молочных желез, фигура развивается по мужскому типу;
- атрофия мышечных тканей.
Врачи выделяют и второстепенные признаки увеличения количества андрогенов, появление которых зависит от фактора развития патологии:
- высокое содержание глюкозы в физиологических жидкостях (сахарный диабет);
- стремительный набор лишнего веса;
- повышенное либидо;
- усиленный рост мышечной ткани;
- сбой менструального цикла или аменорея;
- бесплодие или не вынашивание плода.
Среди половых признаков гиперандрогении, можно выделить развитие репродуктивных органов женщины по промежуточному типу и сбой менструального цикла (в некоторых случаях возможно развитие аменореи).
Повышенная активность андрогенов, вызывает развитие метаболического синдрома (гиперлипопротеинемия, СД 2 типа), ИБС, атеросклероза, артериальной гипертензии.
Специалисты отмечают, что данные сбои приводят к тому, что пациентки чаще болеют простудными заболеваниями. Это объясняется ухудшением функциональности иммунной системы на фоне гиперандрогении. Многие женщины с этим заболеваниям склонны к депрессиям.
Читайте также Признаки гипертрофии женских яичников
Диагностика патологии
Слабовыраженная гиперандрогения яичникового генеза, как правило протекает латентно и диагностировать ее, практически невозможно.  Как правило, уровень андрогенов при слабовыраженной гиперандрогении яичникового генеза находится в пределах нормы.
Как правило, уровень андрогенов при слабовыраженной гиперандрогении яичникового генеза находится в пределах нормы.
Если же у больной наблюдается один или несколько симптомов гиперандрогении, то необходимо незамедлительно посетить специалиста. Как правило, диагностикой проблемы занимается: гинеколог. Кроме того, женщине придется посетить врача-эндокринолога. Специалист назначит ряд обследований:
- опрос пациентки (чтобы установить анамнез жизни больной);
- МРТ и КТ;
- внешний осмотр кожных покровов;
- гинекологический осмотр;
- пробы с применением дексаметозона (проводится для того, чтобы установить источник повышенной выработки андрогенов);
- обследование на определение генетических отклонений;
- определение уровня глобулина;
- измерение уровня тестостерона и 17 ОП в урине;
- маркер на определение ХГ (назначается в том случае, если уровень андрогенов находится в пределах нормы.
При подозрении на наличие опухолей яичников, пациенток направляют на УЗИ половых органов. Все эти методы обследования позволят восстановить клиническую картину недуга и подобрать оптимальный способ терапии.
Применяемая терапия
Если у больной выявлена яичниковая форма патологии, ей назначается комплексная терапия с применением нескольких методов лечения:
- медикаментозный (основывается на гормональном лечении препаратами, содержащих гормон ТТГ);
- терапия средствами народной медицины;
- диетотерапия.
Если у пациенток выявлена опухоль яичников или надпочечников, то применяется хирургическое лечение. Таких пациенток ожидает операция по удаления новообразования и дальнейшая химиотерапия (если новообразование было злокачественным).
Консервативные методы лечения
Принцип лечения при гиперандрогении, напрямую зависит от фактора спровоцировавшего развитие патологии. Кроме того, при назначении терапии, специалист должен учитывает цель проводимой терапии: устранение признаков гирсутизма, восстановление репродуктивной функции и т. д.
Если переизбыток андрогенов вызван избыточным весом, то пациенткам назначается диетотерапия и физические нагрузки, с целью снизить массу тела.
Кроме того, женщинам назначают медикаментозную терапию с применением лекарственных препаратов определенной группы:
- при повышенном росте волос назначается Медроксипрогестерон;
- чтобы снизить уровень стероидных гормонов больным предписывают контрацептивы комбинированного типа. Такую терапию назначают только в том случае, если женщина не планирует беременность;
- выработку стероидов можно подавить с помощью Кетонозола;
- при симптомах гирсутизма, назначают Спиронолактон. Курс терапии, может длится до 6 месяцев.
При выявлении опухоли на женских яичниках, вылечить гиперандрогению консервативным способом не получается. В таких случаях назначается хирургическое вмешательство.
Народные средства
По мнению специалистов, медикаментозное лечение яичниковой гиперандрогении следует совмещать с приемом средств народной медицины. Несмотря на эффективность такой терапии, важно помнить, что длительный прием лекарственных настоев, может вызывать развитие негативных последствий. Поэтому травяные сборы принимаются только по назначению лечащего врача.
- Матка Боровая – обладает слабым терапевтическим эффектом при гиперандрогении. Поэтому это растение следует применять в комплексе с другими травами. Для того чтобы лечение было более эффективным, курс приема Матки боровой должен длится не менее 6 месяцев. Рецепт приготовления этого лекарственного настоя элементарен: в стакан кипящей жидкости засыпать 1 ст. ложку сухой травы и дать настояться на протяжении 60 минут. Небольшими порциями выпить весть стакан в течение суток. Важно помнить, что срок хранения этого лекарственного настоя очень мал.
- Корень солодки – способствует снижению выработки тестостерона в организме женщины и оказывает успокоительный эффект. Чтобы эффективность лечения была выше, корень солодки лучше принимать в комплексе Марьиным корнем. Эти ингредиенты смешать в равных пропорциях (по 1 ст. ложке). Полученную смесь залить тремя стаканами кипятка и настаивать на протяжении 10-12 часов. Принимать трижды в сутки по 1 ст. ложке отвара.
- Корень одуванчика – активно применяется не только в лечении гиперандрогении, но и для выведения шлаков и токсинов из организма. Корень одуванчика измельчить. После этого, 4-5 ст. ложек корня залить 1 литром горячей жидкости. Кипятить на медленном огне в течение 30-40 минут. По истечению времени, дать отвару настояться в течение часа, а потом тщательно процедить. Принимать по 1 ст. ложки средства 3-4 раза в сутки.
- Мята – понижает уровень андрогенов и оказывает расслабляющий эффект. Добавлять по 1 ч. ложке растения в чай. Отлично сочетается с любыми видами этого напитка.
- Лекарственные отвары отлично помогать при гиперандрогении, но они отнюдь не являются панацеей. Как правило, эффект от такой терапии заметен не сразу, а только спустя 3-4 месяца после начала приема.
Яичники являются парным органом половой системы женщины, который отвечает за выработку яйцеклеток и определенных гормонов. Гиперандрогения яичникового генезиса является серьезным гормональным нарушением, требующим длительного лечения.
Гиперандрогенией в медицине называют процесс избыточной выработки яичниками или надпочечниками женщины гормонов-андрогенов, которые являются мужскими гормонами. Наличие в женском организме большого количества мужских гормонов негативно сказывается на женском здоровье и часто является препятствием к зачатию или вынашиванию ребенка.
Гиперандрогения – это патология, приводящая к редким и скудным менструациям или полному их прекращению, а как следствие к отсутствию овуляции и бесплодию.
Избыток андрогенов препятствует нормальному созреванию фолликулов в период овуляции. Яичники обрастают плотной оболочкой, что мешает яйцеклетке каждый менструальный цикл выходить из фолликула. По причине гиперандрогении у женщины может развиться гормональное заболевание – синдром поликистозных яичников. При данном заболевании в крови пациентки могут быть повышены гормоны: тестостерон, андростендион, дигидротестерондион, инсулин и антимюллеров гормон. Причины возникновения гиперандрогении.
Гиперандрогения яичникового генезиса является не распространенным заболеванием. Статистика говорит, что данным заболеванием болеют около 5% женщин репродуктивного возраста. Существует множество причин, которые способны вызвать чрезмерную выработку мужских гормонов организме женщины. Основными причинами развития заболевания в медицине считают сбои в работе гипоталамуса или гипофиза. Данные сбои в гормональной системе влияют на повышенное соотношение между гормонами ФСГ и ЛГ.
В свою очередь, избыток гормона ЛГ приводит к чрезмерному уплотнению оболочки яичников, что препятствует правильному росту фолликулов. Недостаточная выработка гормона ФСГ влияет на невозможность созревания фолликула, что становится причиной стойкой анновуляции, которая требует длительного лечения гормональными препаратами или хирургического вмешательства.
Симптомы
К первичным симптомам гиперандрогении относят развитие у женщин гирсутизма – чрезмерного роста волос на теле по мужскому типу. Волосы могут появиться на различных участках: щеках, подбородке, над верхней губой, на груди, спине, животе.
В некоторых случаях у женщин может появиться облысение участков головы. Лицо женщин покрывается угревой сыпью, прыщами. Кожа становиться сухой и начинает шелушиться.
Есть симптомы гиперандрогении, которые можно выявить только при специальном обследовании. К таким относится повышение уровня глюкозы в крови и гормона инсулин. Женщины, страдающие гиперандрогенией, часто имеют проблему с лишним весом и ожирение. Артериальное давление часто повышается.
Гиперандрогения у женщин снижает иммунитет. Они чаще болеют вирусными заболеваниями, быстро утомляются и склонны впадать в депрессию.
Как выявить
Для выявления гиперандрогении, женщине необходимо посетить врача-эндокринолога и гинеколога. Обычно эндокринолог дает направление на сдачу анализа крови, по которому определяется уровень гормонов. При гиперандрогении яичникового генезиса в крови повышаются следующие гормоны: тестостерон свободный и общий, пролактин, ДГЭА, ДГЭА-С, андростендион и уровень ФСГ. Кровь в лаборатории нужно сдавать натощак. Пробу крови обязаны брать 3 раза с промежутком в полчаса между каждым забором. Далее кровь смешивается и определяется гормональный уровень. По значительно повышенному уровню гормона ДГЭА-С можно диагностировать опухолевые заболевания надпочечников.
Кроме лабораторных исследований, эндокринолог или гинеколог должны направить женщину на УЗИ, МРТ и КТ. Такие обследования должны подтвердить правильность постановки диагноза или опровергнуть его. Если гиперандрогения вызвана наличием синдрома поликистозных яичников, на УЗИ врач увидит увеличенные в объеме яичники с множеством расположенных фолликул, заключенных в плотную оболочку.
Как лечить
Гиперандрогению обязательно нужно лечить, поскольку данное заболевание значительно ухудшает качество жизни женщины.
Если пациентка планирует беременность, врач изначально назначает препараты, приводящие в норму уровень инсулина и глюкозы в крови. К таким препаратам относятся: метформин, глюкофаж, сиофор. Для снижения уровня мужских гормонов назначаются: метипред или кортеф.
Если на фоне гиперандрогении у женщины развилась стойкая анновуляция, врач предложит стимуляцию овуляции кломифеном или препаратами, содержащими гормон ФСГ. К первой группе препаратов относят клостилбегит. Данное лекарственное средство стимулирует рост фолликула. Если удается вырастить фолликул до 18-25 мм, врач для выхода яйцеклетки, может назначить укол, содержащий гормон ХГЧ. Однако, не у всех женщин яичники подают реакцию на кломифен. Если яичники никак не ответили на стимуляцию, врачи переводят пациентку на препараты, содержащие гормон ФСГ. К таким лекарственным средствам относятся менопур и прегнил.
При стимуляции овуляции врачу важно подобрать необходимую дозировку препаратов, чтобы не вызвать синдром гиперстимуляции яичников. Это процесс, когда перезревший фолликул не лопается и перерастает в кисту. На яичниках может образоваться несколько фолликулярных кист, которые вызывают острые тянущие боли внизу живота и составляют опасность для жизни и здоровья женщины.
Если больная гиперандрогенией яичникового генезиса не планирует в ближайшее время беременность, врач назначает курс лечения противозачаточными таблетками, содержащими женские половые гормоны – эстрогены. К ним относятся: ярина, диане-35, джес и хлое. Противозачаточные препараты позволяют «отдыхать» яичникам. Они предотвращают наступление овуляции, помогают яичникам не увеличиваться в объеме. Кроме того, существует теория о том, что некоторым пациенткам удавалось забеременеть сразу после отмены противозачаточных средств.
Опухоли на яичниках удаляют оперативно. Пациентка нуждается в операции, если медикаментозное лечение не приводит к желаемому результату. Часто женщинам врачи проводят лапараскопическую операцию, при которой делают резекцию или каутеризацию яичников. Лапараскопическая операция считается менее травматичной, поэтому отличается быстрым восстановительным периодом. Такие хирургические манипуляции позволяют восстановить овуляцию у женщины и дают шанс на долгожданную беременность. Следует знать, что после операции женщине врачом отводится год для зачатия ребенка, поскольку заболевание зачастую по истечении указанного периода возвращается. Если все попытки зачатия не увенчались успехом, женщине следует всерьез задуматься о процедуре ЭКО.
В случае наступления беременности нужно отдавать отчет тому, что на протяжении всех 9 месяцев врач может назначить пациентке гормональные препараты для сокращения угрозы выкидыша или замирания плода.
Если женщина обнаружила у себя симптомы, присущие гиперандрогении яичникового генезиса, ей необходимо незамедлительно обратиться за помощью к врачам эндокринологу и гинекологу. Помните, любое заболевание легче вылечить на ранней стадии, а гиперандрогения требует длительного и упорного лечения.