Быстрая доставка
Курьер доставляет в теченни 1-2 часов по Москве и МО
Без очередей и волокиты
Получение всех документов в день обращения!

Надежно и качественно
Все наши медицинские справки и документы проходят любые проверки!

Демократичные цены
У нас доступные цены, лучшие в интернете
Медицинские справки и анализы в день обращения
С нами Вам не нужно будет стоять в длинных очередях на прием к врачу, теряя при этом свои силы и драгоценное время. Мы поможем Вам оформить медицинское освидетельствование , анализы крови на вич и спид , получить справку из психоневрологического диспансера .Современная жизнь предоставляет людям обилие разнообразных удобств, полезных занятий и развлечений. Однако в реальности понимаешь, что картина не настолько радужная. Повсюду нам приходится преодолевать бюрократические препятствия. Например, вам запретят посещать бассейн при отсутствии соответствующей медсправки. Также в вуз не принимают, если не прошли медицинские кабинеты. В таких случаях проще законно купить медицинскую справку в Москве.
Если не заказать документ, придется обращаться в клинику. В этом случае придется столкнуться с бесконечными очередями во врачебные кабинеты. Вы ознакомитесь с дрянным отношением уставших медиков к очередным посетителям, которые ничем не страдают, но приходится и на таких людей тратить драгоценное время. Вероятнее всего, нервозатратный процесс продлится несколько суток, после чего вам предоставят желанный бланк.
Однако вряд ли вы впоследствии захотите обращаться в какие-либо медицинские заведения. Ужас заключается не в потрепанной нервной системе, а в том кошмаре, который в течение несколько дней ждет в коридорах - простуженные пациенты, туберкулезные больные и посетители с разными вирусными заболеваниями, способные наградить разными заболеваниями.
Кто должен оформлять медсправку?
Получение бумаги необходимо:
- всем педагогам начальных и средних школ;
- докторам и сотрудникам медицинской сферы;
- любым работникам кафе и ресторанов либо мест общепита.
Чтобы у человека была возможность получения водительских прав либо управления автомобилем, он обязан получить свидетельство, что прошел медицинскую комиссию - справку для ГИБДД. Для трудоустройства тоже может возникнуть необходимость в куче информации.
Однако ее могут потребовать и в том случае, если вы хотите организовать полезный отдых или скрасить скучные будни. К примеру, если хотите отправить своего сына или дочку в секцию для занятий плаванием, вы обязательно должны получить соответствующую информацию из клиники, свидетельствующую о том, что нет противопоказаний для посещения объекта.
Кроме того, беременные девушки регулярно нуждаются в разных свидетельствах от медзаведений, к числу которых относится медсправка о беременности, поскольку при помощи нее будущая мать сможет рассчитывать на декретный отпуск и финансовую компенсацию по беременности. Эти и многие иные бумаги могут быть оформлены, если прибегните к помощи наших услуг.
В нашей компании возможно изготовление медицинских справок:
- справка от психоневрологического и наркологического диспансера ;
В подлинности бланков можно не сомневаться, потому что мы осуществляем оформление медицинских справок только на легальных основаниях. В течение всего времени существования компании не фиксировались претензии к законности предлагаемой справки. Купить документ не сложно, процедура не отнимет время - вы сможете забрать бумагу в день оформления заявки.
Выдача медицинской справки с доставкой осуществляется в соответствии со всеми актуальными госстандартами.Для этого применяются специализированные бланки. Медсправка, предоставленная по болезни, заверяется медиками, на самом деле практикующими и работающими в соответствующих заведениях, с которыми подписывают договора о сотрудничестве. Заказ медицинских справок возможен для ряда ситуаций:
- для школы;
- для предъявления в вузе ;
- разнообразные документы для курортников;
- для предоставления руководителям для работающих граждан;
- для дошкольных образовательных учреждений: детсадов и яслей ;
- другие медсправки.
Мы наладили сотрудничество с частными лицензированными медцентрами и госклиниками, столичными диспансерами и некоторыми региональными больницами России. Благодаря взаимодействию с подобными организациями вы получите доступ к различным медсправкам. Мы постоянно отслеживаем нововведения Минздрава, потому подделки бумаг исключены.
Кроме работы с указанными выше заведениями, мы располагаем собственными медицинскими центрами. Вы имеете уникальную возможность самостоятельно посетить нашу компанию либо сделать телефонный звонок, чтобы специалисты предоставили профессиональную консультацию о том, как сделать медицинскую справку ребенку или взрослому альтернативным способом.
Закажите медицинские справки у нас
Так где можно заказать медицинскую справку? Оформить подобный документ можно в клинике. В этом случае необходимо учесть, что оформление отнимет время и нервы, поскольку кроме простаивания в очередях и сдачи анализов есть и человеческий фактор. Сегодня существует отличная альтернатива - обратитесь к нам, чтобы недорого купить справку задним числом в Москве. Предоставленные нашим сайтом бланки абсолютно легальны и соответствуют требованиям отечественного законодательства.
Вы получите справку от специалиста требуемой формы с необходимыми штампами и подписями. В случае необходимости на документе будут указаны голографические знаки. По желанию клиента бланки доставят наши специалисты непосредственно по месту жительства и работы в любой удобный момент. Персонал нашей компании имеет аккредитацию и сертификаты для осуществления такой деятельности. В медсправке указывается вся обязательная информация, включающая заключения докторов и итоги анализов вместе с прививочным календарем.
Где же можно купить грамотно оформленную медицинскую справку задним числом? Для этого просто заполните заявку в режиме онлайн на сайте. Эта процедура отнимет несколько минут. Если возникнут сложности в заполнении, у вас всегда есть возможность прибегнуть к функции «обратного звонка». Укажите свой телефонный номер, после чего вам максимально быстро позвонят наши специалисты, чтобы проконсультировать по всем вопросам.
В процессе беседы вам удастся задать доктору любые иные вопросы, касающиеся заказа и оформления определенной справки, уточнить в случае необходимости место и время доставки и узнать о стоимости услуг. Все бумаги заполняются максимально быстро реальными врачами, вы получите документ в день обращения.
Н.В. Викторов, Т.Ю. Викторова.
Медицинский центр «Арт-Мед», Москва.
Основные принципы метода и физические характеристики
Ультразвук - высокочастотные колебания, лежащие в диапазоне выше полосы частот, воспринимаемых человеческим ухом (более 20 000 Гц). Излученные в тело пациента, ультразвуковые колебания отражаются от исследуемых тканей, крови, а также поверхностей, таких как границы между органами, и, возвращаясь в ультразвуковой сканер , обрабатываются и измеряются после их предварительной задержки для получения фокусированного изображения. Результирующие данные поступают на экран монитора, позволяя производить оценку состояния внутренних органов. Даже несмотря на то, что ультразвук не может эффективно проникать через такие среды как воздух или другие газы, а также кости, он находит широкое применение при исследовании мягких тканей. Использование ультразвуковых гелей и других жидкостей одновременно с улучшением характеристик датчиков, увеличивает области применения для различных медицинских обследований.
Скорость ультразвуковых волн в мягких тканях тела человека в среднем составляет 1,540 м/сек и практически не зависит от частоты. Датчик является одним из основных компонентов диагностических систем, который конвертирует электрические сигналы в ультразвуковые колебания и производит электрические сигналы, получая отраженное эхо от внутренних тканей пациента. Идеальный датчик должен быть эффективен как излучатель и чувствителен как приемник, иметь хорошие характеристики излучаемых им импульсов со строго определенными показателями, а также принимать широкий диапазон частот , отраженных от исследуемых тканей.
В электронных датчиках ультразвуковые колебания возбуждаются благодаря подаче высоковольтных импульсов на пьезо-кристалы, из которых состоит датчик (пьезоэлектрический эффект был открыт Пьером и Марией Кьюри в 1880 году). Количество раз, сколько кристалл вибрирует за секунду, определяет частоту датчика. С увеличением частоты уменьшается длина волны генерируемых колебаний, что отражается на улучшении разрешения, однако, поглощение ультразвуковых колебаний тканями тела пропорционально возрастанию частоты, что влечет за собой уменьшение глубины проникновения. Поэтому датчики с высокой частотой колебаний обеспечивают лучшее разрешение изображения при исследовании не глубоко расположенных тканей, так же как низкочастотные датчики позволяют обследовать более глубоко расположенные органы, уступая высокочастотным качеством изображения . Это разногласие является основным определяющим фактором при использовании датчиков.
В ежедневной клинической практике применяются различные конструкции датчиков, представляющие собой диски с одним элементом, а также объединяющие несколько элементов, расположенных по окружности или вдоль длины датчика, производящие различные форматы изображения, которые необходимы или предпочтительны при проведении диагностики различных органов.
Традиционно и в основном используются пять типов датчиков
- Механические секторные датчики.
- Датчики с фазированным сканированием.
Эти пять основных видов датчиков различаются согласно
- методу формирования ультразвуковых колебаний;
- методу излучения;
- создаваемому ими формату изображения на экране монитора.
Форматы изображения, получаемые при помощи различных датчиков
Механические секторные датчики
* Темным фоном выделены зоны с наилучшим разрешением.
В диагностических целях обычно используют датчики с частотами: 3.0 МГц, 3.5 МГц, 5.0 МГц, 6.5 МГц, 7.5 МГц. Кроме того, в последние годы на рынке ультразвуковой техники появились приборы, оснащенные высокочастотными датчиками 10-20 МГц.
Области применения датчиков
- 3.0 МГц (конвексные и секторные) используются в ;
- 3.5 МГц (конвексные и секторные) - в абдоминальной диагностике и исследованиях органов малого таза;
- 5.0 МГц (конвексные и секторные) - в ;
- 5.0 МГц с коротким фокусом могут применяться для обследования молочной железы;
- 6.0-6.5МГц (конвексные, линейные, секторные, аннулярные) - в полостных датчиках;
- 7.5МГц (линейные, датчики с водной насадкой) - при исследовании поверхностно расположенных органов - щитовидной железы, молочных желез, лимфатической системы.
Основные параметры настройки изображения
- Gain - "усиление" детектированного сигнала за счет изменения отношения амплитуд входного и выходного сигналов. (Чрезмерно высокий уровень усиления приводит к размытости изображения, которое становится "белым").
- Dynamic range (динамический диапазон) - диапазон между регистрируемыми сигналами с максимальной и минимальной интенсивностью. (Чем он шире, тем лучше воспринимаются сигналы, мало отличающиеся по интенсивности).
- Контрастность - характеризует способность системы различать эхосигналы с небольшим различием амплитуды или яркости.
- Фокусировка - используется для улучшения разрешающей способности в конкретной исследуемой области. (Увеличение количества фокусных зон повышает качество изображения, но снижает частоту кадров).
- TGC - усиление, компенсированное по глубине.
- Frame average (усреднение кадров) - позволяет сглаживать изображение за счет наложения определенного количества кадров друг на друга в единицу времени или делать его жестким, приближая к реальному масштабу времени.
- Direction - меняет ориентацию изображения на экране (слева направо или сверху вниз).
При проведении диагностики, наряду с полезной информацией, довольно часто появляются артефакты изображения , а также наблюдаются некоторые акустические явления.
Артефакты изображения
- Реверберация. Наблюдается в случае, когда ультразвуковая волна попадает между двумя или более отражающими поверхностями, частично испытывая многократное отражение. При этом на экране появятся несуществующие поверхности, которые будут располагаться за вторым отражателем на расстоянии, равном расстоянию между первым и вторым. Наиболее часто это происходит при прохождении луча через жидкостьсодержащие структуры.
- Зеркальные артефакты. Это появление на изображении объекта, находящегося по одну сторону сильного отражателя с его другой стороны. Это явление часто возникает около диафрагмы.
- "Хвост кометы". Так называют мелкие эхопозитивные сигналы, появляющиеся позади пузырьков газа и обусловленные их собственными колебаниями.
- Артефакт преломления. Проявляется, если путь ультразвука от датчика к отражающей структуре и обратно не является одним и тем же. При этом на изображении возникает неправильное положение объекта.
- Артефакт эффективной отражательной поверхности. Заключается в том, что реальная отражательная поверхность больше, чем отображенная на изображении, так как отраженный сигнал не всегда весь возвращается к датчику.
- Артефакты толщины луча. Это появление, в основном в жидкость-содержащих структурах, пристеночных отражений, обусловленных тем, что ультразвуковой луч имеет конкретную толщину и часть этого луча может одновременно формировать изображение органа и изображение рядом расположенных структур.
- Артефакты скорости ультразвука. Усредненная скорость ультразвука в мягких тканях 1,54 м/с, на которую запрограммирован прибор, несколько больше или меньше скорости в той или иной ткани. Поэтому небольшое искажение изображения неизбежно.
- Артефакт акустической тени. Возникает за сильно отражающими или сильно поглощающими ультразвук структурами.
- Артефакт дистального псевдоусиления. Возникает позади слабопоглощающих ультразвук структур.
- Артефакт боковых теней. Возникает при падении луча по касательной на выпуклую поверхность структуры, скорость прохождения ультразвука в которой значительно отличается от окружающих тканей. Происходит преломление и, иногда, интерференция ультразвуковых волн.
Основные термины, применяемые для описания акустических характеристик образований и патологических процессов
- анэхогенный;
- гипоэхогенный;
- изоэхогенный;
- гиперэхогенный;
- кистозное образование;
- солидное образование;
- кистозно-солидное образование;
- эхоплотное образование с акустической тенью;
- диффузное поражение;
- узловое (очаговое) поражение;
- диффузно-узловое поражение.
Эхогенность
- характеристика тканей, отражающая их способность формировать эхо.
Гомогенная структура
- область, формирующая однородное эхо.
Некоторые ультразвуковые симптомы патологических процессов и образований
- "Халло". Представляет собой ободок сниженной эхогенности вокруг образования, например метастаза печени.
- Симптом "бычьего глаза". Подобным образом выглядит объемное образование неравномерной акустической плотности с гипоэхогенным ободком и гипоэхогенной областью в центре, наблюдается при метастазах в печени.
- Симптом "псевдоопухоли". На фоне выраженной жировой инфильтрации печени гипоэхогенный участок неизмененной паренхимы, располагающийся как правило вблизи , может представляться как дополнительное образование.
- Симптом "рельс". Имеет место при выраженной дилатации внутрипеченочных желчных протоков, когда вена печени и проток представлены в виде параллельных трубчатых структур.
- Симптом "двустволки". Так выглядит значительно расширенный холедох и портальная вена в проекции ворот печени.
- Симптом "снежных хлопьев". Множественные мелкие образования повышенной эхогенности в просвете желчного пузыря, появляющиеся сразу после изменения положения тела пациента, наблюдающиеся при хронических холециститах.
- Симптом "снежной бури". Участки повышенной эхогенности в печени с нечеткими контурами неопределенной формы и различной величины, наблюдающиеся при циррозе. Также множественные неоднородные образования овальной формы, повышенной эхогенности, расположенные в полости матки при пузырном заносе или в яичниках при лютеиновых кистах.
- Симптом "псевдопочки". Проявляется при опухолевом поражении желудочно-кишечного тракта. При поперечном сканировании изображение пораженного участка кишки напоминает почку - периферическая зона низкоэхогенна, а центральная имеет повышенную эхогенность.
Термины для описания расположения анатомических структур
- краниальный (верхний);
- каудальный (нижний);
- вентральный (передний);
- дорсальный (нижний);
- медиальный (срединный);
- латеральный (боковой);
- проксимальный (описание структур, расположенных близко от места их происхождения или прикрепления);
- дистальный (описание структур, расположенных далеко от места их происхождения или прикрепления).
В ходе исследования оценивают
- расположение и взаиморасположение органов и их частей;
- их форму и размеры;
- контуры;
- структуру (с оценкой звукопроводимости);
- наличие или отсутствие дополнительных образований;
- состояние внутри- и околоорганных сосудов.
Основные плоскости сканирования
- сагиттальная (продольная) - плоскость сканирования, когда длинная ось датчика ориентирована в направлении голова - ноги пациента;
- фронтальная - плоскость сканирования, когда датчик расположен на боковой поверхности тела пациента при ориентации его длинной оси голова - ноги;
- поперечная - плоскость сканирования, когда длинная ось датчика ориентирована перпендикулярно длинной оси тела пациента.
В ряде исследований показаны возможности изменения эхогенности ПЖ, в частности о диффузном ее повышении, у больных, длительно принимающих кортикостероиды. Обострение ХРП, при котором воспалительные явления происходят на фоне фиброза, не сопровождается четким снижением эхогенности ПЖ, т.е. по ультазвуковой картине без ее сопоставления с клинико-биохимическими проявлениями в ряде случаев сложно отличить обострение заболевания от его ремиссии.
УЗИ позволяет одновременно визуализировать почки, что особенно важно при первичной дифференциации болевого синдрома при ХП от такового, связанного с патологией левой почки (левосторонняя почечная колика). К преимуществам УЗИ следует также отнести возможность проведения исследования в динамике течения болезни, провести его непосредственно у постели больного, при необходимости (и достаточном опыте) провести направленную пункционную биопсию. Следует, однако, предостеречь многих врачей, особенно молодых, о том, что полагаться только на результаты УЗИ в диагностике ХП ни в коем случае нельзя, так как это может привести как к гипер–, так и к гиподиагностике.
В 10–20 % случаев ХП, который верифицирован другими методами, ультрасонографических изменений не находят. Наоборот, нередко только на основании получения заключения о диффузном уплотнении ПЖ (диффузном усилении ее эхогенности), даже у лиц без клинических признаков заболевания, иногда ставят диагноз ХП.
Существует мнение, что о диагнозе ХП с наибольшей долей вероятности можно говорить при неоднородности распределения эхо–сигналов в ткани ПЖ, выявлении кальцификатов или кист, расширении панкреатического протока, увеличении размеров всей ПЖ или ее отделов, неровности внешних контуров. К дополнительным ультразвуковым симптомам ХРП и опухолей ПЖ относят сдавление или деформацию нижней полой, воротной, селезеночной вен. Эти явления объясняют увеличением ПЖ и фиброзом забрюшинной парапанкреатической клетчатки. Особенно четко такие изменения определяются с помощью цветовой допплерографии , которая существенно повышает информативность УЗИ при ХРП. Цветное допплеровское исследование помогает в дифференциальной диагностике между ХРП и раком ПЖ, т.к. для них характерны различные изменения васкуляризации, структуры сосудистого рисунка ПЖ, извращение характеристик спектра кровотока и т.д.
Проведение допплеровского иследования сосудов ПЖ затруднено при метеоризме, чувствительность его снижается из-за забрюшинного расположения органа, передаточной пульсации с аорты и т.д.
Вышеперечисленные сонографические симптомы неспецифичны. В результате не всегда удается правильно трактовать и дифференцировать сонографические изменения со стороны ПЖ у больных ХРП и другими заболеваниями ПЖ. Иногда единственным доводом в дифференциальной диагностике являются результаты биопсии под контролем сонографии.
В последние годы для повышения информативности УЗИ при ХРП разработаны новые приемы и методы. Так, предлагают проводить ультразвуковое мониторирование ПЖ в различные фазы пищеварения, описывают типы сонограмм, характерные для клинико-морфологических вариантов ХРП. Выделяют также варианты сонограмм ПЖ, присущие обострению ХРП, его поздним стадиям. Однако, выделение таких вариантов весьма условно, носит субъективный характер, а их практическое использование для диагностики заболеваний ПЖ не должно проводиться без учета клинических и лабораторных проявлений.
На современном этапе существует множество инструментальных методов, позволяющих оценить состояние органов брюшной полости, забрюшишюто пространства, а также органов малого таза: обзорная рентгенография, рснтгеноконтрастнос исследование, магнитно-резонансная и компьютерная томографии, радиоэзотопное и эндоскопическое исследования. Однако, эти методы имеют ряд существенных недостатков.
Ультразвуковое исследование является особенно ценным в педиатрической практике, потому что имеет высокую информативность, чувствительность, безболезненность для больного, оно неинвазивно, не требует специальной подготовки больного, введения контрастных веществ и не вызывает ионизирующего облучения. С его помощью оценивается состояние не только наренхимотозных, но и полых органов, контролируется уровень кровотока, а также проводятся диагностические или лечебные
постепенно стало главным методом для исследования детей с острыми, рецидивирующими болями в животе, для выявления причин болезней, не сопровождающихся болевым синдромом, а также для динамического наблюдения за детьми и определения эффективности лечения.
В диагностике заболеваний билиарной системы , как функционального, так и патологического характера, эхография является наиболее точным и безопасным методом, с помощью которого можно выявить не только анатомические изменения в желчном пузыре, но и оценить его сократительную способность в динамике. С помощью УЗИ определяется состояние внутри- и внепеченочных желчных протоков, что позволяет судить о воспалительном их состоянии, дискинезиях, а также с высокой точностью выявить происхождение желтухи у дегей, начиная уже с периода новорождённое™.
Для эхографического исследования желчного пузыря требуется 12-часовое ночное голодание, после чего он имеег максимальное заполнение. Это позволяет получить представление о его истинных размерах, форме, состоянии стенок, просвега и даёт информацию о начальных параметрах для определения сократительной функции.
В норме желчный пузырь на эхограммах имеет г рушевидную или овальную форму, располагаясь под печенью между правой и
левой его долями. Дно пузыря у детей старшего возраста может немного выступать из-под края печени. Просвет пузыря в нормальном состоянии анэхогенсн, передняя стенка его не визуализируется, за задней сгенкой наблюдается эффект дистальною усиления сигналов, при большом желчном пузыре вдоль задней стенки может определяться краевой артефакт, который при смещении положения тела не меняется. Уплотнение стенки желчного пузыря визуализируется как сильный эхоплотный сию ал. Об утолщении сгенки можно говорить, когда толщина её линейной формы превышает 2 мм.
При оценке размеров желчного пузыря учитываются максимальная длина и ширина. Размеры желчного пузыря связаны с возрастом. Для сравнения используются нормативные таблицы для желчного пузыря, печени, поджелудочной железы, почек, надпочечников и селезёнки, разработанные в отделении эхографии Института педиатрии РЛМН РФ.
Вариантами развития желчного пузыря являются
изменения его формы в виде перегибов, перетяжек, перегородок, придающих пузырю вид песочных часов, крючка. Наиболее грубой аномалией пузыря является его множественная S-образная деформация. Деформации пузыря чаще носят врождённый характер, но могут быть и приобретёнными вследствие воспалительных явлений, за счёт развития спаек, которые деформируют пузырь.
Для оценки лабильности аномалий развития приходится изменять положение тела, надувать живот и возвращать пациента в исходное положение.
Сокрапштельная способность желчного пузыря
оценивается сравнением размеров пузыря до и через 50 минут после дачи желчегонного завтрака (желток куриного яйца, ксилит). Расчёт объёма желчного пузыря проводится при помощи таблиц Поляк Е.З., применяемых в рентгенологии. Нормальное сокращение желчного пузыря находится в пределах 33-66%; сократимость менее 33% говорит о гипокинезии, а более 66% - о гиперкинезии желчного пузыря.
При остром холецистите ультразвуковое исследование выявляет утолщение и неровность стенки желчного пузыря, на ранних этапах болезни внутри этой стенки выявляется эхосвободный слой, который может быть прерывистым или непрерывным, происхождение эхосвободного слоя связано с наличием отёка. Наличие расслоения стенок (двойного контура) на эхограммах является специфичным признаком при воспалениях. При динамическом наблюдении в процессе терапии можно наблюдать исчезновение этого эхосвободного слоя и выравнивание стенок. Считается, что наличие утолщённой неровной стенки даже без сё слоистости, является признаком острого воспаления.
При ультразвуковом исследовании желчного пузыря при хроническом холецистите определяется резкое уплотнение и утолщение стенки органа; в некоторых случаях эхосигнал от стенки имеет прерывистый характер с выбуханиями в просвет органа. Эти данные полностью согласуются с результатами морфологического исследования, так как утолщенная склерозированная стенка значительно сильнее отражает ультразвук, чем неизменённая. И.В.Дворяковский отмечает у детей с хроническим холециститом два типа изменения стенки желчного пузыря: или утолщение (до 4-5 мм), или уплотнение (сильный линейный импульс). Это является отражением двух степеней воспалительного процесса: гипертрофического и атрофического холецистита. При обострении хроническою холецистита возникает набухание слизистой оболочки пузыря, что приводит к ещё большему её утолщению на эхограмме за счёт выбухания малоамплитудных неровных эхосигналов в просвет желчного пузыря.
Как правило, у детей с хроническим холециститом имеет место и снижение сократительной функции желчного пузыря. Снижение сократительно-эвакуаторной функции желчного пузыря считают одним из основных факторов, приводящих к выпадению осадка желчи и к холелитиазу.
В некоторых случаях у детей определялись слабые или расположенные в виде горки у задней стенки плавающие эхосигналы от содержимого желчного пузыря, происхождение которых связано с наличием осадка или хлопьев желчи, состоящих из пигментных гранул и кристаллов холестерина, химический же состав их представляет собой билирубииат кальция.
При желчнокаменной болезни эхографически камень,
находящийся в просвете желчного пузыря, определяется в виде сильного отраженного импульса, размер и форма которого соответствуют приблизительно размеру и форме камня. Камни бывают единичными и множественными. Из-за сильного отражения ультразвука от камня создаётся эффект ультразвуковой тени - акустической дорожки. Наличие акустической тени зависит не только от размера камня, но и его качественного состава. Так, конкременты с большим содержанием холестерина не создают значительного теневого эффекта. Важной отличительной особенностью камня является его перемещение из области шейки ко дну пузыря, связанное с изменением положения тела больного.
Камни лучше всего визуализируются, если они окружены желчью. Когда же конкремент зажат стенками желчного пузыря или имеется такое множество камней, что они полностью заполняют просвет пузыря, вытесняя желчь, то их распознавание очень затруднено. Единственным критерием, указывающим на наличие калькулёза может служить акустическая тень, которая возникает за
сильным дугообразным эхосигналом, происходящим из ложа желчного пузыря.
Камни, располагающиеся в общем желчном протоке или в пузырном протоке, представляют ту же проблему для их обнаружения, что и в сокращённом желчном пузыре, так как такой камень обычно вклинен между стенками протока и не окружён желчью. Диагностическим признаком будет нахождение акустической тени в области локализации пузырного или общего желчного протока. В постановке диагноза может помочь визуализация увеличенного желчного протока.
Внутрипечёночные желчные протоки, если они не изменены, на эхограммах не видны. Однако, при уплотнении их стенок, а также при расширении более, чем в 1 мм их просвета, они начинают выявляться на фоне импульсов от паренхимы печени в виде множественных сильных парных сигналов линейной конфигурации, свидетельствуя о наличии холангита и холестаза.
Дифференциация этих структур от печёночных и портальных вен не затруднительна, так как печёночные вены, в отличие от протоков, всегда имеют вертикальную направленность.
При расширении общего желчного протока он становится сходным ш» величине с воротной веной. В результате на эхограмме видны две рядом расположенные анэхогенные структуры, называемые «симптомом двустволки».
Отличие общего желчного протока от воротной вены представляет определенную трудность. Во-первых, здесь может помочь проба Вальсальвы - задержка дыхания на глубоком вдохе, вызывающая расширение неиы. Во-вторых, общий желчный проток расположен продольно, а портальная вена - поперечно; в-третьих, он никогда не пересекает срединную линию и анатомически проток расположен спереди от вены.
С помощью ультразвука возможно проведение дифференциальной диагностики геиеза желтух. Основным диагностическим критерием в определении уровня обструкции является наличие расширенных внутрипечёночных протоков. Расширение общего желчного протока указывает, как правило, на обструкцию, локализирующуюся ниже ворог печени. При нормальном протоке место обструкции находится, скорее всего, в области ворог печени и происхождение его может быть связано с опухолевым или цирротическим процессом в печени или опухолью желчного пузыря. Если при самом тщательном исследовании расширения протоков не обнаруживается, то происхождение желтухи связано с внутрипечёночными заболеваниями (гепатит, цирроз).
Печень является идеальным органом для ультразвукового исследования, так как имеет значительный размер, лёгкий доступ, расположена сразу под брюшной стенкой, хорошо пропускает
ультразвук. При проведении УЗИ печени должны быть оценены все отделы паренхимы, воротная и печёночная вены, печеночная артерия, обший желчный проток, мобильность диафрагмы.
Паренхима печени гомогенная, средней эхогенности и является эталоном для.сравнения плотности паренхим таких органов, как поджелудочная железа, почки, селезёнка.
При обследовании печени обращается внимание на её размер, форму, чёткость и ровность контура, взаимосвязь с другими органами. Наиболее точно судить о размере печени можно по продольному срезу правой доли по средне-ключичной линии и левой доли - по срединной линии.
Метод эхографии весьма информативен в оценке патологических состояний паренхимы печени. Метод наиболее точен в распознавании объёмных процессов, кистозного поражения органа. Для облегчения интерпретации эхограмм, получаемых у больных с диффузными заболеваниями печени, приходится их сопоставлять с данными других методов обследования.
При остром вирусном гепатите в патологический процесс вовлекается паренхима, ретикулоэндотелиальная система и строма печени. При этом возникают альтеративиые, экссудативные и пролиферативные процессы, приводящие к образованию очагов некроза, дистрофии, инфильтрации и склероза, в акустическом отношении отличающихся друг от друга и от неизмененной паренхимы. Эхограмма характеризуется появлением импульсов правильной формы, средней или низкой амплитуды не сливающихся между собой, т.е. диффузная средне- и крупнодиснерсная уплотнённость органа. Изменения сигналов, поступающих от границ печени, обусловлены субкаисушфным расположением очага поражения.
существенных отличий в характере морфологических изменений в органе. Однако, при гепатите В преимущественная локализация патологических изменений отмечается в правой доле печени, а при гепатите А - в левой доле.
При хроническом гепатите эхографически у всех больных наблюдается увеличение печени, особенно в области левой доли. Поверхность органа ровная, признаков поглощения ультразвука паренхимой не наблюдается.
Повышение эхогенности органа происходит за счёт регистрации множественных, отличающихся друг от друга по размеру
(жировая инфильтрация печени) - очерченная полиэтиологическая характеризующаяся повышенным
гепатоз
хорошо форма,
и амплитуде очагов поражения. Паренхима печени на эхограммах имеет «пёструю» окраску.
Количество мелких и крупных участков уплотнения у разных больных не одинаково, а находится в прямой зависимости от фазы активности процесса. Увеличение числа мелких участков уплотнения, по-видимому, связано с возникновением в фазе обострения некроза и регенерации гепагоцитов. Па фоне увеличенной эхогенности печени отчётливо визуализируются вены - умеренно расширенная воротная и нормального калибра, но большей протяжённости печёночные.
Циррт печени представляет собой диффузный процесс, характеризующийся хронической деструкцией нормальной печёночной паренхимы с замещением её фиброзной тканыо и узлами регенерации. В течение цирроза прослеживаются три стадии: начальная, сформированная и терминальная. Начальная стадия, по сравнению с хроническим гепатитом. Характеризуется более однородной структурой печени. При этом расширяются мелкие сосуды, что создаёт мелкосетчатую картину. Увеличивается поглощение ультразвука паренхимой, в результате чего часть печени, предлежащая диафрагме, видна не столь отчётливо. Воротная вена расширена во всех отделах, печёночные остаются нормальными. Значительно расширяются селезёночная вена и печёночная артерия. Значительно увеличивается селезёнка, эхогенность её паренхимы остаётся нормальной.
При сформированном циррозе размеры печени остаются нормальными, контур печени ровный. В паренхиме печени определяются множественные участки уплотнения, на фоне которого проявляется тяжистость, вызванная расширением мелких сосудов и желчных протоков. Поглощение ультразвука паренхимой - значительное. Воротная вена расширяется, стенки её становятся уплотнёнными, печёночные вены сужены из-за неоднородности паренхимы печени. Селезёнка увеличивается, её паренхима диффузно уплотняется. Селезёночная вена расширена, изогнута в области ворог.
При терминальной стадии цирроза наблюдается уменьшение размеров печени, контур её часто неровный. Уровень эхогенности снижается, приближаясь практически к нормальному, что можно объяснить максимальным замещением обычной паренхимы печени соединительной тканью и тем самым уменьшением отражающих структур. Поглощение ультразвука паренхимой возрастает, расширяются мелкие сосуды, желчные протоки, а также воротная вена и печёночная артерия. Селезёнка значительно увеличена, паренхима её диффузно уплотнена, селезёночная вена расширена, изогнута в област и ворот.
Жировой
морфологически
нозологическая
накоплением жира в гепатоцита.ч. Эхографически определяется увеличением печени, а также повышением эхогенности паренхимы печени, так как ультразвук отражается от множественных жиртканёвых поверхностей. Эта диффузная мелкозернистая уплотнённость создаёт впечатление, что печень заполнена песком. Сосудистый рисунок органа, как правило, не страдает. У большей части больных с наиболее выраженным повышением эхогенности наблюдается эффект усиленного поглощения ультразвука паренхимой печени.
Эхографические исследования расширили диагностические возможности при поражении поджелудочной железы. Так как при панкреатите может иметь место клиническая симптоматика, общая с симптоматикой поражения других органов пищеварения, что затрудняет диагностику поражения поджелудочной железы, ультразвуковой метод приобретает особое диагностическое значение. Он позволяет оценить структуру органа, его размеры в различных отделах (головка, тело, хвост), своеобразие формы, неровность её контуров.
На эхограммах поджелудочная железа представляется эхогенным тяжем, расположенным под левой долей печени. Эхогенность сё паренхимы эквивалентна таковой у паренхимы печени. Обычно в области тела, реже-головки видна тубулярная анэхогенная структура -- Вирсунгов проток. Ширина его не должна превышать 2 мм у детей всех возрастных групп, но обычно он представляется единой линией или протоком, не превышающим I мм в просвете. Важным критерием оценки железы является её размер, который находится в чёткой возрастной зависимости.
Острый панкреатит, его отечная форма может быть как самостоятельным заболеванием, так и реактивным состоянием на фоне другой патологии органов пищеварения. Деструктивные формы панкреатита протекают как острая хирургическая патология и встречаются у детей очень редко.
При остром воспалении поджелудочная железа видна на эхограммах как резко увеличенное образование. Контур железы может нарушаться, в связи с чем, она как бы не отделяется от окружающих её органов. Эхогенность паренхимы снижается, что затрудняет определение границы между ней и селезёночной веной, возникают затруднения при её измерениях. Вирсунгов проток часто расширяется, его просвет может достигать 4 мм. В паренхиме железы могут появиться жидкостные образования: псевдокиста, абсцесс, гематома. При развитии жидкостного образования оно может выступать за край железы и располагаться в области малого сальника или переднего около-печёночного пространства, В ряде случаев может наблюдаться небольшое количество асцитической жидкости.
При ультразвуковом исследовании картина реактивного панкреатита соответствует таковой при остром: наблюдается увеличение поджелудочной железы, но чаще - какого-то одного отдела (обычно хвоста), расширение Вирсунгова протока, снижение эхогенности (диффузное или локальное). Контур железы остаётся ровным.
Условно к реактивному панкреатиту" могут быть отнесены изменения поджелудочной железы у больных с различными аллергическими проявлениями. Эхографически при этом наблюдается диффузное или локальное увеличение. Чаще в области хвоста или головки, эхогенность паренхимы не изменена, но уплотнены стенки паренхиматозных сосудов. Последние видны как множественные эхосигналы (при увеличении - парные), сосредоточенные в области хвоста, реже ~ по всему объёму железы. Наличие таких сосудов с уплотнёнными стенками создаёт пёструю картину паренхимы, которую можно принять за картину хронического панкреатита, что зачастую и происходит. Для различения достаточно видеть железу при большом увеличении. Вели это участки склероза - они будут иметь парную линейную конфигурацию. Вирсунгов проток остаётся нормальной ширины. При хроническом панкреатите выявляется разрастание соединительной ткани. Ведущее к развитию фиброза и постепенной атрофии паренхимы железы. Распространение воспалительного процесса в железе ведёт сначала к сс увеличению, а затем по мере развития в ней атрофических процессов - к уменьшению.
В зависимости от активности процесса хронический панкреатит подразделяется на три фазы: обострение, стихание, ремиссия.
В фазу обострения эхографически в большинстве случаев наблюдается диффузное или реже локальное увеличение поджелудочной железы. Контур её чёткий, несколько неравномерный. От паренхимы регистрируются эхо-сигналы либо множественные, либо крупные единичные, также гиперэхогенные, хорошо выделяющиеся, на фоне паренхимы. Происхождение сильных эхо-сигналов связано, но-видимому, с наличием в ткани железы фиброза.
В фазу стихания патологического процесса наблюдается умеренное увеличение железы. От паренхимы регистрируются сильные множественные эхо-сигналы, которые по форме и количеству могут быть двух типов: диффузные мелкие и крупные единичные, сосредоточенные, главным образом, в каком-то одном отделе, чаще головке. Паренхима железы становится более эхогенной, чем при обострении.
В фазу ремиссии хронического панкреатита размер железы соответствует возрастной норме или может быть несколько меньшим.
Общая эхогенность паренхимы значительно увеличена за счёт наличия множественных гиперэхогенных эхо-сигналы, которые могут быть мелкими или крупными. Может наблюдаться расширение протока.
Методом эхографии исследовалось состояние поджелудочной железы при геморрагическом васкулите. У
подавляющего большинства больных были выявлены изменения в виде: 1) понижения эхогенности её паренхимы, связанные с отёчностью, 2) неоднородности паренхимы из-за отёка и уплотнения и 3) диффузного уплотнения паренхимы поджелудочной. железы с выраженным сосудистым рисунком. При этом различия в характере и частоте поражения поджелудочной железы не зависели от наличия или отсутствия абдоминального синдрома. Вовлечение поджелудочной железы в патологический процесс при геморрагическом васкулите встречается у большинства больных. Это может рассматриваться как её капилляротоксическое поражение и свидетельствует о необходимости проведения ультразвукового исследования у всех дегей с геморрагическим синдромом.
Эхографическая оценка желудка, его пилорического отдела
проводится после 12-часового голодания. В норме при такой подготовке содержимое в его просвете не визуализируется. Стенка желудка, в том числе и пилорического отдела, состоит из пяти слоев: двух гиперэхогенных - серозного и слизистого слоёв, гипоэхогенного мышечного слоя и двух разделительных. Внутренний слой разделён топким апэхогенным каналом. Общая толщина стенки желудка не должна превышать 4-5 мм.
Контуры 12-перстной кишки в норме не визуализируются и становятся видимыми примерно через 30 минут после начала акустического контрастирования желудка 5-процентным раствором глюкозы. Если при ультразвуковом исследовании натощак удаётся визуализировать в желудке содержимое, связанное с его гиперсекрецней, утолщение его стенок, расширение просвета пилорического отдела, а также контуры 12-перспюй кишки, являющиеся эхо-признаками гастродуоденита, необходимо для уточнения диагноза проводить гастродуоденоскопию.
При подозрении на острый аппендицит исследование проводится после очистительной клизмы, в положении ребёнка на спине, при этом последовательно обследуются правая подвздошная область, правый латеральный канал и малый таз. Воспалённый червеобразный отросток визуализируется как эхопозитивное гипоэхогенное образование, при продольном сканировании - цилиндрической, а при поперечном сканировании округлой формы. Диаметр отростка возрастает от 10 до 30 мм в зависимости от вида воспаления, стенка его становится утолщённой, слоистой. При надавливании датчиком определяется ригидность образования.
Отмечается увеличение региональных лимфатических узлов, у части больных - небольшое количество жидкости в малом тазу.
Эхография получила широкое применение при исследовании мочевыводящей системы у детей, поскольку метод высокоинформативен, сравнительно прост и выгодно отличается от рентгенографического тем, что не зависит от функции органа и позволяетисследовать ночку в случаях, когда противопоказано введение контрастных веществ. Однако, эхографический и рентгено логический методы исследования почек должны не заменять, а дополнять друг друга.
С помощью эхографии удаётся определить у больных такие врождённые аномалии развития почек как удвоение, аплазия, гипоплазия, поликистоз, сращение почек (подковообразная, галетообразная, S и L-образные). Чаще всего эти диагностические «находки» делаются с помощью ультразвукового исследования. Этим же способом успешно определяются дистопированные почки, выявляется патологическая подвижность почек. При воспалительных заболеваниях УЗИ-исследование применяется весьма успешно. При остром пиелонефрите определяется увеличенная почка, эхогенноеть паренхимы снижена или увеличена, корковый и мозговой слои не различаются. Стенки собирательной системы утолщены, их эхогенноеть снижена из-за отёка слизистой и инфильтрации её воспалительными клетками, Самым частым эхографическим признаком при остром пиелонефрите является утолщение стенок лоханки.
По мере стихания патологического процесса в почке эхографическая картина нормализуется. Иногда в результате острой инфекции образуется очаговое образование - острый бактериальный нефрит. Типичная эхографическая находка при этом - наличие гипоэхогенлого образования без дистального усиления. Осложнением острого пиелонефрита может быть развитие абсцесса, который представляется как чёткое гипоэхогенное образование с неравномерно тонкими или толстыми стенками. От содержимого регистрируются гипоэхогенные сигналы, происхождение которых связано с наличием
воспаление паренхимы и почечной лоханки, приводящее к прогрессивному ухудшению функции ночки. Эхографические изменения выявляются только при длительно текущем процессе и, как правило, неспецифичны. От паренхимы регистрируются множественные гиперэхо генные сигналы, причиной происхождения которых могут быть склеротические и фиброзно-гиалиновые образования. Стенки собирательной системы уплотнены, центральный эхо-сигнал не представляет собой единого комплекса, а как бы
раздроблен. Размеры почек находятся а пределах нормы. При наличии обструкции появляются признаки расширения собирательной системы.
В исходе гломерулярных, тубулярных, сосудистых и стромальных изменений при заболеваниях почек развивается
вторичное сморщивание почки. Почка уменьшается в размере,
становится плот ной, поверхность её - мелкозернистой. На эхограммах почка уменьшена, контур сс неровный, нечеткий, она не выделяется среди окружающих тканей. Паренхима диффузно неравномерно уплотнена, но на фоне этого уплотнения могут определяться ещё более гиперэхогенные эхо-сигналы линейной конфигурации. Центральный комплекс на таком фоне паренхимы чётко не выделяется.
На эхограммах почек при остром гломерулонефрите
определяегся значительное увеличение почек, контур их может быть неровным. Резко понижена эхогенность коркового слоя. Отчётливо демонстрируются на таком фоне пирамидки, имеющие гипоэхогенную структуру. Понижение эхогенности коркового слоя в результате отёка можно объяснить возникновением множественных отражающих структур. Собирательная система не страдает.
При хроническом гломерулонефрите дистрофические изменения канальцев и стромы почек доминируют над изменениями клубочков. Эхографическая картина при хроническом гломерулонефрите в стадии ремиссии у большинства больных соответствует норме, в некоторых случаях наблюдается незначительное уплотнение коркового слоя. При обострении - эхокаргина идентична той, что выявляется при остром гломерулонефрите.
Гидронефроз - заболевание почки, характеризующееся расширением чашечно-лоханочной системы, атрофией почечной паренхимы в результате нарушения оттока мочи и мрофсссирующим ухудшением всех основных функций почек.
Течение гидронефроза разделяют на 3 стадии: I - расширение только лоханки (пиелоэктазия); II - расширение не только лоханки, но и чашечки (гидрокаликоз); III - расширение коллекторной системы, резкая атрофия паренхимы почки, превращение сё в тонкостенный мешок. Все эти изменения чётко определяются при эхографии.
Мочекаменная болезнь довольно частое заболевание у детей. Чаще всего конкременты локализуются в чашках и лоханках. При ультразвуковом исследовании камни хорошо определяются, если они располагаются в паренхиме почки. В этом случае на фоне бедной эхосигналами паренхимы визуализируется интенсивное уплотнение, создающее акустическую тень.
Обнаружение камня в лоханке эхографически значительно труднее, так как эта структура представляется на эхограмме плотным
образованием. В этом случае основными признаками камня являются акустическая тень и, если камень значительного размера. - локальное расширение лоханки.
При повышенной экскреции с мочой фосфатов, уратов, оксалатов. что довольно часто наблюдается у детей, при ультразвуковом исследовании отмечается подчёркнутость пирамидок тонким гиперэхогеиным венчиком; уплотненность стенок собирательной системы с визуализацией мелких гиперэхогенных включений - кристаллов солей.
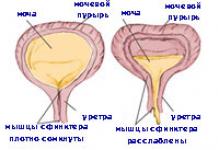
Ультразвуковое исследование мочевого пузыря проводится при его наполненном состоянии, так как при этом условии имеется возможность целиком увидеть орган, оценить его форму, состояние стенок и выявить какие-либо внутриполостные включения, а также наличие пузырно-мочеточниковых и пузырно-почечных рефлексов. После мочеиспускания в пузыре не должно оставаться мочи и, следовательно, просвет’ его не должен быть виден. С помощью ультразвука возможно определение остаточной мочи в пузыре с подсчётом сё количества. При наличии остаточной мочи в количестве, превышающем 12-15 мл можно говорить о гипотонии мочевого пузыря. Эхографическая оценка органов малого таза у девочек проводится обязательно при максимальном наполнении мочевого пузыря. Обращается внимание на наличие свободной жидкости, которой у здоровых детей быть не должно, допускается лишь её незначительное количество (2-6 мм) в Дугласовом пространстве у девочек. При исследовании гениталий у девочек определяется расположение матки, её форма, размеры, выраженность угла между телом и шейкой матки, толщина миометрия, М-эхо матки в зависимости от стадии физиологического цикла, а также расположение, контуры, эхогенноеть и эхоструктура яичников.
С помощью эхографии представляется возможным достоверно судить о половом созревании девочек, аномалиях развития, наличии воспалительных и объёмных процессов.
Ультразвуковая диагностика в настоящем состоянии её развития в перспективе сохранит и расширит своё место в диагностике практически любой патологии.
Подписано в печать: |
Заказ № 10378 Тираж -100 экз. Печать трафаретная.
Распространенность рака поджелудочной железы среди населения развитых стран возрастает. Этиология заболевания неизвестна, хотя большее число случаев выявлено среди мужчин-курильщиков и в меньшей степени - среди пациентов с хроническим панкреатитом или диабетом.
Ранние симптомы неспецифичны, поэтому диагноз часто ставят после появления выраженной потери веса, ассоциированной с механической желтухой в результате вовлечения в процесс общего желчного протока. В отдельных случаях пальпацией обнаруживают образование в эпигастральной области. Очень редко опухоль вызывает явный острый панкреатит или преимущественные проявления мальабсорбции.
Тесно связан с повышенной склонностью к тромбообразованию (отсюда объяснение Труссо мигрирующего тромбофлебита у себя). Опухоль поджелудочной железы обычно легко обнаружить с помощью УЗИ или компьютерной томографии. ЭРХП больше не применяют в диагностике, но метод сохраняет решающую роль в паллиативном лечении, так как большинство опухолей поджелудочной железы неоперабельные.
Эндоскопическое УЗИ бывает полезно, особенно в случаях с предполагаемой резекцией, а большинство хирургов, проводящих операции на поджелудочной железе, добавили бы к компьютерной томографии и ангиографию, чтобы исключить вовлечение дренирующих вен.
Приблизительно в двух третях случаев рак возникает в головке поджелудочной железы . Опухоли обычно плохо отграничены, представлены сероватыми твердыми массами, на разрезе - с вариабельными кровоизлиянием и некрозом. Окклюзия панкреатического протока с вышерасположенной дилатацией, а также признаки хронического панкреатита создают так называемый симптом «двустволки», когда оба протока - панкреатический и общий желчный - расширены, что обнаруживают при визуализации.
К моменту, когда рак поджелудочной железы диагностируют, он обычно распространяется на соседние структуры. К сожалению, в большинстве случаев желтуха развивается в результате не просто компрессии желчных протоков, а вследствие инвазии.
Диагноз подтверждают, по крайней мере, в 75% случаев, либо цитологически (при помощи тонкоигольной аспирационной биопсии), либо гистологически (при помощи внутренней биопсии под ультразвуковым наблюдением или компьютерной томографии). Приблизительно 80% случаев рака поджелудочной железы - протоковые аденокарциномы, различающиеся по степени дифференцировки, наличию муцина, наличию или отсутствию сквамозных элементов или гигантских клеток. Реже опухоли имеют преимущественно ацинарные характеристики или основную слизистую (коллоидную) составляющую.
Все виды рака поджелудочной железы прогностически неблагоприятны, 5-летняя выживаемость практически отсутствует. Резекция у некоторых пациентов может привести к излечению, если при исследовании поджелудочной железы случайно обнаружили внутрипротоковую опухоль на ранней стадии.
а - Кахексия и желтуха у пациента с раком поджелудочной железы.б,в - Рак поджелудочной железы с билиарной обструкцией б). Более каудальный срез (компьютерная томография) позволяет увидеть увеличенную головку поджелудочной железы с неровной зоной опухоли низкого усиления.
Главный панкреатический проток расширен. Опухоль распространяется в жировую клетчатку кпереди от головки поджелудочной железы.
Инвазии в верхнюю брыжеечную артерию или вену не видно (в). Срез краниальный (б) демонстрирует расширение панкреатического протока и атрофию паренхимы тела и хвоста поджелудочной железы.
Общий желчный проток слегка расширен.
 а - Рак головки поджелудочной железы с обструкцией дистальной части общего желчного протока.
а - Рак головки поджелудочной железы с обструкцией дистальной части общего желчного протока.
Видно локальное сужение общего желчного протока протяженностью 18 мм.
Проксимальная часть желчных путей значительно расширена. Эндоскопическая ретроградная холецистопанкреатография.
б - Рак головки поджелудочной железы с обструкцией дистальной части общего желчного протока. Видна локальная стриктура в дистальной части общего желчного протока.
Проксимальная часть желчных путей расширена. Главный панкреатический проток пока в норме. Эндоскопическая ретроградная холецистопанкреатография.
в - Рак головки поджелудочной железы с обструкцией главного панкреатического протока. Короткая (5 мм) стриктура видна в головке поджелудочной железы.
Главный панкреатический проток расширен влево от стриктуры. Эндоскопическая ретроградная холецистопанкреатография.
 Картина эндоскопического ультразвукового исследования ранней стадии внутрипротокового рака поджелудочной железы, который не визуализировался при обычном ультразвуковом исследовании и компьютерной томографии.
Картина эндоскопического ультразвукового исследования ранней стадии внутрипротокового рака поджелудочной железы, который не визуализировался при обычном ультразвуковом исследовании и компьютерной томографии.
 Окружение сосуда опухолью у пациента с раком .
Окружение сосуда опухолью у пациента с раком .
Ангиограмма
 Гистологические образцы рака поджелудочной железы.
Гистологические образцы рака поджелудочной железы.
Типичная высокодифференцированная опухоль (а), умеренно дифференцированное поражение с гнездами клеток, образующих сквамоидную форму (б) и аденокарциному с плотной фиброзной стромой (в).
В случае преобладания фиброзной стромы результат тонкоигольной аспирационной биопсии, по крайней мере, дает возможность отличить опухоль от хронического панкреатита.
Окраска гематоксилин-эозином (х 50).
 а - Макроскопическая картина рака хвоста поджелудочной железы
а - Макроскопическая картина рака хвоста поджелудочной железы
б - Макроскопическая картина рака тела поджелудочной железы