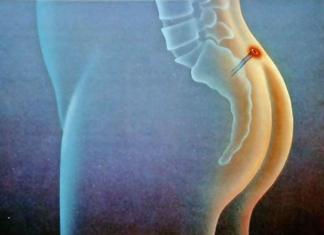
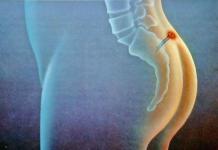
1Накопия Г.Г., 1Старенченко А.В., 1,3,4Луговой А.Л., 13Гребцов Ю.В.,14Данилов С.А., 14Радионов Ю.В.,
2Волкова Е.С., 12Варзин С.А.
ПРИНЦИПЫ ДРЕНИРОВАНИЯ БРЮШНОЙ ПОЛОСТИ ПРИ ПЕРИТОНИТЕ18
СПбГУЗ «Городская Покровская больница»; 2Санкт-Петербургский
государственный университет;3Северо-Западный государственный медицинский университет им. И.И. Мечникова; 4Санкт-Петербургский государственный педиатрический медицинский университет
Перитонит - одно из самых серьезных осложнений острых хирургических заболеваний. Перитонит - это фазовая, нарастающая во времени реакция организма на повреждение брюшины различного генеза и распространенности; она сопровождается выраженными воспалительными изменениями брюшины, парезом (параличом) кишечника, интоксикацией, быстрым развитием (по-ли)органной недостаточности. Летальность при разлитом перитоните может достигать 20-50% и более в зависимости от тяжести и длительности основного заболевания и исходного соматического статуса пациентов. Одной из основных задач оперативного вмешательства при его лечении является дренирование брюшной полости.
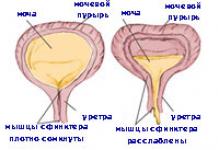
Принципы дренирования брюшной полости учитывают фазы развития перитонита. Для дренирования брюшной полости пластиковые (дренажные) трубки должны быть широкие, не менее 8-10 мм в диаметре. Размеры боковых отверстий в трубках не должны превышать треть их диаметра, иначе они будут перегибаться в местах отверстий, также в них могут попадать участки большого сальника, жирового подвеска ободочной кишки, стенки тонкой или толстой кишки и др.
По завершении операции необходимо ревизовать со стороны брюшной полости ткани брюшной стенки в местах установки дренажных трубок с целью выявления источника вероятного кровотечения, которое может быть в послеоперационном периоде столь обильным, что нередко требует выполнения повторного оперативного вмешательства.
Дренирование может быть активным и пассивным. Дренажи в брюшной
18 Nakopia G. G., Starenchenko A. V., Lugovoy A.L., Grebtsov Yu. V., Danilov S. A., Radionov Yu. V., Volkova E. S., Varzin S. A. Principles of abdominal drainage in peritonitis.
полости с активной аспирацией обеспечивают в первые часы эффективную эвакуацию воспалительного экссудата и промывных вод (при создании хирургом во время операции проточно-промывной системы). Однако, создавая отрицательное давление в брюшной полости, активное дренирование способствует сближению и склеиванию соседних тканей, чем значительно уменьшается объем дренируемого пространства брюшной полости. Пассивное дренирование обеспечивает несколько медленное удаление воспалительного экссудата, но в течение большего периода времени. Дренажные трубки должны быть расположены в отлогих местах брюшной полости, учитывая положение больного после операции.
Дренажи следует установить к зоне устраненного источника перитонита, так как здесь ожидается наибольшее количество экссудата в силу того, что жидкость будет выходить из межклеточных пространств отечных тканей в просвет брюшной полости. Дренаж в малом тазу обеспечивает удаление экссудата, который стекает из брыжеечных синусов, а также по боковым каналам живота. Для достижения этой цели в послеоперационном периоде больной должен находиться в положении Фаулера.
Дренажи нельзя устанавливать в зоне расположения петель тонкой кишки, так как вокруг них всегда выпадает фибрин и может произойти склеивание петель кишки с последующим развитием спаечной кишечной непроходимости. Также существует опасность образования пролежня в стенке полого органа с перфорацией этого участка.
После вскрытия абсцесса брюшной полости, при длительном ведении больных с инфицированным панкреонекрозом следует использовать двух- и трехпросветные дренажные трубки для эффективного их промывания и активной аспирации.
При гнойном перитоните необходимо устанавливать широкопросветные дренажные трубки в оба боковых канала брюшной полости. После 24-48 часов эффективность любой дренажной системы снижается вследствие того, что вокруг дренажной трубки создается реактивный барьер, изолирующий трубку от полости брюшины. Другими причинами неадекватной функции дренажной трубки является залипание ее отверстий фибрином или кровяными сгустками, а также, в ряде случаев, сдавление трубки швом, прикрепляющим его к коже. В этих случаях надежда хирурга омыть брюшную полость лечебными растворами неосуществима, так как дренажные трубки отграничены фибрином и отечными
тканями от основного объема брюшной полости.
При существенном снижении количества отделяемого по дренажам необходимо проверить их проходимость промыванием небольшим количеством стерильного раствора через трубку меньшего диаметра, введенную в просвет дренажа.
Дренажные трубки следует удалять из брюшной полости, если местные и общие признаки перитонита купировались [нормализовалась температура тела, восстановилась перистальтика кишки, улучшились показатели крови (снизились и нормализовались количество лейкоцитов, лейкоцитарная формула крови), уменьшилось поступление экссудата до 50 мл и менее и изменился его характер (вначале после операции - гной с фибрином, затем - сукровица)]. Как правило, удаление дренажных трубок производят на 3-5 сутки воспалительного процесса.
Лечение больных с тяжелыми формами распространенного перитонита должно осуществляться путем этапных программируемых санаций с периодичностью от 2 раз в сутки до 1 раза в одни - двое суток, как правило, в течение 3-5 дней от основной операции. В этом случае дренирование брюшной полости трубками носит вспомогательный характер.
Вышеизложенные принципы дренирования брюшной полости являются общепринятыми при ушивании раны передней брюшной стенки наглухо либо при формировании лапаростомы. На сегодняшний день одним из перспективных методов в лечении разлитого перитонита является вакуум-терапия, которая предусматривает иные принципы и подходы к дренированию брюшной полости.
Литература
1. Алиева Э.А., Исаев Г.Б., Гасанов Ф.Д. Пути повышения эффективности послеоперационной санации брюшной полости при разлитом гнойном перитоните (экспериментально-клиническое исследование) // Анн. хир. - 2008. - №5. - С. 57-59.
2. Варзин С.А., Ушкац А.К. Хирургическая тактика при острой патологии органов брюшной полости. СПб.: Изд-во Конус, 2002. 128 с.
3. Винник Ю.С., Якимов С.В., Теплякова О.В. и др. Возможности дренирования брюшной полости при перитоните // Вестн. эксперим. и клин. хир. - 2013. - №1 (18). - С. 114-117.
4. Ерюхин И.А. Хирургия гнойного перитонита // Хирургия. Consil. med. - 2008. - №1. - С. 43-48.
5. Коханенко Н.Ю., Луговой А.Л. Перитонит / Факультетская хирургия. В 2
частях. Часть 2.: учебник для вузов / под ред. Н.Ю. Коханенко. - М.: Изд-во Юрайт, 2016. - С. 224 - 244.
6. Мананов Р.А., Тимербулатов М.В., Мехтиев Н.М. Эффективный способ профилактики послеоперационного перитонита // Мед. Вестн. Башкортостана.
2013. - Т. 8, №6. - С. 83-85.
7. Мумладзе Р.Б., Васильев И.Т., Якушин В.И. Актуальные вопросы диагностики и лечения послеоперационного перитонита и их решение в условиях современной клиники // Анн. хир. - 2008. - №5. - С. 46-52.
8. Перитонит: Практическое руководство / под ред. В.С. Савельева, Б.Р. Гельфанда, М.И. Филимонова. - М.: Литтерра, 2006. - 208 с.
9. Салахов Е.К., Власов А.П. Способы санации брюшной полости при распространённых формах перитонита // Соврем. пробл. науки и образован. - 2014. - №1. - С. 157.
10. Салахов Е.К. К вопросу о дренировании брюшной полости // Казанский мед. журн. - 2012. - Т. 93, №4. - С. 671-674.
11. Ушкац А.К., Чернов Э.В, Качурин В.С., Варзин С.А. Летальность после релапаротомий по поводу послеоперационных перитонитов и других ранних внутрибрюшных осложнений / Матер. V Всерос. науч. форума «Хирургия-2004». М., 2004. С.192-193.
12. Шевченко Ю.Л., Стойко Ю.М., Зубрицкий В.Ф. и др. Необходимо ли дренирование брюшной полости при перитоните. Новый взгляд на старую проблему // Вестн. нац. мед.-хир. центра им. Н.И. Пирогова. - 2012. - Т. 7, №3.
13. Шугаев А.И. Перитонит: Учебное пособие. СПб.: Скифия-Принт, 2010. 32 с.
14. Шуркалин Б.К., Фаллер А.П., Горский В.А. Хирургические аспекты лечения распространённого перитонита // Хирургия. журн. им. Н.И. Пирогова. - 2007. - №2. - С. 24-28.
Ключевые слова: перитонит, дренирование брюшной полости, принципы дренирования.
Key words: peritonitis, drainage of the abdominal cavity, the principles of drainage.
Острый перитонит – одно из наиболее опасных заболеваний органов брюшной полости, которое является крайне значимой и сложной проблемой в неотложной хирургии. Именно поэтому лечение гнойных перитонитов представляет трудность для практической хирургии.
По данным разных авторов, острый перитонит встречается у 3,1% – 43,1% общего количества больных, госпитализированных в хирургические стационары, а летальность при развитии различных форм острого перитонита сохраняется на высоком уровне и составляет от 9,2% до 71,7%.
В настоящее время основные положения комплексного лечения острого перитонита выглядят следующим образом: адекватная предоперационная подготовка с целью стабилизации гемодинамических и электролитных нарушений, разгрузка верхних отделов желудочно-кишечного тракта .
Многокомпонентное экстренное хирургическое вмешательство, включающее следующие этапы:
- выбор метода обезболивания;
- широкая лапаротомия, удаление экссудата и устранение источника перитонита;
- тщательная санация брюшной полости;
- декомпрессия желудочно-кишечного тракта;
- выбор метода завершения операции;
- многоцелевая послеоперационная.
На сегодняшний день целесообразность и необходимость предоперационной подготовки при остром перитоните доказана и не является предметом дискуссий. Длительность и объём предоперационной подготовки зависят от причины перитонита и стадии течения. В случаях острого перитонита реактивной стадии применяется кратковременная подготовка (1-2 часа), больные острым перитонитом токсической и терминальной стадии подлежат более длительной предоперационной подготовке (от 2 до 6 и более часов).
Наличие внутреннего кровотечения определяет показания к экстренной неотложной операции на фоне массивной трансфузии жидкости. Весь комплекс предоперационных мероприятий при остром перитоните можно разделить на диагностический и лечебно-корригирующий этапы.
Диагностический этап предоперационной подготовки
Включает в себя, помимо диагностики перитонита, выявление сопутствующей патологии и степени нарушения жизненно важных функций (дыхательной, сердечной деятельности, выделительной и т.д.), а также выявление степени нарушения гомеостаза. Необходимо следить за динамикой артериального и центрального венозного давления, а также произвести электрокардиографию и некоторые гемодинамические пробы (например, Штанге, Генча, Мотта, Бараха и т.д.), что является достаточно информативным исследованием сердечной деятельности.
Лечебно-корригирующую
Терапию в предоперационном периоде можно представить в виде следующей схемы:
- борьба с болевым синдромом;
- декомпрессия желудка и, по возможности, толстой кишки;
- устранение метаболического ацидоза;
- коррекция нарушений сердечно-сосудистой деятельности;
- коррекция водно-электролитного баланса с возмещением дефицита жидкости под контролем диуреза;
- коррекция анемии;
- устранение нарушений микроциркуляции;
- коррекция белковых расстройств;
- антибактериальная терапия;
- терапия, направленная на улучшение функций паренхиматозных органов (в первую очередь, печени и почек);
- антиферментная терапия;
- непосредственная медикаментозная подготовка перед операцией (премедикация).
Тяжёлые функциональные расстройства органов и систем объясняют необходимость серьёзного отношения к методу анестезиологического пособия. В данной ситуации предпочтение отдаётся общему обезболиванию, интубации трахеи с искусственной вентиляцией лёгких и хорошей мышечной релаксации брюшной стенки, Весьма эффективным является перидуральная анестезия как на этапе проведения операции, так и в послеоперационном периоде.
В настоящее время в отношении хирургического доступа при остром перитоните мнение абсолютного большинства хирургов едино-срединная лапаротомия. В процессе операции может возникнуть необходимость в дополнительных разрезах с целью предупреждения инфицирования брюшной полости.
После вскрытия брюшной полости одним из важных моментов операции является выполнение новокаиновой блокады рефлексогенных зон. При тяжёлых формах острого перитонита рекомендуется проводить тотальную пролонгированную забрюшинную нейровегетативную блокаду по Бенсману. С 90-х годов в Украине стал применяться и находит все больше сторонников лапароскопический метод лечения перитонита, направленный на устранение его источника, санацию и дренирование брюшной полости. Существует два вида эндоскопических вмешательств при данной патологии: радикальная лапароскопия и диагностическая лапароскопия с конверсией на лапароскопически ассистированную минилапаротомию.
В послеоперационном периоде по показаниям производят плановые релапароскопии и санации брюшной полости с интервалом 2-3 суток.
Лапароскопические операции стали основными при гинекологическом и панкреатогенном перитоните. Затем, после оценки экссудата, если количество выпота достаточно велико, следует максимально освободить брюшную полость от патологической жидкости с помощью электроотсоса или марлевых тампонов, и только после этого приступить к поэтапному обследованию органов с целью выявления источника перитонита.
После выявления источника патологического процесса приступают к его надёжной ликвидации с помощью наименее травматичного и легко исполнимого хирургического пособия. В случае, если удалить источник перитонита не представляется возможным, его следует надёжно отграничить тампонами от свободной брюшной полости. Третьим вариантом ликвидации источника перитонита является его дренирование, показанием к которому служат неудалимый гнойно-некротический очаг в брюшной полости и распространение гнойно-некротического процесса на забрюшинную клетчатку.
После удаления источника перитонита главной целью является максимальная деконтаминация поверхности париетальной и висцеральной брюшины. На сегодняшний день наиболее распространённым и признанным практически всеми хирургическими школами способом интраоперационной одномоментной санации остаётся промывание брюшной полости с помощью антисептиков и растворов антибиотиков. В то же время, в литературе встречаются и отрицательные мнения об интраоперационном промывании брюшной полости из-за боязни распространения инфекции по ней. У больных с каловым перитонитом брюшная полость дополнительно промывается 500 мл 0,25% раствора новокаина с добавлением пероксида водорода.
Атомарный кислород, образующийся при контакте пероксида водорода с брюшиной подавляет как анаэробов, так и резидуальную инфекцию. Эффективно применение и физических методов санации брюшной полости. В последние годы ряд авторов предлагают использовать ультразвуковую низкочастотную кавитацию аппаратом УРСК-7Н-18. В качестве озвучиваемой среды используют раствор фурацилина, водный раствор хлоргексидина, раствор фурагина или антибиотиков широкого спектра действия. Положительным эффектом также обладают ультрафиолетовое облучение брюшной полости, лазерное облучение брюшной полости, вакуумирование брюшной полости, струйно-ультразвуковая обработка антисептиками, воздействие на брюшную полость пульсирующей струёй антибиотиков. В последнее время определённое место в лечении распространённого гнойного перитонита отводят озону. Озонированные растворы с концентрацией озона 3-4 мг/л обладают бактерицидным, фунгицидным, вирусоцидным действием и улучшают кровоснабжение.
Описаны и положительные результаты применения физиотерапевтического потока аргоновой плазмы при остром перитоните. В своё время был период увлечения детергентами в целях механической обработки брюшной полости. Однако в настоящее время использование поверхностно активных веществ признано анахронизмом. Одним из ведущих патогенетических механизмов развития эндогенной интоксикации является поражение печени при распространенных формах перитонита и, в частности, угнетение монооксигеназной системы (МОС) органа. В связи с этим применяются простые электрохимические системы с использованием различных переносчиков кислорода – непрямое электрохимическое окисление крови. Одним из таких переносчиков кислорода является гипохлорит натрия (NaClO), получаемый путем непрямого электрохимического окисления из изотонического раствора хлорида натрия в аппаратах ЭДО-4, ЭДО-3М. Однако нужно сказать, что, хотя при остром перитоните одномоментная санация брюшной полости на операционном столе является базовым элементом лечения, она должна «переходить» в один из вариантов продлённой санации.
Важным этапом лечения острого перитонита является интраоперационная декомпрессия желудочно-кишечного тракта. В различных случаях с этой целью может применяться как назоинтестинальная интубация, так и наложение стом.
В настоящее время существует несколько вариантов завершения операции при остром перитоните. Наиболее предпочтительным вариантом окончания операции, по мнению большинства авторов, особенно при распространённых формах заболевания, является перитонеостомия, которая является достаточно высокоэффективным средством, позволяющим добиться выздоровления этой крайне тяжелой категории больных. Благодаря перитонеостомии можно регулировать внутрибрюшное давление, снижается травматизация тканей операционной раны, предупреждается нарушение микроциркуляции мягких тканей, что способствует профилактике гнойных осложнений, позволяет не применять дорогостоящих материалов и устройств. Часто применяется традиционное дренирование брюшной полости несколькими дренажами с глухим швом лапаротомной раны и массивной послеоперационной антибиотикотерапией. Описаны методики проточного, фракционного и комбинированного перитонеального лаважа. Гораздо реже применяются пролонгированная релапаротомия и глухое ушивание лапаротомной раны без дренажей. Встречается способ раздельного автономного микроирригаторнополосочного дренирования брюшной полости, согласно которому каждую область, пазуху, канал и сумку брюшной полости необходимо дренировать раздельно микроирригатором (для последующего введения диализата) и широкой резиновой полоской (для оттока экссудата). В литературе можно найти описание метода аспирационного дренирования по А.И. Генералову при аппендикулярных перитонитах, согласно которому проводится дренаж через дополнительный прокол и ушивание операционной раны наглухо, что позволяет избежать нагноения основной раны и развития эвентраций.
Описан метод плоскостного сорбционного дренирования брюшной полости по Микуличу-Макоха гемосорбентом ВНИИТУ-1 в сочетании с регионарной лимфотропной терапией. Этот способ, благодаря эффекту лимфосанации (о чем свидетельствует доброкачественная гиперплазия регионарного лимфатического узла за счет увеличения площадей коркового и мозгового вещества, корковых и мозговых синусов, Т- и В-зависимых зон), способствует активации местного иммунитета, усилению дренажной, транспортной и детоксикационной функций лимфатического региона и позволяет сократить сроки ушивания брюшной полости при открытом ведении ее, улучшить результаты лечения и снизить показатели летальности больных.
Многоцелевая послеоперационная терапия направлена на коррекцию гомеостаза путём внутривенных и внутриартериальных инфузий белковых, электролитных и гемодинамических препаратов, антибактериальную, иммунокорригирующую и дезинтоксикационную терапию с использованием методов экстракорпоральной детоксикации (гемосорбция, лимфосорбция, плазмаферез, оксигенация аутокрови и гипербарическая оксигенация, ультрафильтрация, ультрафиолетовое и лазерное облучение крови, экстракорпоральное подключение ксеноселезёнки и ксенопечени) и квантовой терапии, энтеросорбции, ультразвука, наружной абдоминальной гипотермии, рефлексотерапии, ИВЛ, лечение, направленное на восстановление функции кишечника, а также на профилактику послеоперационных осложнений со стороны жизненно важных органов и систем.
Хорошие результаты при лечении острого перитонита отмечаются при введении антибактериальных препаратов непосредственно в лимфатическое русло. Эффективным путём коррекции нарушений гомеостаза при остром перитоните может быть проведение комплексной терапии с применением 400 мл 1,5% раствора реамберина с добавлением ex tempore 1 мл 0,005% раствора имунофана, а также 10 мл пентоксифиллина. При лечении острого перитонита может использоваться низкоинтенсивное лазерное излучение. Имеются два основных патогенетических направления действия фотонной энергии у больных с перитонитом: стимуляция моторной функции желудочно-кишечного тракта и оптимизация процессов репаративной регенерации брюшины. В клинической практике используются отечественные установки инфракрасного лазерного излучения “Узор” и “РИКТА” с длиной волны 890 нм, частотой следования импульсов 50 и 150 Гц, средней мощностью излучения 5 и 3 мВт, соответственно. Наиболее благоприятные сроки для использования лазерного воздействия: первые-вторые сутки после операции. Экспозиция для каждого поля лазерного воздействия составляет 1 минуту Облучение проводится с четырех полей: правой подвздошной области, правой мезогастральной области, области эпигастрия и левой мезогастральной области. Обычно на курс лазеротерапии достаточно 2-3 сеансов облучения, проводимых ежедневно.
Несмотря на большое количество вариантов лечения острого перитонита, летальность при данном заболевании сохраняет высокие показатели. Поэтому поиск новых подходов и способов лечения заболевания брюшины остаётся крайне актуальным и в перспективе позволит повысить эффективность терапии, увеличить частоту благоприятных исходов, снизить частоту осложнений, уменьшить экономические затраты, облегчить контроль за лечением.
Когда толщина передней брюшной стенки не позволяет выполнить такую диагностическую пункцию, то используют пункционную иглу Chiba 18 G. Как правило, иглу проводят сбоку от датчика, чтобы иметь максимальный обзор за ее манипуляциями на всех этапах прохождения через переднюю брюшную стенку. Однако в отдельных случаях, если сбоку от жидкостного скопления фиксированы петли кишечника, возможна пункция по центру датчика; это требует определенного навыка, так как угол обзора при этом существенно меньше.
В случаях если есть показания для дренирования брюшной полости, через канал иглы проводят мягкий или жесткий проводник, иглу извлекают, при необходимости пункционный канал бужируют, а затем устанавливают дренаж любой имеющейся модификации и нужного диаметра (методика Сельдингера). Все эти этапы можно производить только под ультразвуковым контролем без использования рентгеноскопии.
Методика Сельдингера хороша тем, что помогает безопасно дренировать даже очень небольшие жидкостные прослойки в брюшной полости, расположенные под печенью или между петлями кишечника (например, при подтекании желчи после операции).
Если же прослойка жидкости достаточно большая и уже изначально есть показания для дренирования брюшной полости, лучше пользоваться комплексом стилет-катетер для одноэтапного вмешательства. Для дренирования могут быть использованы стилет-катетеры любой модификации диаметром 8-12 Fr. С помощью ультразвукового исследования (УЗИ) выбирают место наибольшей толщины жидкостной прослойки в брюшной полости (как правило, это область гипогастрия) и выполняют местную инфильтрационную анестезию. После рассечения кожи и подкожной клетчатки узким скальпелем на ширину 3-4 мм под постоянным ультразвуковым контролем проводят стилет-катетер.
Момент прокалывания брюшины сопровождается ощущением «провала», на экране ультразвукового монитора определяется кончик стилета в виде яркого сигнала. Сначала необходимо извлечь стилет и убедиться в поступлении жидкости по внутреннему каналу. Если жидкость пассивна или при аспирации не получена (не удалось проколоть брюшину), необходимо снова установить стилет и повторить пункцию. После получения жидкости жесткую внутреннюю канюлю извлекают, одновременно низводя дренаж внутрь. Дренаж фиксируют П-образным швом и устанавливают на пассивный отток.
Таким способом можно установить в брюшную полость столько дренажей, сколько нужно, - во все видимые при УЗИ жидкостные скопления, чтобы проводить в последующем проточное промывание и иметь возможность контроля количества и характера отделяемого. В целом ряде случаев эта тактика позволяет избежать дополнительной ревизии брюшной полости лапаротомным или лапароскопическим способом.
Осложнения
При правильно соблюдаемой технике дренирования осложнений практически не возникает. В редких случаях может произойти травма какой-либо сосудистой ветви передней брюшной стенки, что приведет к гемоперитонеуму; при продолжающемся кровотечении больному показана ревизия брюшной полости, лучше - лапароскопическим способом. Травма кишки маловероятна, так как при асците петли кишечника лежат свободно и легко смещаются при компрессии передней брюшной стенки ультразвуковым датчиком.
Дренирование ран после полостной операции или лапароскопии необходимо. Именно благодаря ему удается вывести наружу содержимое ран, гнойников и послеоперационных остатков крови из брюшной полости. Полноценное дренирование брюшной полости при проведении лапароскопии позволяет создать достаточный отток экссудата, создает прекрасные условия для скорейшего отторжения погибших тканей и помогает ранам заживать быстрее.
Какие бывают дренажи?
Правильный выбор дренажа обеспечивает хорошее дренирование не только брюшной полости, но и других частей организма. Выбор осуществляется с учетом:
- способа дренирования;
- положения дренажа в ране;
- использования необходимых антибактериальных препаратов для промывания раны;
- исправного содержания системы дренирования.
Дренирование осуществляется с помощью:
- резиновых, пластиковых или стеклянных трубок;
- перчаточных выпускников из резины;
- специально для этих целей изготовленных полос из пластмассы;
- тампонов из марли, вводимых в рану или дренируемую полость;
- катетеров;
- мягких зондов.
Введение дренажей из резины и пластика часто сочетается с применением марлевых тампонов. Также популярны сигарные дренажи, состоящие из марлевого тампона, который помещен в палец резиновой перчатки со срезанным концом. Чтобы ничто не мешало отходить гною и отток был хорошим, в оболочке делают отверстия. Дренирование с использованием марлевых тампонов основано на гигроскопических свойствах марли.
Впервые их использовали для дренирования еще в 18 веке; в те времена этот метод основывался на том, что в рану вводили кусок марли в форме квадрата, по центру прошитый нитью из натурального шелка. Марлю хорошо расправляли, чтобы она устилала дно раны, а после полость заполняли тампонами, предварительно смоченными в растворе хлорида натрия. Тампоны меняли время от времени, марлю же не трогали – таким образом защищали ткань от повреждения. Если необходимо было извлечь марлю, то подтягивали ее за шелковую нить. Однако действие такого тампона кратковременное, каждые 6 часов его нужно менять.
Какой дренаж выбрать?
При лапароскопии также необходимо использовать дренирование, особенно в случае перитонита, чтобы полностью убрать весь гной из брюшной полости. Итак, какой тип дренажа выбрать?
- Резиновые выпускники не обладают отсасывающим действием.
- Одинарные резиновые приспособления часто забиваются гноем, покрываются слизью – таким образом в месте, где они установлены, начинается воспалительный процесс.
В других случаях описанные дренажи показывают хорошие результаты.
Лучшими материалами для установки дренажа при лечении гнойной раны считаются трубчатые приспособления. Дренирование при полостной операции или лапароскопии брюшной полости лучше проводить с помощью силиконовых трубок. У них много положительных свойств и именно они позволяют увеличить сроки пребывания дренажа в ране. Такие приспособления можно не единожды подвергать специальной обработке, что обеспечивает их многоразовость.

В последнее время все больше хирургов отдают предпочтение троакарам – это прямые и изогнутые трубки диаметром в 10 см и длинной не более 15 см. Именно их используют при щадящей операции – лапароскопии. Выбор трубки непосредственно зависит от цели вмешательства и расстояния от точки пункции до области воздействия. Для вывода экссудата из брюшной полости должны подбираться трубки диаметром от 5 до 8 см, а чтобы еще больше улучшить дренаж, в них проделывают перфорационные отверстия.
Общие требования к дренажу
Требования к дренажу в брюшине при перитоните предъявляют согласно правилам асептики. Показанием к замене или удалению дренажа из брюшной полости является образование вокруг него воспаления. Иногда подобные изменения могут появиться и при выводе трубки из раны.
С целью недопущения инфекции в рану инструмент может быть заменен стерильным, но менять также следует и сосуды, предназначенные для сбора экссудата. Поскольку основной целью установки дренажа в брюшину является отток остатков на протяжении всего периода заживления, выпадение дренажа из раны после лапароскопии считают серьезной проблемой, которая может свести к минимуму все старания врача. Чтобы не допустить этого, дренаж хорошо закрепляется швом или лейкопластырем.

Во время установки трубки нужно обязательно следить за тем, чтобы она не была согнута, передавлена, и не только снаружи, но и внутри брюшной полости. Размещать троакар следует так, чтобы больной мог легко передвигаться и соблюдать постельный режим, не трогая дренаж и не выдернув его случайно. Также нужно следить за тем, чтобы дренирование не стало фактором, приведшим к развитию инфекции.
Как устанавливается дренаж при лапароскопии?
Процедура установки дренажа выполняется очень просто. После того как место введения дренажа обрабатывается антисептическим раствором, хирург делает небольшой надрез на коже и в него вставляет зажим – именно он позволяет легко ввести дренажную трубку. После ее установки надрез зашивают и кончиками ниток фиксируют дренаж, чтобы он не смог выпасть. В тех случаях, когда трубка уже не нужна, ее конец пережимают, чтобы не допустить попадания инфекции внутрь брюшной полости, а затем вынимают дренаж. Успешность работы последнего зависит от наличия в брюшине давления; в противном случае жидкость не сможет подняться вверх и выйти наружу. Также нужно следить за изменением серозных потоков. Чтобы усилить эффективность этих двух факторов и сделать дренирование максимально успешным, пациенту советуют занять нужную для этого позу: полусидячее положение.
Место локации жидкости в каждом отдельно взятом случае может варьироваться, поэтому выбирать максимально подходящую зону для дренажа должен врач. Чаще всего трубки устанавливают у передней стенки желудка или нижней стенки диафрагмы.
При перитоните без дренажа никак не обойтись, поскольку все остатки гноя нужно обязательно вывести из брюшной полости. Оттока содержимого при такой патологии можно добиться только при проведении лапаротомии, санации и декомпрессии тонкой кишки. Вся эта процедура проходит в несколько этапов.
- Путем лапаротомии обеспечивается доступ к брюшине.
- Происходит купирование и устранение источника проблемы.
- Осуществляется минимальное хирургическое вмешательство; серьезные операции переносят на более благоприятный для пациентки срок. Проводится тщательная перитонизация всех участков брюшины, где отсутствует брюшной покров.
- Далее выполняется санация и установка дренажа. Удалять гной и отложения фибрина марлевыми тампонами категорические запрещено. Состав промывной жидкости не имеет значения, а вот температура его должна колебаться в пределах 4 – 6 градусов.
- Проводится декомпрессия кишечника. При лечении диффузной формы стому не накладывают, а дренирование проводят через задний проход. Если дополнить декомпрессию кишечным лаважем, то ускоряется восстановление функциональности желудочно-кишечного тракта, к тому же это не позволяет проникнуть в полость токсинам и микробам.
Дренирование при местном диффузном перитоните брюшины проводят с помощью трубок из хлорвинила. После того как достигают очага, трубки убирают, а лапаротомная рана ушивается.
Как видно из вышесказанного, без дренажа, особенно при перитоните, никак не обойтись – только с его помощью можно убрать все незамеченные врачом остатки после хирургического вмешательства, даже если оно было щадящим, как при лапароскопии. Выбор дренажа и уход за ним должен осуществлять доктор. Самостоятельно промывать его и менять ни в коем случае нельзя – это может привести к воспалению и заражению.
В послеоперационном периоде с помощью дренажей осуществляют эвакуацию,
контроль количества и качества отделяемого из брюшной полости. Необходимо
помнить: отсутствие отделяемого по дренажам или его серозный характер, на фоне
признаков свершившейся абдоминальной катастрофы, не должны служить
аргументами против активных действий. Появление гноя или кишечного содержимого
по дренажам, конечно, служит явным признаком неблагополучия брюшной
полости, но и отсутствие подобного отделяемого не может рассматриваться в качестве
надёжного признака гладкого течения послеоперационного периода.
Следует помнить, что активная аспирация возможна только при употреблении
двухпросветных или непрерывных дренажей (оба конца дренажной трубки
выведены наружу).
Использование при дренировании однопросветных трубок предполагает только
пассивный отток. Активная аспирация по таким дренажам невозможна вследствие
«вакуумной травмы» прилежащих тканей и обструкции дренажа. При
необходимости аспирации, например, при формировании билиарных, кишечных или
панкреатических свищей, любой однопросветный дренаж легко превратить в
двухпросветный, введя внутрь трубку меньшего диаметра. В целях профилактики
экзогенного инфицирования_предпочтительно использование закрытых
дренажных систем, исключающих контакт экссудата с наружной средой.
Обычно дренажи удаляют на 4-5-е сут послеоперационного периода. При
обильном поступлении экссудата или негативном изменении его характера сроки
дренирования устанавливают индивидуально в зависимости от конкретной
клинической ситуации.
По поводу послеоперационного промывания дренажей М. Киршнер A927)
указывал следующее: «Хочу предупредить о каком-нибудь дополнительном
промывании, например, через установленную дренажную трубку - в лучшем случае это
бесполезно. Свободная брюшная полость вокруг дренажа немедленно закрывается
и промывающая жидкость не достигает её». Сегодня большинство хирургов
отрицательно воспринимают необходимость промывания дренажей или проведения пери-
тонеального лаважа при закрытой брюшной полости из-за последствий -
неконтролируемых затёков, гипертензии, возможности вторичного инфицирования.
Восстановление функции кишечника
Дренирование тонкой кишки проводится 2-4 сут, зонд удаляется после
восстановления моторики кишки, подтверждённой клиническими признаками и
результатами электрогастроэнтерографии. В том случае, если операция сопряжена
с рассечением сращений, тонкая кишка дренируется на всём протяжении, а зонд
сохраняется в течение 7-8 сут. Только при этом условии он может выполнить
каркасную функцию и устранить опасность развития спаечной кишечной
непроходимости.
В послеоперационном периоде функционирование зонда крайне сложно
контролировать и моделировать. Адекватное исполнение функций интестинального
зонда требует постоянного ухода (промывание 3-4 раза в сут) и коррекции
положения (смещение), особенно при необходимости длительной интубации, а также
медикаментозной профилактики возможных стресс-повреждений желудочно-
кишечного тракта.
В идеале зонд удаляют при восстановлении как минимум моторной функции
кишечника. Помня о побочных эффектах применяемых препаратов,
медикаментозную и физиотерапевтическую стимуляцию перистальтики не следует начинать
ранее 4 сут послеоперационного периода.
Зондовая терапия
Энтеральная зондовая детоксикация
Простейший и наиболее дешёвый способ энтеральной зондовой детоксика-
ции - частое, 4-6 раз в сут, промывание зонда изотоническим раствором натрия
хлорида или обычной питьевой водой в объёме 3-4 л. Одномоментно медленно
вводят 0,5-1 л жидкости с экспозицией 10-15 мин и последующей пассивной
эвакуацией. Следует остерегаться сверхактивной вакуумной аспирации химуса
по однопросветному зонду: такая процедура часто ведёт к всасыванию слизистой
кишки в перфорации зонда, что не только нарушает его функцию, но, главное,
вызывает повреждение кишки.
В первые сутки послеоперационного периода для повышения эффективности
зондовой детоксикации целесообразно проведение энтеросорбции. В качестве
сорбентов используют жидкие средства, такие как хитозан*3, повидон (энтеродез*)
или ФИШант-О. Они поглощают либо связывают эндотоксины и выводят их из
просвета кишечника. Энтеросорбция выступает единственным методом, способ-
466 неотложная хирургия живота
ным разорвать «порочный эндотоксиновый круг» и уменьшить прогрессирующее
поражение печёночной паренхимы и эндотоксикоз.
Энтеросорбент ФИШант-О представляет новую группу препаратов такого
класса в виде композиции биологически инертных компонентов - белого масла
(специально выделенная узкая фракция вазелинового масла высокой степени
очистки) и пребиотиков (пектин, агар-агар) в форме сложной капсулированной
микроэмульсии. Внутри микрокапсулы (полисахаридной мембраны диаметром
0,1 мкм из пектина и агар-агара) находится белое масло. Эмульсия, состоящая
из огромного числа таких микрокапсул, обладает избыточной поверхностной
энергией и в то же время термодинамически устойчива (не разрушается) в кислой
и щелочной среде, при повышении температуры или охлаждении. Эндотоксин и
токсичные жёлчные кислоты, растворённые в масле, выводятся по назоинтести-
нальному зонду из кишечника при его парезе и транспортируются в толстую кишку
при восстановлении моторики.
Энтеросорбцию начинают на операционном столе после эвакуации кишечного
содержимого через назоинтестинальный зонд. В отделении интенсивной терапии
каждые 3 ч в него с помощью шприца вводят разовую дозу A50-200 мл) энтеро-
сорбента ФИШант-О, зонд промывают 20 мл 5% раствора декстрозы (глюкозы*),
свободный отток энтеросорбента. Концентрация эндотоксина в плазме крови, в перито-
неальном выпоте и содержимом кишечника после энтеросорбции уменьшается на
Энтералъное питание
Интестинальная интубация создаёт идеальные условия для раннего B-е-
3-и сут после операции) энтерального питания с помощью специальных
питательных составов и одновременного введения пищеварительных ферментов. Ранняя
нутритивная поддержка (особенности её проведения у хирургических больных
изложены в главе 14 первого тома руководства) рассматривается в качестве
метода, предотвращающего развитие тяжёлого истощения на фоне выраженного
гиперкатаболизма и гиперметаболизма, блокирующего транслокацию микрофлоры из
кишечника, развитие дисбактериоза, повышающего функциональную активность
энтероцита и защитные свойства слизистой оболочки, а также снижающего степень
эндотоксикоза и риск возникновения вторичных инфекционных осложнений.
Противопоказания к нутритивной поддержке:
· рефрактерный шоковый синдром (доза допамина более 15 мкг/кг в мин и
· системное АД менее 90 мм рт.ст.);
· непереносимость сред для проведения нутритивной поддержки;
· тяжёлая некупируемая артериальная гипоксемия;
· грубая некорригуемая гиповолемия;
· декомпенсированный метаболический ацидоз.
БИЛЕТ № 28
1. ДИХЛООПРППИМА Диагностика и хирургическое лечение осложнений острого панкреатита: реактивных плевритов, поддиафрагмальных и межпетлевых абсцессов.
Реактивные плевриты клинически обычно не проявляются, и жидкость в плевральной полости случайно обнаруживается при рентгенологическом исследовании.
Наблюдающаяся при этом небольшая лихорадка должна быть отнесена за счет основного процесса:. Жалоб больные, как правило, не предъявляют. Количество эксудата невелико, и рентгенологически он редко покрывает купол диафрагмы. Эксудат имеет серозный характер с небольшим содержанием белка. Иначе выглядит клиническая картина инфекционных пневмоплевритов. Больные отмечают ухудшение общего состояния, наступающее постепенно или внезапно. Они жалуются на слабость, потерю аппетита, тяжесть в боку, которая объясняется накоплением большого количества жидкости в плевральной полости.
Температура при этом чаще всего повышается, но иногда может оставаться нормальной даже при нагнаивании эксудата. Перкуторно выявляется притупление, а при выслушивании -ослабление дыхания в месте скопления эксудата.
Данные анализа крови меняются в зависимости от степени интоксикации. РОЭ, как правило, ускоряется, иногда появляется анемия.
Количество и характер мокроты определяется процессом в легких, ибо пневмоплевриты редко осложняются плевробронхиальным свищом. Рентгенологическая картина характерна для плеврита.
Плевральные пункции дают серозный эксудат, содержащий 6-8% белка. Количество форменных элементов в нем может быть различно, поскольку между плевритами и эмпиемами точную границу провести трудно.
При торакоскопии видны отложения фибрина Степень утолщения плевры определяется давностью плеврита, так как при отсутствии плевробронхиальных свищей и вторичного инфицирования эксудат может длительное время не нагнаиваться.
Плевра утолщается за счет организации отлагающегося фибрина.
Поддиафрагмальный абсцесс как следствие острого аппендицита бывает
гораздо реже тазового. Непосредственной причиной его возникновения служит
обычно высокое расположение червеобразного отростка, что создаёт известные
трудности в диагностике, а это, в свою очередь, ведёт к запоздалой операции при
выраженном деструктивном процессе. Более редкая причина - затекание под
диафрагму инфицированного выпота в послеоперационном периоде вследствие
неправильного положения больного.
Местные клинические проявления поддиафрагмального абсцесса не столь ярки,
как абсцесса малого таза, хотя здесь также формирование гнойника начинается
спустя 5-7 дней после операции. Нередко локальные симптомы
поддиафрагмального абсцесса стёртые, несмотря на то что у больного наблюдается клиническая картина выраженной гнойной интоксикации. Это обусловило известный старый
афоризм хирургов: «Если после аппендэктомии налицо клиника какого-то
гнойника, который не удаётся отчётливо локализовать в брюшной
полости, то нужно искать его под правым куполом диафрагмы».
Помимо общих признаков системной воспалительной реакции для
поддиафрагмального абсцесса характерны тупые боли в нижних отделах грудной клетки
справа, усиливающиеся при глубоком вдохе. Иногда к болям присоединяется сухой
кашель, вызванный раздражением диафрагмы.
При осмотре грудной клетки нередко выявляют отставание при дыхании её
правой половины, а в поздних стадиях поддиафрагмального абсцесса - выбухание
нижних межреберий. В этой же области вследствие наличия реактивного выпота
в плевральной полости выявляют притупление перкуторного звука, а при аускуль-
тации - ослабление дыхания.
Указанные симптомы дают основание для установления диагноза правосторонней нижнедолевой плевропневмонии, но она носит
содружественный характер и не служит главной причиной ухудшения состояния больного.
В диагностике поддиафрагмального абсцесса исключительная роль
принадлежит рентгенологическому исследованию, ультразвуковому сканированию, КТ.
При обзорной рентгенографии чаще всего удаётся заметить высокое стояние
правого купола диафрагмы и его малоподвижность, мнимое увеличение печёночной
тени. В половине всех случаев поддиафрагмальный абсцесс содержит газ, и тогда
при рентгеноскопии или на рентгенограмме хорошо виден надпечёночный
уровень жидкости с чёткой полоской купола диафрагмы над ним и содружественным
выпотом в правой плевральной полости. При УЗИ поддиафрагмальный абсцесс
визуализируют в виде скопления жидкости под диафрагмой, кроме того, можно
обнаружить выпот в правом плевральном синусе.
Вскрытие поддиафрагмального абсцесса - довольно тяжёлое вмешательство
для больного, ослабленного длительной гнойной интоксикацией. В настоящее
время при наличии соответствующих условий предпочтительнее пункци-
онное чрескожное вскрытие и дренирование абсцесса под контролем УЗИ
или КТ. Если это невозможно, прибегают к прямой операции после
предварительной подготовки больного в течение 1-2 дней. С этой целью проводят интенсивное инфузионное и антибактериальное лечение.
Для вскрытия поддиафрагмального абсцесса ранее были предложены 2
При чресплевральном доступе больного укладывают на левый бок и
производят разрез по ходу VIII или IX ребра от лопаточной до средней подмышечной
линии. Затем производят резекцию обнажённого ребра в пределах несколько
меньших, чем длина кожного разреза. В большинстве случаев
поддиафрагмального абсцесса рёберно-диафрагмальный синус облитерирован, в чём нетрудно убедиться после резекции ребра. Если париетальная плевра плотна на ощупь,
белесовата и сквозь неё не виден край смещающегося при дыхании лёгкого, то
можно с уверенностью приступить к непосредственному вскрытию гнойника.
Предварительно толстой иглой со шприцем делают прокол облитерированного
синуса и диафрагмы, а после получения гноя по игле делают разрез длиной 4-5 см.
Пальцем производят ревизию гнойной полости, вскрывая по необходимости
мелкие гнойники при ячеистом строении абсцесса. Вслед за этим промывают полость
абсцесса антисептиком, затем вводят один или два марлевых тампона и
дренажную трубку для промывания полости абсцесса антисептическими растворами.
Трубку и тампон фиксируют швами к диафрагме. Операционную рану, как
правило, не зашивают. Лишь в некоторых случаях накладывают по одному шёлковому
шву на углы раны.
При свободном рёберно-диафрагмальном синусе поддиафрагмальный абсцесс
вскрывают в 2 этапа ввиду опасности инфицирования плевры и возникновения
содружественной эмпиемы. В этом случае, убедившись после резекции ребра в том,
что синус не облитерирован, прекращают вмешательство и рану туго заполняют
тампонами со спиртом, вызывающим асептическое воспаление и способствующим
плотному слипанию рёберной и диафрагмальной плевры. Спустя 2 сут происходит
полная облитерация синуса. Больного берут в операционную, где после пункции
производят окончательное вскрытие и дренирование поддиафрагмального
абсцесса по описанной выше методике.
Внеплевральные доступы технически выполнить труднее, однако их легче
переносят больные, так как плевральная полость при этом остаётся интактной
и у больного в послеоперационном периоде сохраняется полноценное дыхание.
При заднем внеплевральном доступе производят резекцию X и XI рёбер и вслед
за этим тупым путём отслаивают диафрагму от прилежащего дна плеврального
синуса кпереди. Обычно при этом хорошо удаётся подойти к нижнему полюсу
гнойника через ложе резецированного ребра. В дальнейшем поступают так же,
как и при чресплевральном доступе, т.е. после пункции производят вскрытие и
дренирование гнойника. Боковой внеплевральный доступ применяют при соче-
танном гнойном процессе под диафрагмой и в боковом канале, что нередко бывает
при ретроцекальном расположении червеобразного отростка. В этом случае
производят разрез, параллельный рёберной дуге, протяжённостью от задней
подмышечной до среднеключичной линии через все слои брюшной стенки, включая
брюшину. Отведя нижний край печени медиально, проникают под диафрагму, а
приподняв нижний край раны, - в боковой канал. Эвакуируют гной и промывают
полости абсцессов. Вслед за этим в боковом канале и под диафрагмой оставляют
перчаточно-марлевые тампоны и дренажные трубки для введения антисептиков.
Верхний угол раны зашивают одним или двумя шёлковыми швами через все слои неотложная хирургия живота брюшной стенки.
Внеплевральные доступы создают лучшие условия для оттока
гноя и быстрейшего заживления поддиафрагмального абсцесса, но ввиду их
При ведении больного после вскрытия поддиафрагмального абсцесса
необходимо помнить, что полностью удалять тампоны можно не ранее чем через 2 нед после операции, а до тех пор нужно производить периодическую их замену и частые
промывания полости абсцесса антисептиками.
Межкишечный абсцесс - довольно редкое осложнение острого аппендицита.
Обычно в формировании такого абсцесса участвуют петли тонкой кишки,
располагающиеся в нижней половине живота, а непосредственной причиной его
возникновения служит соответствующая (медиальная) локализация деструктивно-изменённого червеобразного отростка, а также осумкованный инфицированный выпот.
Так же как и при других гнойниках в брюшной полости, для межкишечного
абсцесса характерен светлый промежуток, продолжающийся 5-7 дней с момента
аппендэктомии до первых его симптомов: вялости, потери аппетита, гектической
лихорадки, нейтрофильного сдвига в лейкоцитарной формуле. При объективном
исследовании живота можно выявить плотное, без чётких контуров
опухолевидное образование, аналогичное аппендикулярному инфильтрату, но
располагающееся не в правой подвздошной области, а несколько медиальнее. Симптомы
раздражения брюшины при этом отсутствуют, можно выявить умеренный парез
кишечника. В начальных стадиях, когда абсцесса ещё как такового нет, а есть лишь
воспалительный инфильтрат, допустима консервативно-выжидательная тактика:
покой, холод на область инфильтрата, антибиотики, динамическое наблюдение за
картиной крови и температурой.
УЗИ у ряда больных позволяет выявить жидкостное эхонегативное либо анэхо-
генное образование различной формы. Главным ориентиром для выбора лечебной
тактики служит клиническая картина. При появлении выраженных признаков
системной воспалительной реакции показано вскрытие абсцесса. Это
вмешательство проводят под общей анестезией. В проекции пальпируемого инфильтрата
делают разрез длиной 6-8 см. Войдя в брюшную полость, тщательно изолируют
осторожно раздвигая слипшиеся между собой петли кишок, вскрывают гнойник и
эвакуируют гной отсосом. Полость абсцесса промывают раствором антисептика и
оставляют в ней перчаточно-марлевый тампон и дренаж для введения
антисептиков. Помимо этого в брюшную полость (если она была вскрыта) вводят
отграничивающие тампоны. Операционную рану зашивают лишь частично, до дренажей
и тампонов, следя за тем, чтобы не произошло их ущемление. В том случае, если
гнойник удалось вскрыть без попадания в свободную брюшную полость, допустим
отказ от введения тампонов, установив в полости абсцесса промывную систему.
Рану ушивают. Промывание полости абсцесса антисептиками и\активную
аспирацию из него осуществляют до полного прекращения гнойной экссудации (обычно
не менее 5 сут). После этого введение жидкости прекращают, а дренаж оставляют
ещё на несколько дней. Подобная тактика способствует быстрейшему стиханию
воспалительного процесса, ускоряет реабилитацию больных и уменьшает срок
госпитализации.
К концу прошлого столетия был накоплен довольно значительный опыт
лучевой диагностики абсцессов брюшной полости, включая не только классическую
рентгенографию, но и УЗИ, а также рентгеновскую КТ. Последняя позволяет не
только установить наличие внутрибрюшного абсцесса, но и определить его точную
локализацию и взаимоотношения с прилежащими органами. При этом в
случаях близкого прилежания к наружной поверхности тела появилась возможность
пункционного дренирования подобных гнойников под контролем УЗИ или КТ. В
настоящее время в клиниках, располагающих соответствующим оборудованием,
до 50% внутрибрюшных гнойников лечат чрескожным пункционным
дренированием.
2. ХТОФРТКПКОИДО Хирургическое течение осложненных форм рака толстой кишки, показания к одномоментным и двухмоментным операциям .
ОСЛОЖНЕНИЯ РАКА ТОЛСТОЙ КИШКИ
Наиболее частые осложнения рака толстой кишки:
· нарушение проходимости кишки, вплоть до развития острой кишечной непроходимости, кишечное
· кровотечение,
· перифокальное воспаление и
· перфорация кишки либо в зоне опухоли, либо
· так называемая дилатационная, возникающая из-за перерастяжения кишечной стенки при непроходимости.
· При правосторонней локализации нередко у больных анемия из-за длительно продолжающихся скрытых кровотечений.
Все осложнения требуют соответствующего лечения, иногда срочных и даже
экстренных оперативных вмешательств для спасения жизни больных, например,
при диффузном кровотечении, острой кишечной непроходимости и перфорации.
У больных с запущенными формами рака перечисленные осложнения могут
сочетаться, значительно увеличивая риск и ухудшая прогноз хирургического
лечения. Профилактика осложнений, главным образом, состоит в своевременной
ранней диагностике рака толстой кишки.
Основным методом лечения рака толстой кишки остаётся радикальное
удаление опухоли и зоны её регионального лимфогенного метастазирования. Общие
принципы хирургического лечения рака толстой кишки: радикальность,
абластичность, асептичность и создание беспрепятственного отхождения
кишечного содержимого, по возможности, естественным путём.
Успех хирургического лечения, соблюдение его принципов в значительной
степени зависит от правильной подготовки толстой кишки. Существует
несколько вариантов подготовки. До настоящего времени наиболее распространённым
методом остаётся назначение бесшлаковой диеты, слабительных препаратов и
очистительных клизм за 3-5 сут до операции. В последнее годы всё большее
распространение получает ортоградное общее промывание желудочно-кишечного
тракта с помощью специальных препаратов.
Абластичности и асептичности при хирургическом лечении рака толстой
кишки достигают соблюдением комплекса мероприятий: бережным обращением
с толстой кишкой и избеганием контакта с опухолью, ранней перевязкой
основных питающих сосудов, мобилизацией кишки острым путём. Радикальность
операции может быть обеспечена адекватным объёмом резекции толстой кишки
с опухолью и удалением соответствующей зоны регионального лимфогенного
метастазирования.
При наличии отдалённых метастазов радикальность операции становится
сомнительной, даже при удалении видимых очагов поражения. Однако
паллиативные (циторедуктивные) вмешательства всё же следует выполнять для
профилактики развития осложнений в неудалённой опухоли (кровотечение, выраженное
перифокальное воспаление, значительный болевой синдром). Из-за запущенности заболевания в ряде случаев хирургическое лечение носит
характер симптоматического: формирование колостомы из-за явлений кишечной
непроходимости при невозможности удаления опухоли.
По объёму оперативные вмешательства подразделяют на типичные,
комбинированные, расширенные и сочетанные.
Типичные операции предполагают объём резекции, необходимый для данной
локализации и стадии опухоли. Так, например, для рака средней трети
сигмовидной кишки в стадии I и II типичной операцией будет сегментарная резекция
сигмовидной кишки, но для той же локализации в III стадии адекватной будет уже
только левосторонняя гемиколэктомия.
Комбинированными называются операции, при которых из-за
распространения опухоли резецируют не только толстую кишку, но и какой-либо другой
Расширенные резекции - операции, при которых увеличивают объём
резекции (по сравнению с типичным объёмом резекции толстой кишки) из-за
распространения опухоли или наличия синхронных опухолей.
К сочетанным операциям относят удаление или резекция наряду с толстой
кишкой каких-либо других органов из-за сопутствующих заболеваний (холеци-
стэктомия, овариоэктомия и т.д.).
3. КДДДФПК Клиника, диагностика, дифференциальная диагностика флегмоны подкожной клетчатки.
ОПРЕДЕЛЕНИЕ
Флегмона - острое разлитое гнойное воспаление подкожной клетчатки или
клетчаточных пространств.
ЭТИОЛОГИЯ
Этиология флегмоны, как и абсцесса, в большинстве случаев связана с
проникновением в ткани патогенных микроорганизмов Streptococcus ssp., Staphylococcus
ssp., реже - Pseudomonas aeruginosa, E. coli, Klebsiella spp. и Proteus spp.9 попадающих
туда через микротравмы или гематогенным путём. Микробы могут попадать в
ткани при случайных повреждениях кожи и слизистых оболочек и во время
инъекции при несоблюдении асептики или техники введения препарата. Флегмона
может также развиться при введении под кожу агрессивных некротизирующих
жидкостей (бензина и керосина).
В отличие от абсцесса при флегмоне не происходит отграничения
гнойно-воспалительного очага от окружающих тканей и инфекционный процесс плавно
распространяется по рыхлым клетчаточным пространствам. Нередко флегмоны
формируются в случае травм в уже повреждённых тканях при размозжении, некрозах,
гематомах, но могут развиваться и в здоровых тканях как самостоятельное
заболевание при микробной агрессии. В некоторых случаях различные гнойные
процессы (карбункул, абсцесс, сепсис) осложняются развитием флегмоны. В последние
годы в связи с развитием в нашей стране эстетической хирургии участились случаи
развития флегмон после операций по коррекции фигуры (липосакции, введения в
ткани корригирующих гелей).
КЛИНИЧЕСКАЯ КАРТИНА
Флегмона развивается остро, протекает бурно и характеризуется быстрым
формированием (к 5-7 дням заболевания) разлитой болезненной припухлости с
выраженной, без чётких границ гиперемией, сильными пульсирующими болями,
подъёмом температуры до фебрильной, прогрессирующей интоксикацией и
нарушением функции поражённого участка тела. Плотный, болезненный
воспалительный инфильтрат постепенно размягчается и над ним появляется флюктуация. Боли
и температура носят постоянный характер, нарушается сон, появляются ознобы
с проливными потами, снижается аппетит, больных беспокоит головная боль,
иногда тошнота и не приносящая облегчения рвота. В анализах крови отмечают
лейкоцитоз, нейтрофилёз с палочкоядерным сдвигом до юных форм, снижение
НЬ, лимфопению, повышение СОЭ. Моча становится более концентрированной,
количество её снижается вплоть до анурии (токсический нефрит). В запущенных
случаях нарушается сознание, вплоть до полной его потери и бреда. Такова
клиническая картина тяжёлых, распространённых по площади (более 500 см2) и глубине
флегмон, которые практически в 100% случаев осложняются сепсисом.
Небольшие по площади (менее 500 см2) флегмоны имеют менее выраженные
признаки эндогенной интоксикации.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальную диагностику следует проводить с напряжённой гематомой,
рожей, тромбозом глубоких и подкожных вен, дерматитами, экземой,
поливалентной аллергией, злокачественными новообразованиями мягких тканей и костей,
некротизирующим фасциитом и анаэробной инфекцией мягких тканей. Развитие
напряжённой гематомы также сопровождается быстрым увеличением
припухлости, подъёмом температуры, болями и нарушением функции сегмента тела. Однако
интоксикация менее выражена, сознание не нарушено, отсутствует выраженная
гиперемия над припухлостью, а главное - напряжённой гематоме всегда
сопутствует свежая травма или резкая боль при физической нагрузке (спонтанный разрыв
мышцы). Тщательно собранный анамнез, УЗИ и диагностическая пункция
помогают установить верный диагноз. При роже выраженная интоксикация предшествует
местным симптомам, а при образовании флегмоны интоксикация прогрессирует
вместе с развитием заболевания. Инфильтрат при роже имеет яркие, резко очер- ченные края в виде «языков пламени» и менее интенсивную гиперемию в центре,
можно определить «входные ворота» инфекции, флюктуацию- нет. Описание
некротизирующего фасциита, анаэробных поражений мягких тканей см. в главе 27.
Проводить лечение флегмоны следует в условиях отделения гнойной хирургии
или отделения реанимации. Хирургическое лечение флегмоны проводят по
срочным показаниям. Отсрочка операции при флегмоне недопустима. Лишь в начале
заболевания при небольших по размеру флегмонах в стадии «инфильтрации»
возможно проведение консервативного лечения. В некоторых случаях на начальной
стадии заболевания применение высоких доз антибиотиков, иммобилизация,
местное лечение и физиотерапия приводят к рассасыванию воспалительного
инфильтрата и выздоровлению. Появление симптома флюктуации или прогрессирование
процесса на фоне проводимого лечения требует срочной операции.
Операцию выполняют под общей анестезией независимо от размеров
флегмоны, её локализации и состояния больного. Производят широкие разрезы для
полноценной ревизии и санации гнойной полости. При необходимости
выполняют несколько таких разрезов (рис. 26-4, а). Операция по поводу эпифасциальной
флегмоны не представляет особых трудностей. Выполнив ревизию раны, тупым
путём (пальцем) разъединяют все карманы. При субфасциальном расположении
флегмоны рассекают фасцию и производят ревизию субфасциального
пространства с осмотром паравазальной, параневральной и межмышечной клетчатки.
Операцию заканчивают тщательным гемостазом, обильным промыванием раны
растворами антисептиков и рыхлой тампонадой раны салфетками, пропитанными
высокоосмотическими мазями на водорастворимой основе. Интраоперационно
выполняют ультразвуковую кавитацию, обработку раны энергией плазмы, озоном
или оксидом азота. При локализации флегмоны на конечностях после наложения
повязки проводят гипсовую иммобилизацию.
В ряде случаев при уверенности в отсутствии анаэробного компонента
инфекционного процесса операционная рана может быть ушита первичными швами с
использованием аспирационно-промывного или проточно-промывного методов
дренирования.
Местное лечение раневого процесса в послеоперационном периоде проводят
ежедневно во время перевязок и осуществляют в зависимости от фазы раневого
процесса. В первой фазе оно направлено на скорейшее очищение раны от гноя
и некротических масс. Во время перевязок проводят санацию раны растворами
антисептиков, низкочастотную ультразвуковую кавитацию, воздействие на рану
озоном или озононасыщенными растворами, обработку раневой поверхности
плазменной струей и оксидом азота. Заканчивают перевязку рыхлой тампонадой
раны салфетками с антибактериальными высокоосмотическими мазями. Хороший
результат при очищении раны от фибринозных наслоений и некротических масс
даёт использование фиксированных протеолитических ферментов. Лизис
некротических тканей ускоряется также при применении препаратов системной энзимо-
терапии (флогэнзим* и вобэнзим*).
Стимуляцию репаративных процессов в ране проводят тогда, когда раневой
процесс переходит во вторую фазу. Для этого применяют индифферентные
гелевые повязки, различные мази, стимулирующие рост и деление клеток, а
также современные биомедицинские технологии (фибробласты и кератиноциты).
Применение этого метода во второй фазе раневого процесса позволяет не только
значительно уменьшить глубину и размеры раны, но и улучшить результаты
пластических операций.
Ко второму этапу хирургического лечения - раннему закрытию раны -
приступают после её полного очищения (микробное число <105 КОЕ). Раны чаще
процесса наложены ранние вторичные
всего закрывают наложением ранних вторичных швов (рис. 26-4, б). В некоторых
случаях при развитии некроза кожи и образовании обширных раневых дефектов
используют перемещение встречных кожных лоскутов, аутодермопластику и
дерматензию.
В послеоперационном периоде необходимо дифференцировать объём
интенсивной терапии у пациентов с отсутствием клинико-лабораторных признаков
органной дисфункции и сепсиса. Состояние больных «банальными» флегмонами
нечасто бывает тяжёлым или крайне тяжёлым. Сепсис и полиорганная
дисфункция у них развиваются намного реже, чем у больных некротическими
инфекциями мягких тканей. Поэтому в интенсивной терапии в условиях реанимационного
отделения подавляющее число больных флегмонами не нуждаются, а элементы
интенсивной терапии могут быть выполнены в хирургическом отделении.
Консервативная терапия. Эмпирическую антибактериальную терапию
проводят защищенными пенициллинами, цефалоспоринами 1-4-го поколений с
метронидазолом, линкозамидами с аминогликозидами 3-го поколения, фторхи-
нолонами с метронидазолом. При обнаружении метициллинрезистентных
стафилококков используют также ванкомицин или линезолид. После завершения
бактериологического исследования и получения полного микробного пейзажа
переходят к этиотропной антибактериальной терапии с учётом чувствительности
микроорганизмов к антибиотикам. Антибактериальную терапию целесообразно
продолжать до наложения первично-отсроченных или ранних вторичных швов.
Инфузионную терапию начинают сразу же при поступлении больного в
стационар в качестве предоперационной подготовки. В послеоперационном
периоде продолжают детоксикацию методом форсированного диуреза. Объём и
состав инфузионной терапии, а также дозы мочегонных препаратов подбирают
индивидуально с учётом массы тела больного, дефицита ОЦК и сопутствующей
патологии. В большинстве случаев при неосложнённых флегмонах
форсированный диурез позволяет купировать интоксикацию. Проведение
экстракорпоральной детоксикации показано пациентам с обширными по площади и глубине
флегмонами (например, забрюшинной флегмоной или флегмоной нижней
конечности площадью более 1000 см2), осложнёнными, как правило, тяжёлым
сепсисом.
Посиндромная терапия должна быть направлена на купирование болей,
нормализацию сна и аппетита, стабилизацию психоэмоционального состояния
больного, что, безусловно, облегчает страдания пациента и способствует выздоровлению.
Больных сахарным диабетом переводят на дробное введение инсулина короткого
действия.
Лечебное питание проводят в целях предотвращения развития белково-энерге-
тической недостаточности. У молодых людей с небольшими по размеру
флегмонами для восстановления белково-энергетических