РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2014
Первичная легочная гипертензия (I27.0)
Кардиология
Общая информация
Краткое описание
Утверждено
На Экспертной комиссии по вопросам развития здравоохранения
Министерства здравоохранения Республики Казахстан
Легочная гипертензия
- гемодинамическое и патофизиологическое состояние, определенное увеличением среднего легочного артериального давления (СДЛА)> 25 мм рт.ст. в состоянии покоя, по оценке катетеризации правого сердца. .
I. ВВОДНАЯ ЧАСТЬ:
Название:
Легочная гипертензия
Код протокола:
Код по МБК-10:
I27.0 - Первичная легочная гипертензия
Cокращения, используемые в протоколе:
АЛАГ ассоциированная легочная артериальная гипертензия
АНА антинуклеарные антитела
АЭР антагонисты эндотелиновых рецепторов
ВИЧ вирус иммунодефицита человека
ВОЗ Всемирная организация здравоохранения
ВПС врожденные пороки сердца
ДЛА давление в легочной артерии
ДЗЛК давление заклинивания в легочных капиллярах
ДМПП дефект межпредсердной перегородки
ДМЖП дефект межжелудочковой перегородки
ДПП давление в правом предсердии
Д-ЭхоКГ допплер-эхокардиография
ЗСТ заболевания соединительной ткани
ИЛАГ идиопатическая легочная артериальная гипертензия
КТ компьютерная томография
КАГ коронароангиография
ЛАГ легочная артериальная гипертензия
ЛА легочная артерия
ЛГ легочная гипертензия
ДЗЛК давление заклинивания в легочных капиллярах
ЛСС легочное сосудистое сопротивление
СДЛА среднее давление в легочной артерии
СДПЖ систолическое давление в правом желудочке
ФДЭ-5 ингибиторы фосфодиэстеразы 5-го типа
ХОБЛ хроническая обструктивная болезнь легких
ХТЭЛГ хроническая тромбоэмболическая легочная гипертензия
ЧП-ЭхоКГ чреспищеводная эхокардиография
ЧСС частота сердечных сокращений
ЭхоКГ эхокардиография
BNP мозговой натриуретический пептид
ЕОК Европейское общество кардиологов
NYHA Нью-Йоркская Ассоциации сердца
МНО международное нормализованное отношение
TAPSE систолическая амплитуда движения кольца трикуспидального клапана
V/Q вентиляционно-перфузионный индекс
Дата разработки протокола:
2014 год
Пользователи протокола:
кардиологи (взрослые, детские, в том числе интервенционные), кардиохирурги, врачи общей практики, педиатры, терапевты, ревматологи, онкологи (химиотерапия, маммология), фтизиатры, пульмонологи, инфекционисты.
В данном протоколе используются следующие классы рекомендаций и уровни доказательств (Приложение 1).
Классификация
Классификация :
Патофизиологическая классификация
:
1. Прекапиллярная: среднее давление в ЛА ≥25мм.рт.ст., ДЗЛК ≤15мм.рт.ст., СО в норме/снижено.
Клинические группы:
− ЛГ заболеваний легких;
− ХТЭЛГ;
− ЛГ с мультифакториальным этиологическим фактором.
2. Посткапиллярная:
СДЛА ≥25мм.рт.ст., ДЗЛК >15мм.рт.ст., СО в норме/снижено.
Клинические группы:
− ЛГ при заболеваниях левых отделов сердца.
Клиническая классификация :
1.Легочная артериальная гипертензия:
1.2 Наследственная:
1.2.2 ALK1, ENG, SMAD9, CAV1, KCNK3
1.2.3 Неизвестная
1.3 Индуцированная лекарствами и токсинами
1.4 Ассоциированная с:
1.4.1 Заболеваниями соединительной ткани
1.4.2 ВИЧ-инфекцией
1.4.3 Портальной гипертензией
1.4.5 Шистосомозом
1.5 Персистирущая легочная артериальная гипертензия новорожденных
2. Легочная гипертензия вследствие заболеваний левых отделов сердца:
2.1 Систолическая дисфункция
2.2 Диастолическая дисфункция
2.3 Клапанная болезнь сердца
2.4 Врожденные/приобретенные обструкции выходного тракта левого желудочка.
3.Легочная гипертензия вследствие заболеваний легких и /или гипоксемии:
3.2 Интерстициальные болезни легких
3.3 Прочие заболевания легких со смешанным рестриктивным и обструктивным компонентом
3.4 Расстройства дыхания во время сна
3.5 Альвеолярная гиповентиляция
3.6 Хроническое воздействие высокогорья
3.7 Пороки развития легких
4. ХТЭЛГ
5. Легочная гипертензия с неясными и/или многофакторными механизмами:
5.1 Гематологические нарушения: хроническая гемолитическая анемия. миелопролиферативные расстройства, спленэктомия.
5.2 Системные заболевания: саркоидоз, легочный гистиоцитоз, лимфангиолейомиоматоз
5.3 Нарушения обмена веществ: болезнь накопления гликогена, болезнь Гоше, нарушения обмена веществ, связанные с заболеваниями щитовидной железы
5.4 Другое: обструкция опухолью, фиброзирующий медиастинит, хроническая почечная недостаточность, сегментарная легочная гипертензия.
Таблица 1.
Модифицированная функциональная классификация ЛГ (NYHA). Согласована ВОЗ :
|
Класс |
Описание |
| Класс I | Пациенты с ЛГ, но без ограничений физической активности. Стандартная нагрузка не вызывает одышку, усталость, боли в груди, синкопы. |
| Класс II | Пациенты с ЛГ, с незначительным ограничением физической активности. Чувствуют себя комфортно в покое. Стандартная нагрузка вызывает незначительную одышку, усталость, боли в груди, синкопы. |
| Класс III | Пациенты с ЛГ, со значимым ограничением физической активности. Чувствуют себя комфортно в покое. Нагрузка, менее стандартной вызывает одышку, усталость, боли в груди, синкопы. |
| Класс IV | Пациенты с ЛГ, неспособные выдерживать всякую физическую активность без симптомов. У данных пациентов признаки сердечной недостаточности по правожелудочковому типу. В покое могут наблюдаться одышка и/или усталость. Дискомфорт возникает при малейшей физической нагрузке. |
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Обоснование использования основных и дополнительных диагностических методов представлено в таблицах (Приложения 2,3)
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне
для динамического контроля:
(1 раз в полугодие)
2. ЭКГ (1 раз в квартал)
3. ЭхоКГ(каждые 3-6 месяцев)
4. Рентгенография органов грудной клетки в 2х проекциях (прямая, левая боковая) (1 раз в год и по клиническим показаниям)
Дополнительные диагностические обследования, проводимые на амбулаторном уровне
для динамического контроля:
1. МРТ органов грудной клетки и средостения
2. Дуплексное сканирование периферических сосудов конечностей
3. Анализ крови на уровень pro - BNP (каждые 3-6 месяцев)
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:
1. Общий анализ крови 6 параметров
2. Микрореакция преципитации с кардиолипиновым антигеном
3. ИФА на ВИЧ, гепатит В, С.
6. Рентгенография органов грудной клетки в 2х проекциях (прямая, левая боковая).
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, непроведенные на амбулаторном уровне):
1. Общий анализ крови 6 параметров
2. Анализ крови на уровень pro - BNP
5. Рентгенография органов грудной клетки прямая и боковая проекции с контрастированием пищевода
6. Шестиминутный тест ходьбы
7. Катетеризация правых отделов сердца с ангиопульмонографией
8. Спирография
9. КТ ангиопульмонография
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне:
1. Общий анализ мочи
2. Электролиты крови
3. Определение СРБ в сыворотке крови
4. Общий белок и фракции
5. Мочевина крови
6. Креатинин крови и скорость клубочковой фильтрации
7. Определение АСТ, АЛТ, билирубин (общий, прямой)
8. Определение международного нормализованного отношения протромбинового комплекса в плазме
9. Коагулограмма
10. Анализ крови на Д-димер
11. Иммунограмма
12. Онкомаркеры в крови
13. ПЦР на туберкулез из крови
14. Антинуклеарные антитела
15. Ревматоидный фактор
16. Гормоны щитовидной железы
17. Прокальцитониновый тест
18. Анализ мокроты на микобактерии туберкулеза методом бактериоскопии
19. ЧП ЭхоКГ
20. УЗИ органов брюшной полости
21. УЗИ щитовидной железы
22. Вентиляционно - перфузионная сцинтиграфия
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
2. Пульсоксиметрия
Жалобы:
- утомляемость
- слабость
- ангинозные боли в грудной клетке
- синкопальные состояния
Наличие в анамнезе:
- тромбоз глубоких вен
- ВИЧ - инфицирование
- заболевания печени
- заболевания левых отделов сердца
- заболевания легких
Наследственные заболевания
- прием препаратов и токсинов (таблица 2)
Таблица 2
Уровень риска препаратов и токсинов, способных вызвать ЛГ
|
Определенный Аминорекс Фенфлурамин Дексфенфлурамин Токсическое рапсовое масло Бенфлуорекс |
Возможный Кокаин Фенилпропаноламин Зверобой Химиотерапевтические препараты Селективный ингибитор обратного захвата серотонина Перголид |
|
Вероятный Амфетамины Л - триптофан Метамфетамины |
Маловероятный Пероральные контрацептивы Эстрогены Курение |
Физикальное обследование:
- периферический цианоз
- жесткое дыхание при аускультации легких
- усиление сердечных тонов по левой парастернальной линии
- усиление легочного компонента II тона
- пансистолический шум трикуспидальной регургитации
- диастолический шум недостаточности легочных клапанов
- правожелудочковый III тон
- органический шум врожденных пороков сердца
Физическая толерантность
(Таблица 1)
Объективная оценка толерантности к физической нагрузке у больных с ЛГ является важным способом установления тяжести болезни и эффективности лечения. При ЛГ используется тест с 6-минутной ходьбой (6МТ) с оценкой параметров газообмена.
Лабораторные исследования
- Определение показателя BNP с целью подтверждения диагноза сердечной недостаточности (прежде всего дисфункции левого желудочка), уточнения причин остро возникшей одышки, оценки состояния больных с сердечной недостаточностью и контроля лечения. Нормативные показатели: BNP 100—400 пг/мл, NT-proBNP 400—2000 пг/мл.
Общеклинические лабораторные обследования проводятся с целью выявления первичной причины развития ЛГ (Приложения 2,3).
Инструментальные исследования
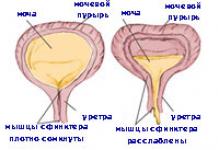
Эхокардиография
Эхокардиография является важным исследованием при диагностике ЛГ, так как помимо ориентировочного диагноза, позволяет зафиксировать первичные нарушения, вызвавшие ЛГ (ВПС с шунтированием, нарушение работы левых отделов сердца, возможные кардиальные осложнения).
Критерии установления диагноза допплер-эхокардиографическим методом (Таблица 3).
Таблица 3
Допплер-эхокардиографический диагноз ЛГ
| ЭхоКГ признаки: | ЛГ нет | ЛГ возможная | ЛГ вероятная | |
| Скорость трикуспидальной регургитации | ≤2,8м/с | ≤2,8м/с | 2,9 - 3,4м/с | >3,4м/с |
| СДЛА | ≤36мм.рт.ст. | ≤36мм.рт.ст. | 37-50мм.рт.ст | >50мм.рт.ст. |
| Дополнительные ЭхоКГ признаки ЛГ** | нет | есть | Нет/есть | Нет/есть |
| Класс рекомендаций | I | IIa | IIa | I |
| Уровень доказательности | B | C | C | B |
Примечание:
1.нагрузочные пробы допплер эхокардиографии не рекомендованы для скрининга ЛГ (класс рекомендаций III, уровень доказательности С).
2. признаки ЛГ: дилатация правых отделов сердца, клапана и ствола легочной артерии, аномальное движение и функция межжелудочковой перегородки, увеличение толщины стенок
Правого желудочка, увеличение скорости регургитации на клапане легочной артерии, укорочение времени акцелерации выброса из ПЖ в ЛА.
3. СДПЖ = 4v2+ ДПП
4. ДПП - рассчитывается по параметрам нижней полой вены или величине расширения яремной вены
Катетеризация правых отделов сердца и вазореактивные тесты.
Катетеризация правых отделов сердца с тонометрией и проведением вазореактивного теста является обязательным исследованием для установления диагноза ЛАГ.
Для диагностики заболевания левых отделов сердца необходимо проведение КАГ.
Минимальный объем параметров, которые необходимо зафиксировать при катетеризации правых отделов сердца:
- Давление в легочной артерии (систолическое, диастолическое и среднее);
- Давление в правом предсердии, в правом желудочке;
- Сердечный выброс;
- Сатурация кислорода в нижней и верхней полой вене, легочной артерии, правых отделах сердца и в системном кровотоке;
- ЛСС;
- ДЗЛК;
- Наличие / отсутствие патологических шунтов
- Реакция на вазореактивный тест. Результат теста на вазореактивность считается положительным, если СДЛА снижается > 10 мм рт. ст. и / или достигает абсолютной величины < 40 мм рт. ст. при условии неизменной величины сердечного выброса (больные с положительной острой реакцией).
Использование препаратов для проведения вазореактивного теста проводится в соответствие с Таблицей 4
Таблица 4
Использование препаратов для проведения вазореактивного теста
|
Препарат |
Метод введения |
Период полувывед ения (Т ½) |
Общая доза |
Начальная доза | Длительность введения |
| Эпопростенол | внутривенный | 3мин | 2-12 нг / кг -1 /мин -1 | 2 нг / кг -1 /мин -1 | 10 мин |
| Аденозин | внутривенный | 5-10с | 50-350 мкг / кг -1 /мин -1 | 50 мкг / кг -1 /мин -1 | 2 мин |
| Оксид азота | ингаляционный | 15-30с | 10-20 мл/мин | 5 мин | |
| Илопрост | ингаляционный | 3мин | 2,5-5мкг/кг | 2,5мкг | 2 мин |
Рентгенография органов грудной клетки
Рентгенография органов грудной клетки позволяет достаточно надежно исключить связанные с ЛГ среднетяжелые и тяжелые заболевания легких и легочную венозную гипертензию, обусловленную патологией левых отделов сердца. При этом нормальная рентгенограмма органов грудной клетки не исключает легкую посткапиллярную легочную гипертензию на фоне заболеваний левых отделов сердца.
У больных с ЛГ в момент постановки диагноза имеются изменения на рентгенограмме органов грудной клетки:
− расширение легочной артерии, которая при контрастировании «теряет» периферические ветви.
− увеличение правых предсердия и желудочка
Вентиляционно-перфузионное (V/Q) сканирование легких является дополнительным методом диагностики:
При ЛГ V/Q сканирование может быть полностью нормальным.
Соотношение V/Q будет изменено при наличии маленьких периферических несегментарных дефектов перфузии, которые нормально вентилируются.
При ХТЭЛГ дефекты перфузии обычно располагаются на долевом и сегментарном уровне, что отражается сегментарными дефектами перфузии при ее графическом изображении.Поскольку эти участки вентилируются нормально, то дефекты перфузии не совпадают с дефектами вентиляции.
У больных с паренхиматозными заболеваниями легких дефекты перфузии совпадают с вентиляционными дефектами.
Показания для консультации узких специалистов:
− Кардиолог (взрослый, детский, в том числе интервенционный): исключение заболеваний левых отделов сердца, врожденных пороков сердца, определение тактики лечения правожелудочковой недостаточности, состояния периферической сосудистой системы, определение степени вовлечения сердечно - сосудистой системы в патологический процесс
− Ревматолог: с целью дифференциального диагноза системного заболевания соединительной ткани
− Пульмонолог: с целью диагностики первичного поражения легких
− Кардиохирург: с целью диагностики первичного заболевания(ВПС, обструкции оттока ЛЖ).
− Фтизиатр: при наличии симптомов, подозрительных в отношении туберкулеза.
− Онколог: при наличии симптомов, подозрительных в отношении онкозаболеваний.
− Нефролог: при наличии симптомов, подозрительных в отношении заболеваний почек.
− Инфекционист: при наличии при наличии симптомов, подозрительных в отношении шистозосомоза
− Генетик: при подозрении на наследственную ЛАГ.
Дифференциальный диагноз
Дифференциальный диагноз: Таблица 5
| Дифференциальный диагноз | Диагностические процедуры | Диагностические критерии |
| Наследственная ЛАГ | Кариотипирование с цитогенетическим исследованием | BNPR2; ALK1, ENG, SMAD9, CAV1, KCNK3 |
| ЛАГ, индуцированная лекарствами и токсинами | Анамнез, анализ крови на токсины. | Выявление приема препаратов из списка (таблица 2) |
| ЛАГ, ассоциированная с ВПС | ЭхоКГ, катетеризация ПОС | Диагностика ВПС с лево-правым шунтированием крови. |
| ЛАГ, ассоциированная с ВИЧ | Иммунологические исследования | Диагностика ВИЧ |
| ЛАГ, ассоциированная с СЗСТ | СРБ, АСЛО, РФ, АНА, АФЛА. | Диагностика системного заболевания соединительной ткани. |
| ЛАГ, ассоциированная с портальной гипертензией | Биохимический анализ крови с определением печеночных ферментов, билирубина с фракциями. УЗИ органов брюшной полости, ФЭГДС. | Диагностика портальной гипертензии. |
| ЛГ, связанная с заболеваниями левого сердца | ЭКГ, ЭхоКГ, КАГ, АКГ. | Диагностика систолической/ диастолической дисфункции левого желудочка, клапанных пороков левого сердца, врожденных/приобретенных обструкций левого желудочка. |
| ЛГ, связанная с заболеваниями легких. | Рентгенография органов грудной клетки, дыхательные тесты, спирография | Диагностика ХОБЛ, интерстициальных болезней легких, прочих заболеваний легких со смешанным рестриктивным и обструктивным компонентом, расстройств дыхания во время сна, альвеолярной гиповентиляции, хронического воздействия высокогорья, пороков развития легких |
| ХТЭЛГ | Вентиляционно - перфузионная сцинтиграфия, ангиопульмонография, ЭхоКГ. | Диагностика дефектов перфузии и вентиляции легких, обнаружение ХТЭЛГ. |
Лечение за рубежом
Пройти лечение в Корее, Израиле, Германии, США
Получить консультацию по медтуризму
Лечение
Цели лечения:
1. Контроль за течением основного заболевания
2. Профилактика осложнений
Тактика лечения
Немедикаментозное лечение
Диета - стол № 10. Режим- 1,2
Перечень основных и дополнительных препаратов для лечения ЛАГ представлена в таблице 6. Вероятность использования основных препаратов базируется на полученных результатах исследования (вазореактивный тест), индивидуальной чувствительности.
Таблица 6
. Медикаментозная терапия
| Фармакотерапевтическая группа |
Международное непатентованное наименование |
Ед.изм. (таблетки,ампулы, капсула) | Разовая доза лекарственных препаратов | Кратность применения (кол-во раз в день) |
| 1 | 2 | 3 | 5 | 6 |
| Основные | ||||
| Блокаторы кальциевых каналов | ||||
| Амлодипин | Таб. | 0.05-0.2мг/кг (взр. 2,5-10мг) | 1 | |
| Нифедипин | Капс. | 0,25-0,5мг/кг (взр 10-20мг) | 3 | |
| Нифедипин | Таб. | 0,5-1мг/кг (взр 20-40мг) | 2 | |
| Дилтиазем | Таб. | 90мг (взр) | 3 | |
| ФДЭ-5 | ||||
| Силденафил | Таб. | 90мг (взр) | 2 | |
| АЭР | ||||
| Бозентан | Таб. | 1,5 - 2 мг/кг (терапевт. доза для взр. 62,5 - 125мг, для детей 31,25мг) | 2 | |
| Простаноиды (антиагреганты) | ||||
| Илопрост (ингаляционный) | амп. | 2,5-5 мкг | 4-6 | |
| Дополнительные | ||||
| Диуретики | ||||
| Фуросемид | Таб. | 1-3мг/кг | 2 | |
| Фуросемид | амп. | 1-3мг/кг | 2 | |
| Верошпирон | Таб. | 3мг/кг | 2 | |
| Непрямые антикоагулянты | ||||
| Варфарин | Таб. | Станд. Схема (МНО) | 1 | |
| Ингибиторы АПФ | ||||
| Каптоприл | Таб. | 0,1мг/кг | 3 | |
| Эналаприл | Таб. | 0,1мг/кг | 2 | |
| Сердечные гликозиды | ||||
| Дигоксин | Таб. | 12,5 мг | 1 | |
Показания к проведению специфической терапии представлены в таблице 7
Таблица 7
. Показания к проведению специфической терапии
| Препараты | Класс рекомендаций - уровень доказательности | |||
| ВОЗ ФК II | ВОЗ ФК III | ВОЗ ФК IV | ||
| Блокаторы кальциевых каналов | I-C | I-C | - | |
| АЭР | Бозентан | I-A | I-A | IIa-C |
| ФДЭ-5 | Силденафил | I-A | I-A | IIa-C |
| Простаноиды | Илопрост (ингаляционный) | - | I-A | IIa-C |
| Начальная комбинированная терапия* | - | - | IIa-C | |
| Согласованная комбинированная терапия** | IIa-C | IIa-B | IIa-B | |
| Балонная атриосептостомия | - | I-C | I-C | |
| Трансплантация легких | - | I-C | I-C | |
*Начальная комбинированная терапия включает специфическую и дополнительную терапию
**Согласованная комбинированная терапия, применяющаяся в случае отсутствия клинического эффекта, (IIa-B):
Антагонисты эндотелиновых рецепторов АЭР + ФДЭ-5 ингибиторы фосфодиэстеразы 5;
Антагонисты эндотелиновых рецепторов АЭР + простаноиды;
-ингибиторы фосфодиэстеразы 5 ФДЭ-5 + простаноиды
Показания к специфической терапии при отрицательном вазореактивном тесте представлены в таблице 8
Таблица 8
Показания к специфической терапии при отрицательном вазореактивном тесте
Показания к проведению дополнительной терапии представлены в таблице 9
Таблица 9
Показания к проведению дополнительной терапии
|
Группа препаратов |
Показания | Класс рекомендаций, уровень доказательности |
| Диуретики | Признаки недостаточности ПЖ, отеками. | I-C |
| Кислородотерапия | При PO2 в артериальной крови менее 8кПа (60мм.рт.ст.) | I-C |
| Оральные антикоагулянты | ИЛАГ, наследственная ЛАГ, ЛАГ из-за анорексигенов, АЛАГ. | IIа-C |
| Дигоксин | При развитии предсердной тахиаритмии, с целью замедлить сердечный ритм | IIb-C |
Таблица 10.
Терапия ЛГ, ассоциированной с врожденными пороками сердца с лево-правым шунтированием
|
Группа пациентов |
Препараты | Класс рекомендаций | Уровень доказательности |
| Синдром Эйземенгера, ВОЗ ФК III | Бозентан | I | B |
| Силденафил | IIa | C | |
| Илопрост | IIa | C | |
| Комбинированная терапия | IIb | C | |
| Блокаторы Са-каналов | IIa | C | |
| Признаки сердечной недостаточности, тромбоза ЛА, при отсутствии кровохарканья. | Оральные антикоагулянты | IIa | C |
Медикаментозное лечение, оказываемое на амбулаторном уровне :
Перечень основных лекарственных средств:
− Силденафил
− Илопрост
− Бозентан
− Амлодипин
− Нифедипин
− Дилтиазем
Перечень дополнительных лекарственных средств:
− Фуросемид
− Верошпирон
− Каптоприл
− Эналаприл
− Варфарин
− Дигоксин
Лечение на амбулаторном уровне предусматривает продолжение подобранной в условиях стационара постоянной терапии. Назначение препаратов осуществляется согласно рекомендаций, представленных в таблице 6. Коррекция доз и схемы лечения проводится под контролем состояния больного и функциональных показателей.
Медикаментозное лечение, оказываемое на стационарном уровне :
Подбор медикаментозного лечения в стационарных условиях осуществляется согласно рекомендаций, представленных в таблицах 6-9.
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи
при установленном диагнозе ЛГ:
− Илопрост ингаляционный (назначение препарата осуществляется согласно рекомендаций, представленных в таблице 6).
− Кислородотерапия под контролем сатурации кислорода ниже 8кПа (60мм.рт.ст.)
Другие виды лечения: не предусмотрено.
Хирургическое вмешательство, оказываемое в стационарных условиях: в случае отсутствия клинического эффекта от комбинированной терапии рекомендована балонная атриосептостомия (I-C) и/или трансплантация легких (I-C).
Профилактические мероприятия:
Профилактика развития легочной гипертензии и ее осложнений путем коррекции устранимых этиологических факторов.
Профилактика прогрессирования ЛГ: проведение адекватной медикаментозной поддерживающей терапии.
Дальнейшее ведение
Сроки и частота обследования пациентов проводится согласно рекомендаций, представленных в таблице 11.
Таблица 11.
Сроки и частота обследования пациентов с ЛГ
| До начала терапии | Каждые 3-6мес | 3-4 мес после начала / коррекции терапии | В случае клинического ухудшения | |
| Клиническая оценка ВОЗ ФК | + | + | + | + |
| Тест 6тиминутной ходьбы | + | + | + | + |
| Кальдиопульмональный нагрузочный тест | + | + | + | |
| BNP/NT-proBNP | + | + | + | + |
| ЭхоКГ | + | + | + | + |
| Катетеризация правых отделов сердца | + | + | + |
Индикаторы эффективности лечения и безопасности методов диагностики.
Оценка эффективности лечения и определения объективного состояния пациента проводится с учетом прогностических критериев, представленных в таблицах 12 и 13.
Таблица 12.
Прогностические критерии лечения ЛГ
|
Прогностический критерий |
Благоприятный прогноз | Неблагоприятный прогноз |
| Клинические признаки недостаточности ПЖ | Нет | Есть |
| Темп прогрессирования симптомов | Медленное | Быстрое |
| Синкопы | Нет | Есть |
| ВОЗ ФК | I, II | IV |
| Тест 6 минутной ходьбы | Более 500 м | Менее 300м |
| Уровень BNP/NT-proBNP в плазме | Нормальный или незначительно повышен | Значительно повышен |
| ЭхоКГ обследование | Отсутствует перикардиальный выпот, TAPSE* более 2,0см | Перикардиальный выпот, TAPSE менее 1,5см |
| Гемодинамика | ДПП менее 8мм.рт.ст., Сердечный индекс ≥2,5л/мин/м 2 | ДПП более 15мм.рт.ст., Сердечный индекс ≤2,0л/мин/м 2 |
*TAPSE и перикардиальный выпот возможно измерить практически у всех пациентов, поэтому именно данные критерии представлены для прогнозирования ЛГ.
Таблица 13.
Определение объективного состояния пациента
Лечение оценивается как неэффективное в случае определения состояния пациентов с исходным ФК II - III как «стабильное и неудовлетворительное», а так же «нестабильное и ухудшающееся».
Для пациентов с исходным ФК IV, при отсутствии динамики до ФК III или выше, а так же определении состояния как «стабильное и неудовлетворительное», лечение оценивается как неэффективное.
Препараты (действующие вещества), применяющиеся при лечении
Госпитализация
Показания для госпитализации
Диагноз легочной гипертензии устанавливается только в стационарных условиях.
Экстренная госпитализация
(до 2 часов):
Клиника легочного гипертензионного криза: резко нарастающая одышка, выраженный цианоз, похолодание конечностей, гипотония, синкопы, боль в грудной клетке, головокружение).
Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2014
- 1. Galiè, N et al. Guidelines for the diagnosis and treatment of pulmonary hypertension: The Task Force for the Diagnosis and Treatment of Pulmonary Hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS), endorsed by the International Society of Heart and Lung Transplantation (ISHLT). Eur Heart J 2009;30:2493–2537. 2. Revised Classification of Pulmonary HTN, Nice, France 2013. 3. Mukerjee D, et al. Rheumatology 2004; 43:461-6. 4. Robyn J Barst A review of pulmonary arterial hypertension: role of ambrisentan Vasc Health Risk Manag. 2007 February; 3 (1) : 11―22. PMCID: PMC1994051; 5. Frumkin LR. The Pharmacological Treatment of Pulmonary Arterial Hypertension. Pharmacol Rev 2012;1 . 6. Simonneau G et al. Riociguat for the treatment of chronic thromboembolic pulmonary hypertension (CTEPH): A Phase III long-term extension study (CHEST-2). 5th World Symposium of Pulmonary Hypertension (WSPH) 2013, Nice, France. Poster
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков:
Абзалиева С.А. - к.м.н., директор департамента клинической деятельности АГИУВ
Кулембаева А.Б.- к.м.н., заместитель главного врача ГКП на ПХВ БСНП г. Алматы
Отклонение оси вправо (+150)
qR комплекс в отв. V1, R:S отношение в отв. V6 <1
Визуализация изменений структуры легочного кровотока.
Иммунограмма
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.
Белорусский государственный медицинский университет
Trisvetova E.L.
Belarusian State Medical University, Minsk, Belarus
Pulmonary hypertension in the new (2015)
Recommendations European Society of Cardiology
Резюме. В рекомендациях ESC/ERS 2015 на основании анализа исследований, выполненных с момента опубликования предыдущего издания, освещаются основные положения легочной гипертензии с позиций доказательной медицины: усовершенствованная классификация стратегии врача в конкретной клинической ситуации с учетом исхода заболевания у пациента, соотношение риска и пользы диагностических процедур и лечебных средств.
Ключевые слова: легочная гипертензия, легочная артериальная гипертензия, классификация, диагностика, лечение.
Summary. The recommendations of the ESC/ERS 2015 based on the analysis of studies carried out since the publication of the previous edition, highlights the key provisions of pulmonary hypertension with evidence-based medicine: an improved classification strategy physician in a particular clinical situation, taking into account the outcome of the disease in a patient, the risks and benefits of diagnostic procedures and medical means.
Keywords: pulmonary hypertension, pulmonary arterial hypertension, classification, diagnosis, treatment.
Конгресс Европейского общества кардиологов (ESC), проходивший с 29 августа по 2 сентября 2015 г. в Лондоне, насыщенный событиями и сообщениями о результатах научных исследований, одобрил пять новых рекомендаций по клинической практике: профилактика, диагностика и лечение инфекционного эндокардита; желудочковые аритмии и профилактика внезапной сердечной смерти; диагностика и лечение болезней перикарда; лечение пациентов с острым коронарным синдромом без смещения и подъема сегмента ST; диагностика и лечение легочной гипертензии.
В рекомендациях (2015 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension), освещающих проблемы легочной гипертензии, на основании анализа исследований, выполненных с момента опубликования преды дущего издания (Guidelines for the diagnosis and treatment of pulmonary hypertension ESC, ERS, ISHLT, 2009), с позиций доказательной медицины представлены стратегия врача в конкретной клинической ситуации с учетом исхода заболевания у пациента, соотношение риска и пользы диагностических процедур и лечебных средств.
Легочная гипертензия (ЛГ) относится к патофизиологическим состояниям, осложняющим течение многих сердечно-сосудистых и респираторных заболеваний.
Определение и классификация
ЛГ диагностируют при увеличении среднего давления в легочной артерии (PAPm) ≥25 мм рт. ст. в покое по результатам катетеризации правых отделов сердца. Нормальное PAPm в покое составляет 14±3 мм рт. ст. с верхним пределом 20 мм рт. ст. Клиническое значение PAPm в интервале 21-24 мм рт. ст. не определено. В случае отсутствия явных клинических признаков заболеваний, сопровождающихся ЛГ, за пациентами со значениями PAPm в указанном интервале необходимо наблюдение.
Термин «легочная артериальная гипертензия» (PAH) применяют для характеристики групп пациентов с нарушениями гемодинамики в виде прекапиллярной ЛГ, для которых характерны давления заклинивания (PAWP) ≤15 мм рт. ст. и легочное сосудистое сопротивление (PVR) >3 ед. Wood при отсутствии других причин (заболевания легких, хроническая тромбоэмболическая ЛГ, редкие болезни и т. п.).
В соответствии с комбинацией величин результатов исследования PAP, PAWP, сердечного выброса, градиента диастолического давления и PVR, оцениваемых в покое, ЛГ классифицируют по гемодинамическим показателям (табл. 1).
Таблица 1. Гемодинамическая классификация легочной гипертензии
|
Название (дефиниция) |
Характеристика |
Клиническая группа |
|
PAPm ≥25 мм рт. ст. |
||
|
Прекапиллярная ЛГ |
PAPm ≥25 мм рт. ст. PAWR ≤15 мм рт. ст. |
1. Легочная артериальная гипертензия 3. ЛГ, обусловленная болезнями легких 4. Хроническая тромбоэмболическая ЛГ 5. ЛГ неясного генеза или с многофакторными механизмами |
|
Посткапиллярная ЛГ Изолированная посткапиллярная ЛГ Комбинированная пре- и посткапиллярная ЛГ |
PAPm ≥25 мм рт. ст. PAWR ≤15 мм рт. ст. DPG <7 мм рт. ст. и/или PVR ≤3 ед. Wood DPG <7 мм рт. ст. и/или PVR ≤3 ед. Wood |
2. ЛГ, обусловленная болезнями левых отделов сердца 5. ЛГ неясного генеза или с многофакторными механизмами |
П р и м е ч а н и е: PAPm - среднее давление в легочной артерии, PAWP - давление заклинивания, PVR - легочное сосудистое сопротивление, DPG - градиент диастолического давления (диастолическое давление в легочной артерии - среднее давление в легочной артерии).
Клиническая классификация ЛГ включает пять групп состояний, объединенных подобными патофизиологическими, клиническими, гемодинамическими характеристиками и стратегией лечения (табл. 2).
Таблица 2. Клиническая классификация легочной гипертензии
|
1. Легочная артериальная гипертензия |
|
1.1. Идиопатическая 1.2. Семейная 1.2.1. BMPR2 -мутации 1.2.2. Другие мутации 1.3. Индуцированная лекарственными препаратами или токсинами 1.4. Ассоциированная с: 1.4.1. Заболеваниями соединительной ткани 1.4.2. ВИЧ-инфекцией 1.4.3. Портальной гипертензией 1.4.4. Врожденными пороками сердца 1.4.5. Шистозоматозом |
|
1 ?. Легочная веноокклюзионная болезнь с/без легочного капиллярного гемангиоматоза |
|
1?.1. Идиопатическая 1?.2. Врожденная 1?.2.1. EIF2AK4- мутации 1?.2.2. Другие мутации 1?.3. Индуцированная лекарственными препаратами, токсинами или радиацией 1?.4. Ассоциированная с: 1?.4.1. Заболеваниями соединительной ткани 1?. 4.2. ВИЧ-инфекцией |
|
1 ??. Персистирующая легочная гипертензия новорожденных |
|
2. Легочная гипертензия, обусловленная болезнями левых отделов сердца |
|
2.1. Систолическая дисфункция левого желудочка 2.2. Диастолическая дисфункция левого желудочка 2.3. Клапанная болезнь 2.4. Врожденная/приобретенная обструкция путей притока/оттока левого желудочка и врожденные кардиомиопатии 2.5. Врожденный/приобретенный стеноз легочных вен |
|
3. Легочная гипертензия, ассоциированная с заболеваниями легких и/или гипоксемией |
|
3.1. Хроническая обструктивная болезнь легких (ХОБЛ) 3.2. Интерстициальные заболевания легких 3.3. Другие легочные заболевания со смешанными рестриктивными и обструктивными нарушениями 3.4. Нарушения дыхания во сне 3.5. Заболевания с альвеолярной гиповентиляцией 3.6. Длительное пребывание в высокогорье 3.7. Связанные с развитием болезни легких |
|
4. Хроническая тромбоэмболическая легочная гипертензия или другая легочная артериальная обструкция |
|
4.1. Хроническая тромбоэмболическая легочная гипертензия 4.2. Другая легочная артериальная обструкция 4.2.1. Ангиосаркома 4.2.2. Другие внутрисосудистые опухоли 4.2.3. Артерииты 4.2.4. Врожденный легочный артериальный стеноз |
|
5. Легочная гипертензия с неизвестным генезом или многофакторными механизмами |
|
5.1. Болезни крови: хроническая гемолитическая анемия, миелопролиферативные заболевания, спленэктомия 5.2. Системные заболевания: саркоидоз, легочный гистиоцитоз, лимфангиолейомиоматоз 5.3. Метаболические заболевания: болезни накопления гликогена, болезнь Гоше, заболевания щитовидной железы 5.4. Другие: легочная опухолевая обструктивная микроангиопатия, фиброзирующий медиастинит, хроническая почечная недостаточность (с/без гемодиализа), сегментарная легочная гипертензия |
П р и м е ч а н и е: BMPR2 - bone morphogenetic protein receptor, type 2, рецепторы к костному морфогенетическому белку; EIF2AK4 - eukaryotic. translation initiation factor-2-alpha-kinase-4 - семейство киназ, которые фосфорилируют альфа-субъединицу эукариотической инициации трансляции фактор-2.
Эпидемиология и факторы риска ЛГ
Данные о распространенности ЛГ неубедительны. В Великобритании на 1 млн населения выявляют 97 случаев ЛГ; среди женщин в 1,8 раза больше, чем среди мужчин. В США стандартизованная по возрасту смертность пациентов с ЛГ колеблется от 4,5 до 12,3 на 100 тыс. населения. Сравнительные эпидемиологические исследования различных групп пациентов с ЛГ показали, что заболевание не является широко распространенным, наиболее часто встречается 2-я группа - нетяжелая ЛГ, обусловленная болезнями левых отделов сердца.
РАН (1-я группа) встречается редко: по результатам исследований, в Европе 15-60 случаев на 1 млн населения, заболеваемость в течение года - 5-10 случаев на 1 млн населения. В регистрах у 50% пациентов диагностирована идиопатическая, наследственная или медикаментозная РАН. Среди заболеваний соединительной ткани с ассоциированной РАН основная причина - системный склероз. Идиопатическая РАН относится к спорадическим заболеваниям без семейного анамнеза ЛГ или известного триггера. Чаще диагностируется в пожилом возрасте, средний возраст пациентов - 50-65 лет (в регистре 1981 г. указан средний возраст установления диагноза - 36 лет). Преобладание женщин в пожилом возрасте, по результатам исследований, сомнительно.
Таблица 3. Факторы риска развития легочной гипертензии
П р и м е ч а н и е: * - повышенный риск персистирующей ЛГ у новорожденных от матерей, применявших селективные ингибиторы обратного захвата серотонина; ** - алкилирующие агенты как возможная причина легочной веноокклюзионной болезни.
Распространенность ЛГ у пациентов 2-й группы возрастает с появлением и прогрессированием признаков сердечной недостаточности. Повышение давления в легочной артерии определяют у 60% пациентов с тяжелой систолической дисфункцией левого желудочка и у 70% пациентов с сердечной недостаточностью и сохраненной фракцией выброса левого желудочка.
При заболеваниях легких и/или гипоксемии (3-я группа) часто встречается мягкая, редко - тяжелая ЛГ, преимущественно при сочетании эмфиземы и распространенного фиброза.
Распространенность ЛГ при хронической тромбоэмболии составляет 3,2 случая на 1 млн населения. У выживших после острой легочной эмболии ЛГ диагностируется в 0,5-3,8% случаев.
Диагностика ЛГ
Диагноз ЛГ основывается на клинических данных, включающих анамнез, развитие симптомов и физикальное исследование. Важная роль в подтверждении диагноза ЛГ отводится результатам инструментальным методов исследования, интерпретированным опытными специалистами. Диагностический алгоритм выстраивается на результатах, подтверждающих или исключающих заболевания, сопровождающиеся развитием ЛГ (группы 2-5).
Клинические признаки
Клинические симптомыЛГ неспеци-фичные и обусловлены в основном прогрессирующей дисфункцией правого желудочка. Начальные симптомы: одышка, усталость, слабость, стенокардитические боли в области сердца, синкопе - связаны с нагрузкой, в дальнейшем бывают и в покое. Увеличение живота, отеки лодыжек свидетельствуют о развитии правожелудочковой сердечной недостаточности.
У некоторых пациентов появляются симптомы (кровохарканье, осиплость голоса, дистанционные хрипы, стенокардия), связанные с механическими осложнениями, возникающими в результате аномального перераспределения кровотока в легочном сосудистом русле.
Физикальные признаки: пульсация слева от грудины по парастернальной линии в четвертом межреберье, увеличение правого желудочка, при аускультации сердца - усиление второго тона во втором межреберье слева, пансистолический шум в случае трикуспидальной недостаточности, шум Грехема - Стилла. Повышение венозного давления проявляется пульсацией шейных вен, отмечаются признаки правожелудочковой недостаточности - гепатомегалия, периферические отеки, асцит. Клиническое исследование позволит выявить заболевание, вызвавшее ЛГ: ХОБЛ - «бочкообразная» грудная клетка, изменение дистальных фаланг пальцев - «барабанные палочки» и «часовые стекла»; при интерстициальных заболеваниях легких - «целлофановые» хрипы при аускультации легких; при наследственной геморрагической телеангиоэктазии и системном склерозе - телеангиоэктазии на коже и слизистых, дигитальные язвы и/или склеродактилия; при заболеваниях печени - пальмарная эритема, атрофия яичек, телеангиоэктазии и т. д.
Инструментальные методы исследования
Результаты электрокардиографии подтверждают диагноз, но не исключают его, в случае отсутствия на ЭКГ патологических изменений. При тяжелой ЛГ появляются отклонение электрической оси сердца вправо, «пульмональный» Р, признаки гипертрофии правого желудочка (чувствительность - 55%, специфичность - 70%), блокада правой ножки пучка Гиса, удлинение интервала QT. Нередко отмечают аритмии сердца (суправентрикулярную экстрасистолию, трепетание или фибрилляцию предсердий), усугубляющие гемодинамические нарушения и способствующие прогрессированию сердечной недостаточности.
При рентгенологическом исследовании грудной клетки в 90% случаев идиопатической легочной артериальной гипертензии выявляют характерные изменения: расширение основных ветвей легочной артерии, контрастирующих с обеднением периферического легочного рисунка, увеличение правых отделов сердца (поздние стадии). Рентгенографическое исследование помогает в дифференциальной диагностике ЛГ, поскольку выявляются признаки заболеваний легких (3-я группа), характерные для артериальной и венозной гипертензии. Степень ЛГ не коррелирует со степенью рентгенологических изменений.
При исследовании функции внешнего дыхания и газового состава артериальной крови определяют вклад заболеваний дыхательных путей и паренхимы легких в развитие ЛГ. У пациентов с легочной артериальной гипертензией отмечают легкое или умеренное снижение легочных объемов, зависящее от тяжести заболевания, нормальные или незначительно сниженные показатели диффузионной емкости легких для окиси углерода (DLCO). Низкие показатели DLCO (<45% от должного) свидетельствуют о плохом прогнозе. При ЛГ, обусловленной ХОБЛ, выявляют признаки необратимой обструкции, увеличение остаточного объема легких и снижение показателя DLCO.
При ХОБЛ, интерстициальных заболеваниях легких изменения газового состава артериальной крови включают снижение PaO 2 , повышение РаСО 2 . При сочетании эмфиземы легких и легочного фиброза возможно получение псевдонормальных показателей спирометрии, снижение показателей DLCO будет указывать на нарушение функционального состояния легких.
Учитывая значительную распространенность ЛГ (70-80%) при ночной гипоксемии и центральном обструктивном апноэ сна, с целью уточнения диагноза необходимо выполнение оксиметрии или полисомнографии.
Методом трансторакальной эхокардио -графии оценивают состояние сердечной мышцы и камер сердца для выявления гипертрофии и дилатации правых отделов сердца, диагностики патологии миокарда и клапанного аппарата, нарушений гемодинамики (табл. 4). Оценку трикуспидальной регургитации и изменений диаметра нижней полой вены при дыхательных маневрах проводят при допплеровском исследовании для расчета среднего систолического давления в легочной артерии. Трансторакальной эхокардиографии недостаточно для суждения о мягкой или малосимптомной ЛГ в связи с методическими неточностями исследования и индивидуальными особенностями пациентов. В клиническом контексте результаты эхокардиографического исследования необходимы для принятия решения о выполнении катетеризации сердца.
Таблица 4. Эхокардиографические признаки, позволяющие предполагать ЛГ (в дополнение к изменению скорости трикуспидальной регургитации)
|
Желудочки сердца |
Легочная артерия |
Нижняя полая вена и правое предсердие |
|
Соотношение базального диаметра правый желудочек /левый желудочек >1,0 |
Ускорение оттока из правого желудочка < 105 мс и/или среднесистолическая зазубрина |
Диаметр нижней полой вены >21 мм с уменьшением инспираторного коллапса |
|
Смещение межжелудочковой перегородки (индекс эксцентричности левого желудочка >1,1 в систолу и/или диастолу) |
Скорость ранней диастолической легочной регургитации >2,2 м/с |
Площадь правого предсердия >18 см 2 |
|
Диаметр легочной артерии >25 мм |
Для получения более детального представления о структурных изменениях сердца и нарушениях гемодинамики выполняют чреспищеводную эхокардиографию, изредка с контрастированием.
В случае предполагаемой тромбоэмболической ЛГ необходимо вентиляционно-перфузионное сканирование легких (чувствительность - 90-100%, специфичность - 94-100%). В случае РАН результаты вентиляционно-перфузионного сканирования могут быть нормальными либо с небольшими несегментарными периферическими дефектами перфузии, которые также встречаются при легочной веноокклюзионной болезни. Появились новые технологии исследования, такие как трехмерная магнитно-резонансная томография, при которой исследование перфузии так же информативно, как при вентиляционно-перфузионном сканировании легких.
Метод компьютерной томографии высокого разрешения с контрастированием сосудов легких позволяет получить важную информацию о состоянии паренхимы и сосудистого русла легких, сердца и средостения. Предположение о ЛГ возникнет в случае выявления высокоспецифичных признаков: расширения диаметра легочной артерии ≥29 мм, отношения диаметра легочной артерии к восходящей аорте ≥1,0, соотношения сегментарных бронхиальных артерий >1:1 в трех-четырех долях. Метод информативен в дифференциальной диагностике ЛГ, развившейся при поражении легочной паренхимы, обусловленной эмфиземой легких, при интерстициальных заболеваниях легких, для выбора тактики хирургического лечения при хронической тромбоэмболии, при васкулитах и артериовенозных мальформациях.
Изображение сердца при магнитно-резонансной томографии точное и хорошо воспроизводится, используется для неинвазивной оценки правого желудочка, его морфологии и функции, состояния кровотока, включая ударный объем, растяжимость легочных артерий, массу правого желудочка. У пациентов с предполагаемой ЛГ позднее накопление гадолиния, снижение растяжимости легочных артерий и ретроградного кровотока имеют высокую прогностическую ценность в диагностике.
Для выявления заболеваний, обуслов-ливающих формирование ЛГ, рекомендуется выполнение ультразвукового исследования органов брюшной полости. Результаты УЗИ могут подтвердить наличие портальной гипертензии, ассоциированной с ЛГ.
Катетеризацию правого сердца выполняют в специализированных стационарах для подтверждения диагноза легочной артериальной гипертензии, врожденных сердечных шунтов, заболеваний левых отделов сердца, сопровождающихся ЛГ, хронической тромбоэмболической ЛГ, оценки тяжести гемодинамических нарушений, проведения тестов на вазореактивность, для контроля за эффективностью проводимого лечения. Исследование выполняют после получения результатов рутинных методов, указывающих на предполагаемую ЛГ.
Пробы на вазореактивность во время катетеризации правого сердца для идентификации пациентов, способных откликнуться на высокие дозы блокаторов кальцие вых каналов (БКК), рекомендуется выполнять при подозрении на идиопатическую, наследственную или ассоциированную с приемом медикаментов РАН. При других формах РАН и ЛГ результаты пробы часто сомнительные. Для выполнения пробы на вазореактивность используют оксид азота или альтернативные средства - эпопростенол, аденозин, илопрост. Как положительный результат оценивают в случае снижения среднего легочного артериального давления ≥10 мм рт. ст., до достижения абсолютного значения среднего легочного артериального давления ≤40 мм рт. ст. с/без повышения сердечного выброса. Использовать оральные или внутривенные БКК при выполнении теста на вазореактивность не рекомендуется.
Лабораторные исследования
Исследование крови и мочи полезно для верификации заболеваний при некоторых формах ЛГ и оценки состояния внутренних органов. Функциональные пробы печени могут изменяться при высоком печеночном венозном давлении, заболеваниях печени, лечении антагонистами рецепторов эндотелина. Серологические исследования выполняют для диагностики вирусных заболеваний (в том числе ВИЧ). Исследование функции щитовидной железы, нарушения которой встречаются при РАН, проводят при ухудшении течения заболевания, иммунологические исследования необходимы для диагностики системного склероза, антифосфолипидного синдрома и т. п.
Исследование уровня N-терминального промозгового натрийуретического пептида (NT-проМНП) необходимо, поскольку его рассматривают как независимый фактор риска у пациентов с ЛГ.
Молекулярная генетическая диагностика проводится при подозрении на спорадическую или семейную форму легочной артериальной гипертензии (группа 1).
Диагностический алгоритм ЛГ (рисунок) состоит из нескольких этапов исследования, включая методы, подтверждающие предположение о ЛГ (анамнез, физикальные данные, результаты эхокардиографического исследования), затем следуют методы, уточняющие тяжесть ЛГ и возможные заболевания, вызвавшие повышение давления в легочной артерии. В случае отсутствия признаков заболеваний 2-4 групп проводят диагностический поиск заболеваний группы 1.
Клиническая оценка остается ключевой в диагностике состояния пациента с ЛГ. Для объективной оценки функцио-нальной способности пациентов с ЛГ используют тест с 6-минутной ходьбой (МХ) и оценкой одышки по G. Borg (1982), а также кардиопульмональные нагрузочные тесты с оценкой газообмена. Функциональную классификацию ЛГ проводят по модифицированному варианту классификации (NYHA) сердечной недостаточности (WHO, 1998). Ухудшение функционального класса (ФК) является тревожным показателем прогрессирования заболевания, побуждающим к дальнейшему исследованию для уточнения причин клинического ухудшения.
Оценка риска при легочной артериальной гипертензии (высокий, умеренный, низкий) проводится по результатам комплексного обследования пациента (табл. 5).
Таблица 5. Качественные и количественные клинические, инструментальные и лабораторные показатели для оценки риска при легочной артериальной гипертензии
|
Прогностические признаки (в оценке смертности в течение 1 года) |
Низкий риск, <5% |
Умеренный риск, 5-10% |
Высокий риск, >10% |
|
Клинические симптомы правожелудочковой СН |
Отсутствуют |
Отсутствуют |
Присутствуют |
|
Прогрессирование симптомов |
Медленное |
||
|
Редкие эпизоды |
Повторяющиеся эпизоды |
||
|
Кардиопульмональные нагрузочные тесты |
Пик VO 2 >15 мл/мин/кг (>65% долж.) VE/V CO 2 slope <36 |
Пик VO 2 11-15 мл/мин/кг (35-65% долж.) VE/VCO 2 slope 36-44,9 |
Пик VO 2 <11 мл/мин/кг (<35% долж.) |
|
Уровень NT-proBNP в плазме |
BNP <50 нг/л NT-proBNP <300 нг/л |
BNP 50-300 нг/л NT-proBNP 300-1400 нг/л |
BNP >300 нг/л NT-proBNP >1400 нг/л |
|
Результаты визуализации (ЭхоКГ, МРТ) |
Площадь ПП <18 см 2 Отсутствует выпот в перикарде |
Площадь ПП 18-26 см 2 Отсутствует или минимальный выпот в перикарде |
Площадь ПП 18 >26 см 2 Выпот в перикарде |
|
Гемодинамика |
RAP <8 мм рт. ст. CI ≥2,5 л/мин/м 2 |
RAP 8-14 мм рт. ст. CI 2,0-2,4 л/мин/м 2 |
RAP >14 мм рт. ст. CI <2,0 л/мин/м 2 |
П р и м е ч а н и е: 6МХ - тест 6-минутной ходьбы, ПП - правое предсердие, BNP - предсердный натрийуретический пептид, NT-proBNP - N-терминальный промозговой натрийуретический пептид, VE/VCO 2 - вентиляционный эквивалент по СО 2 , RAP - давление в правом предсердии, CI - сердечный индекс, SvO 2 - сатурация венозной крови кислородом.
Таким образом, при легочной артериальной гипертензии в зависимости от результатов рекомендованных исследований у пациента возможен низкий, умеренный, высокий риск клинического ухудшения или смерти. Несомненно, и другие факторы, не включенные в таблицу, могут влиять на течение и исход заболевания. Вместе с тем при низком риске (смертность в течение года менее 5%) у пациентов определяют непрогрессирующее течение заболевания с низким ФК, тестом 6МХ >440 м, без клинических значимых признаков дисфункции правого желудочка. При умеренном (промежуточном) риске (смертность в течение 1 года 5-10%) выявляют ФК III и умеренные нарушения толерантности к физической нагрузке, признаки дисфункции правого желудочка. При высоком риске (смертность >10%) диагностируют прогрессирование болезни и признаки тяжелой дисфункции и недостаточности правого желудочка с ФК IV, нарушения функции других органов.
Лечение
Современная стратегия лечения пациентов с легочной артериальной гипертензией состоит из трех этапов, включающих следующие мероприятия:
Общие (физическая активность, контролируемая реабилитация, планирование и контроль во время беременности, в постменопаузальном периоде, профилактика инфекций, психосоциальная поддержка), поддерживающая терапия (пероральные антикоагулянты, кислородотерапия, дигоксин, диуретики) (табл. 6);
|
Класс |
Уровень доказательности |
|
|
Непрерывная долгосрочная кислородотерапия рекомендуется пациентам с РАН при давлении кислорода в артериальной крови менее 8 кПа (60 мм рт. ст.) |
||
|
Пероральные антикоагулянты рассматривают у пациентов с РАН (идиопатической и наследственной) |
||
|
Необходима коррекция анемии или обмена железа у пациентов с РАН |
||
|
Использование ингибиторов АПФ, БРА, бета-блокаторов и ивабрадина не рекомендуется за исключением случаев заболеваний, при которых необходимы указанные группы препаратов (АГ, ИБС, левожелудочковая СН) |
.? начальная терапия высокими дозами БКК у пациентов, положительно отреагировавших на тест вазореактивности, или препаратами, рекомендованными для лечения легочной артериальной гипертензии, при отрицательном тесте на вазореактивность;
В случае неэффективности лечения - сочетание рекомендованных препаратов, трансплантация легких.
Пероральные антикоагулянты назначают в связи с высоким риском развития сосудистых тромботических осложнений у пациентов с РАН. Доказательства эффективности применения получены в одном центре. Место новых пероральных антикоагулянтов при РАН неопределенное.
Диуретики показаны при декомпенсированной сердечной недостаточности с задержкой жидкости в организме пациента с РАН. Рандомизированных клинических исследований по использованию диуретиков при РАН не проводилось, вместе с тем назначение препаратов указанной группы, а также антагонистов альдостерона проводят согласно рекомендациям по лечению сердечной недостаточности.
Кислородотерапия необходима пациентам с артериальной гипоксемией в покое.
Дигоксин увеличивает сердечный выбр ос при болюсном введении у пациентов с идиопатической РАН, его эффективность при длительном назначении неизвестна. Несомненно, для снижения частоты сердечных сокращений при суправентрикулярных тахиаритмиях дигоксин полезен.
В отношении ингибиторов АПФ, БРА, бета-блокаторов и ивабрадина нет убедительных данных о необходимости их назначения и безопасности при РАН.
Дефицит железа встречается у 43% пациентов с идиопатической РАН, 46% пациентов с системным склерозом и РАН, 56% пациентов с синдромом Эйзенменгера. Предварительные результаты указывают на то, что дефицит железа сопряжен со снижением толерантности к физической нагрузке, возможно, с более высокой смертностью, не зависящей от наличия и тяжести анемии. Рекомендуется обследование для выявления причин дефицита железа и проведение заместительной терапии (предпочтительно внутривенной) у пациентов с РАН.
Специфическаялекарственная т ерапия (табл. 7)
|
Препарат, способ введения |
Класс, уровень доказательности |
|||||||
|
ФК III |
||||||||
|
Блокаторы кальциевых каналов |
||||||||
|
Антагонисты рецепторов эндотелина |
||||||||
|
Ингибиторы фосфодиэстеразы-5 |
||||||||
|
Стимулятор гуанилатциклазы |
||||||||
|
простациклина |
||||||||
|
Агонист рецепторов простациклина |
||||||||
У небольшой доли пациентов с идиопатической РАН с положительным тестом на вазореактивность во время катетеризации правого отдела сердца наблюдается благоприятный эффект на БКК при длительном лечении. В опубликованных работах использовали преимущественно нифедипин, дилтиазем и, с меньшим клиническим эффектом, амлодипин. Выбор препарата ориентирован на исходную частоту сердечных сокращений пациента, в случае относительной бради кардии применяют нифедипин или амлодипин, при тахикардии - дилтиазем. Суточные дозы БКК при идиопатической РАН высокие: нифедипин 120-240 мг, дилтиазем 240-720 мг, амлодипин 20 мг. Лечение начинают с малых доз, постепенно титруя до переносимой максимальной рекомендуемой дозы препарата, контролируя эффективность терапии через 3-4 месяца.
Сосудорасширяющее действие БКК не оказывает благоприятного долгосрочного эффекта при РАН, обусловленной заболеваниями соединительной ткани, ВИЧ, портолегочной гипертензии, веноокклюзионной болезни.
Блокаторы рецепторов эндотелина назначают в связи с определенной активацией системы эндотелина у пациентов с РАН, несмотря на то что пока неизвестно, причиной или следствием заболевания является повышение активности эндотелина. Препараты (ambrisentan, bosentan, macitentan) оказывают сосудосуживающее и митогенное действие путем связывания с двумя изоформами рецепторов в гладкомышечных клетках легочных сосудов, рецепторов типа А и В эндотелина.
Ингибиторы фосфодиэстеразы-5 (ФДЭ-5) (sildenafil, tadalafil, vardenafil) и стимуляторы гуанилатциклазы (riociguat) проявляют вазодилатирующее и антипролиферативное действие, оказывают положительное влияние на гемодинамику, повышают толерантность к физической нагрузке при долгосрочном лечении пациентов с РАН.
Применение аналогов простациклина и агонистов рецепторов простациклина (beroprost, epoprostenolol, iloprost, treprostenil, selexipag) основывается на современном представлении о механизмах развития РАН. Благоприятный эффект аналогов простациклина обусловлен ингибицией агрегации тромбоцитов, цитопротекторным и антипролиферативным действием. Препараты группы аналогов простациклина улучшают переносимость физической нагрузки (beroprost); улучшают течение заболевания, повышают толерантность к физической нагрузке, влияют на гемодинамику при идиопатической РАН и ЛГ, ассоциированной с системным склерозом, и снижают смертность при идиопатической РАН (epoprostenolol, treprostenil).
В случае неэффективности монотерапии РАН используют одновременно комбинацию представителей двух или более классов специфических лекарственных средств, влияющих на разные патогенетические звенья развития заболевания. Комбинированную терапию в зависимости от состояния пациента и группы ЛГ применяют в начале лечения или последовательно, назначая препараты один за другим.
Помимо общих рекомендаций, поддерживающей и специфической терапии, лечение пациентов с РАН при неэффективности медикаментозных методов проводят хирургическими методами (баллонная предсердная септостомия, вено-артериальная экстракорпоральная мембранная оксигенация, трансплантация легких или комплекса «сердце - легкие»).
Лечение осложнений, возникающих при РАН, проводят согласно рекомендациям, разработанным для конкретных ситуаций.
Обобщая краткий обзор новых рекомендаций по диагностике и лечению легочной гипертензии, по сравнению с предыдущим изданием (2009), можно отметить упрощение клинической классификации, введение новых параметров гемодинамики и легочного сосудистого сопротивления в определение посткапиллярной ЛГ и РАН, достижения в генетической диагностике состояний, предложена иная систематизация факторов риска, усовершенствован алгоритм диагностики, представлены разработки по оценке тяжести и риска РАН, новые алгоритмы по лечению.
И с п о л ь з о в а н н а я л и т е р а т у р а
1. Gali е , N. 2015 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension / N. Gali е , M. Humbert, J.-L. Vachiery . - Available at: http://dx.doi.org/10.1093/eurheartj/ehv317
Международные обзоры: клиническая практика и здоровье. - 2016. - №2. - С.52-68.
Внимание ! Статья адресована врачам-специалистам. Перепечатка данной статьи или её фрагментов в Интернете без гиперссылки на первоисточник рассматривается как нарушение авторских прав.
– патология правых отделов сердца, характеризующаяся увеличением (гипертрофией) и расширением (дилатацией) правого предсердия и желудочка, а также недостаточностью кровообращения, развивающейся вследствие гипертензии малого круга кровообращения. Формированию легочного сердца способствуют патологические процессы бронхолегочной системы, сосудов легких, грудной клетки. К клиническим проявлениям острого легочного сердца относятся одышка, загрудинные боли, наростание кожного цианоза и тахикардии, психомоторное возбуждение, гепатомегалия. Обследование выявляет увеличение границ сердца вправо, ритм галопа, патологическую пульсацию, признаки перегрузки правых отделов сердца на ЭКГ. Дополнительно проводят рентгенографию органов грудной клетки, УЗИ сердца, исследование ФВД, анализ газового состава крови.
МКБ-10
I27.9 Легочно-сердечная недостаточность неуточненная

Общие сведения
– патология правых отделов сердца, характеризующаяся увеличением (гипертрофией) и расширением (дилатацией) правого предсердия и желудочка, а также недостаточностью кровообращения, развивающейся вследствие гипертензии малого круга кровообращения. Формированию легочного сердца способствуют патологические процессы бронхолегочной системы, сосудов легких, грудной клетки.
Острая форма легочного сердца развивается быстро, за несколько минут, часов или дней; хроническая – на протяжении нескольких месяцев или лет. Почти у 3% больных хроническими бронхолегочными заболеваниями постепенно развивается легочное сердце. Легочное сердце значительно отягощает течение кардиопатологий, занимая 4-е место среди причин летальности при сердечно-сосудистых заболеваниях.

Причины развития легочного сердца
Бронхолегочная форма легочного сердца развивается при первичных поражениях бронхов и легких в результате хронического обструктивного бронхита , бронхиальной астмы , бронхиолита, эмфиземы легких , диффузного пневмосклероза различного генеза, поликистоза легких, бронхоэктазов, туберкулеза , саркоидоза , пневмокониоза , синдрома Хаммена - Рича и др. Эту форму могут вызывать около 70 бронхолегочных заболеваний, способствующих формированию легочного сердца в 80% случаев.
Возникновению торакодиафрагмальной формы легочного сердца способствуют первичные поражения грудной клетки, диафрагмы, ограничение их подвижности, значительно нарушающие вентиляцию и гемодинамику в легких. В их число входят заболевания, деформирующие грудную клетку (кифосколиозы , болезнь Бехтерева и др.), нервно-мышечные болезни (полиомиелит), патологии плевры, диафрагмы (после торакопластики, при пневмосклерозе , парезе диафрагмы, синдроме Пиквика при ожирении и т. п.).
Васкулярная форма легочного сердца развивается при первичных поражениях легочных сосудов: первичной легочной гипертензии , легочных васкулитах, тромбоэмболии ветвей легочной артерии (ТЭЛА), сдавлении легочного ствола аневризмой аорты, атеросклерозе легочной артерии , опухолями средостения .
Основными причинами острого легочного сердца являются массивная ТЭЛА, тяжелые приступы бронхиальной астмы, клапанный пневмоторакс , острая пневмония . Легочное сердце подострого течения развивается при повторных ТЭЛА, раковом лимфангоите легких, в случаях хронической гиповентиляции, связанных с полиомиелитом, ботулизмом , миастенией .
Механизм развития легочного сердца
Ведущее значение в развитии легочного сердца имеет артериальная легочная гипертензия. На начальной стадии она также связана с рефлекторным увеличением сердечного выброса в ответ на усиление дыхательной функции и возникающую при дыхательной недостаточности гипоксию тканей. При васкулярной форме легочного сердца сопротивление кровотоку в артериях малого круга кровообращения увеличивается в основном за счет органического сужения просвета легочных сосудов при закупорке их эмболами (в случае тромбоэмболии), при воспалительной или опухолевой инфильтрации стенок, заращении их просвета (в случае системных васкулитов). При бронхолегочной и торакодиафрагмальной формах легочного сердца сужение просвета легочных сосудов происходит за счет их микротромбоза, заращения соединительной тканью или сдавления в зонах воспаления, опухолевого процесса или склерозирования, а также при ослаблении способности легких к растяжению и спадении сосудов в измененных сегментах легких. Но в большинстве случаев ведущую роль играют функциональные механизмы развития легочной артериальной гипертензии , которые связаны с нарушениями дыхательной функции, вентиляции легких и гипоксией.
Артериальная гипертензия малого круга кровообращения приводит к перегрузке правых отделов сердца. По мере развития заболевания происходит сдвиг кислотно-щелочного равновесия, который первоначально может быть компенсированным, но в дальнейшем может произойти декомпенсация нарушений. При легочном сердце наблюдается увеличение размеров правого желудочка и гипертрофия мышечной оболочки крупных сосудов малого круга кровообращения, сужения их просвета с дальнейшим склерозированием. Мелкие сосуды нередко поражаются множественными тромбами. Постепенно в сердечной мышце развивается дистрофия и некротические процессы.
Классификация легочного сердца
По скорости нарастания клинических проявлений различают несколько вариантов течения легочного сердца: острое (развивается за несколько часов или дней), подострое (развивается на протяжении недель и месяцев) и хроническое (возникает постепенно, в течение ряда месяцев или лет на фоне длительной дыхательной недостаточности).
Процесс формирования хронического легочного сердца проходит следующие стадии:
- доклиническую – проявляется транзиторной пульмонарной гипертензией и признаками напряженной работы правого желудочка; выявляются только при инструментальном исследовании;
- компенсированную – характеризуется гипертрофией правого желудочка и стабильной пульмонарной гипертензией без явлений недостаточности кровообращения;
- декомпенсированную (сердечно-легочная недостаточность) - появляются симптомы недостаточности правого желудочка.
Выделяют три этиологические формы легочного сердца: бронхолегочную, торакодиафрагмальную и васкулярную.
По признаку компенсации хроническое легочное сердце может быть компенсированным или декомпенсированным.
Симптомы легочного сердца
Клиническая картина легочного сердца характеризуется развитием явлений сердечной недостаточности на фоне легочной гипертензии. Развитие острого легочного сердца характеризуется появлением внезапной боли за грудиной, резкой одышки ; снижением артериального давления, вплоть до развития коллапса , синюшностью кожных покровов, набуханием шейных вен, нарастающей тахикардией ; прогрессирующим увеличением печени с болями в правом подреберье, психомоторным возбуждением . Характерны усиленные патологические пульсации (прекардиальная и эпигастральная), расширение границы сердца вправо, ритм галопа в зоне мечевидного отростка, ЭКГ- признаки перегрузки правого предсердия.
При массивной ТЭЛА за несколько минут развивается шоковое состояние, отек легких . Нередко присоединяется острая коронарная недостаточность, сопровождающаяся нарушением ритма, болевым синдромом. В 30-35 % случаев наблюдается внезапная смерть. Подострое легочное сердце проявляется внезапными умеренными болевыми ощущениями, одышкой и тахикардией, непродолжительным обмороком, кровохарканьем, признаками плевропневмонии.
В фазе компенсации хронического легочного сердца наблюдается симптоматика основного заболевания с постепенными проявлениями гиперфункции, а затем и гипертрофии правых отделов сердца, которые обычно неярко выражены. У некоторых пациентов отмечается пульсация в верхней части живота, вызванная увеличением правого желудочка.
В стадии декомпенсации развивается правожелудочковая недостаточность. Основным проявлением служит одышка, усиливающаяся при физической нагрузке, вдыхании холодного воздуха, в лежачем положении. Появляются боли в области сердца, синюшность (теплый и холодный цианоз), учащенное сердцебиение, набухание шейных вен, сохраняющееся на вдохе, увеличение печени, периферические отеки, устойчивые к лечению.
При обследовании сердца выявляется глухость сердечных тонов. Артериальное давление в норме или понижено, артериальная гипертония характерна для застойной сердечной недостаточности . Более выраженными симптомы легочного сердца становятся при обострении воспалительного процесса в легких. В поздней стадии усиливаются отеки, прогрессирует увеличение печени (гепатомегалия), появляются неврологические нарушения (головокружение, головные боли, апатия, сонливость) снижается диурез.
Диагностика легочного сердца
Диагностическими критериями легочного сердца считают наличие заболеваний - причинных факторов легочного сердца, легочной гипертензии, увеличения и расширения правого желудочка, правожелудочковой сердечной недостаточности. Таким пациентам необходима консультация пульмонолога и кардиолога . При осмотре пациента обращают внимание на признаки нарушения дыхания, синюшность кожи, боли в области сердца и т. д. На ЭКГ определяются прямые и косвенные признаки гипертрофии правого желудочка.
Прогноз и профилактика легочного сердца
В случаях развития декомпенсации легочного сердца прогноз для трудоспособности, качества и продолжительности жизни неудовлетворительный. Обычно трудоспособность у пациентов с легочным сердцем страдает уже на ранних этапах заболевания, что диктует необходимость рационального трудоустройства и решения вопроса о присвоении группы инвалидности. Раннее начало комплексной терапии позволяет значительно улучшить трудовой прогноз и увеличить продолжительность жизни.
Для профилактики легочного сердца требуется предупреждение, своевременное и эффективное лечение приводящих к нему заболеваний. В первую очередь, это касается хронических бронхолегочных процессов, необходимости предупреждения их обострений и развития дыхательной недостаточности. Для профилактики процессов декомпенсации легочного сердца рекомендуется придерживаться умеренной физической активности.
ЛЕГОЧНОЕ СЕРДЦЕ.
Актуальность темы: Заболевания бронхолегочной системы, грудной клетки имеют большое значение в поражении сердца. Поражение сердечно-сосудистой системы при заболеваниях бронхолегочного аппарата большинство авторов обозначает термином легочное сердце.
Хроническое легочное сердце развивается примерно у 3% больных страдающих хроническими заболеваниями легких, а в общей структуре смертности от застойной сердечной недостаточности на долю хронического легочного сердца приходится 30% случаев.
Легочное сердце - это гипертрофия и дилятация или только дилятация правого желудочка возникающая в результате гипертонии малого круга кровообращения, развившейся вследствие заболеваний бронхов и легких, деформации грудной клетки, или первичного поражения легочных артерий. (ВОЗ 1961).
Гипертрофия правого желудочка и его дилятация при изменениях в результате первичного поражения сердца, или врожденных пороков не относятся к понятию легочному сердцу.
В последнее время клиницистами было подмечено, что гипертрофия и дилятация правого желудочка являются уже поздними проявлениями легочного сердца, когда уже невозможно рационально лечить таких больных, поэтому было предложение новое определение легочного сердца:
« Легочное сердце - это комплекс нарушений гемодинамики в малом кругу кровообращения, развивающийся вследствие заболеваний бронхолегочного аппарата, деформаций грудной клетки, и первичного поражения легочных артерий, который на конечном этапе проявляется гипертрофией правого желудочка и прогрессирующей недостаточностью кровообращения».
ЭТИОЛОГИЯ ЛЕГОЧНОГО СЕРДЦА.
Легочное сердце является следствием заболеваний трех групп:
Заболевания бронхов и легких, первично влияющих на прохождение воздуха и альвеол. Эта группа насчитывает примерно 69 заболеваний. Являются причиной развития легочного сердца в 80% случаев.
хронический обструктивный бронхит
пневмосклероз любой этиологии
пневмокониозы
туберкулез, не сам по себе, как посттуберкулезные исходы
СКВ, саркоидоиз Бека (Boeck), фиброзирующие альвеолиты (эндо- и экзогенные)
Заболевания, первично поражающие грудную клетку, диафрагму с ограничением их подвижности:
кифосколиозы
множественные повреждения ребер
синдром Пиквика при ожирении
болезнь Бехтерева
плевральные нагноения после перенесенных плевритов
Заболевания первично поражающие легочные сосуды
первичная артериальная гипертония (болезнь Аерза, disease Ayerza`s)
рецидивирующая тромбоэмболия легочной артерии (ТЭЛА)
сдавление легочной артерии из вен (аневризма, опухоли и т.д.).
Заболевания второй и третьей группы являются причиной развития легочного сердца в 20% случаев. Вот почему говорят, что в зависимости от этиологического фактора различают три формы легочного сердца:
бронхолегочная
торакодиафрагмальная
васкулярная
Нормативы величин, характеризующих гемодинамику малого круга кровообращения.
Систолическое давление в легочной артерии меньше систолического давления в большом кругу кровообращения примерно в пять раз.
О легочной гипертензии говорят если систолическое давление в легочной артерии в покое больше 30 мм.рт.ст, диастолическое давление больше 15, и среднее давление больше 22 мм.рт.ст.
ПАТОГЕНЕЗ.
В основе патогенеза легочного сердца лежит легочная гипертензия. Так как наиболее часто легочное сердце развивается при бронхолегочных заболеваниях, то с этого и начнем. Все заболевания, и в частности хронический обструктивный бронхит прежде всего приведут к дыхательной (легочной) недостаточности. Легочная недостаточность - это такое состояние при котором нарушается нормальный газовый состав крови.
Это такое состояние организма при котором либо не обеспечивается поддержание нормального газового состава крови, либо последний достигается ненормальной работой аппаратом внешнего дыхания, приводящее к снижению функциональных возможностей организма.
Существует 3 стадии легочной недостаточности.
Артериальная гипоксемия лежит в основе патогенеза лежит в основе при хронических заболеваниях сердца, особенно при хроническом обструктивном бронхите.
Все эти заболевания приводят к дыхательной недостаточности. Артериальная гипоксемия приведет к альвеолярной гипоксии одновременно вследствие развития пневмофиброза, эмфиземы легких повышается внутриальвеолярное давление. В условиях артериальной гипоксемии нарушается нереспираторная функция легких - начинают вырабатываться биологические активные вещества, которе обладают не только бронхоспастическим, но и вазоспастическим эффектом. Одновременно при это происходит нарушение сосудистой архитектоники легких - часть сосудов гибнет, часть расширяется и т.п. Артериальная гипоксемия приводит к тканевой гипоксии.
Второй этап патогенеза: артериальная гипоксемия приведет к перестройке центральной гемодинамики - в частности повышение количества циркулирующей крови, полицитемии, полиглобулии, повышении вязкости крови. Альвеолярная гипоксия приведет к гипоксемической вазоконстрикции рефлекторным путем, с помощью рефлекса который называется рефлексом Эйлера-Лиестранда. Альвеолярная гипоксия привела к гипоксемической вазоконстрикции, повышеню внутриартериального давления, что приводит к повышению гидростатического давления в капиллярах. Нарушенисю нереспираторной функции легких приводит к выделению серотонина, гистамина, простогландинов, катехоламинов, но самое основное, что в условиях тканевой и альвеолярной гипоксии интерстиций начинает вырабатывать в большем количестве ангиотензин превращающий фермент. Легкие - это основной орган где образуется этот фермент. Он превращает ангиотензин 1 в ангиотензин 2. Гипоксемическая вазоконстрикция, выделение БАВ в условиях перестройки центральной гемодинамики приведут не просто к повышению давления в легочной артерии, но к стойкому повышению его (выше 30 мм.рт.ст), то есть к развитию легочной гипертензии. Если процессы продолжаются дальше, если основное заболевание не лечится, то естественно часть сосудов в системе легочной артерии гибнет, вследствие пневмосклероза, и давление стойко повышается в легочной артерии. Одновременно стойкая вторичная легочная гипертензия приведет к тому что раскрываются шунты между легочной артерией и бронхиальными артериями и неоксигенированная кровь поступает в большой круг кровообращения по бронхиальным венам и также способствует увеличению работы правого желудочка.
Итак, третий этап - это стойкая легочная гипертония, развитие венозных шунтов, которые усиливают работу правого желудочка. Правый желудочек не мощный сам по себе, и в нем быстро развивается гипертрофия с элементами дилятации.
Четвертый этап - гипертрофия или дилятация правого желудочка. Дистрофия миокарда правого желудочка будет способствовать также, как и тканевая гипоксия.
Итак, артериальная гипоксемия привела к вторичной легочной гипертонии и гипертрофии правого желудочка, к его дилятации и развитию преимущественно правожелудочковой недостаточности кровообращения.
Патогенез развития легочного сердца при торакодиафрагмальной форме: при этой форме ведущим является гиповентиляция легких вследствие кифосколиозов, плевральных нагноений, деформаций позвоночника, или ожирения при котором высоко поднимается диафрагма. Гиповентиляция легких прежде всего приведет к рестриктивному типу дыхательной недостаточности в отличие от обструктивного который вызывается при хроническом легочном сердца. А далее механизм тот же - рестриктивный тип дыхательной недостаточности приведет к артериальной гипоксемии, альвеолярной гипоксемии и т.д.
Патогенез развития легочного сердца при васкулярной форме заключается в том, что при тромбозе основных ветвей легочных артерий, резко уменьшается кровоснабжение легочной ткани, так как наряду с тромбозом основных ветвей, идет содружественные рефлекторные сужения мелких ветвей. Кроме того при васкулярной форме, в частности при первичной легочной гипертензии развитию легочного сердца способствуют выраженные гуморальные сдвиги, то есть заметное увеличение количества сертонина, простогландинов, катехоламинов, выделение конвертазы, ангиотензинпревращающего фермента.
Патогенез легочного сердца - это многоэтапный, многоступенчатый, в некоторых случаях не до конца ясный.
КЛАССИФИКАЦИЯ ЛЕГОЧНОГО СЕРДЦА.
Единой классификации легочного сердца не существует, но первая международная классификация в основном этиологическая (ВОЗ,1960):
бронхолегочное сердце
торакодиафрагмальное
васкулярное
Предложена отечественная классификация легочного сердца, которая предусматривает деление легочного сердца по темпам развития:
подострое
хроническое
Острое легочное сердце развивается в течение нескольких часов, минут максимум дней. Подострое легочное сердце развивается в течение нескольких недель, месяцев. Хроническое легочное сердце развивается в течение нескольких лет (5-20 лет).
Эта классификация предусматривает компенсацию, но острое легочное сердце всегда декомпенсировано, то есть требует оказания немедленной помощи. Подострое может компенсировано и декомпенсировано преимущественно по правожелудочковому типу. Хроническое легочное сердце может быть компенсированным, субкомпенсированным, декомпенсированным.
По генезу острое легочное сердце развивается при васкулярной и бронхолегочных формах. Подострое и хроническое легочное сердце может быть васкулярным, бронхолегочным, торакодиафрагмальным.
Острое легочное сердце развивается прежде всего:
при эмболии - не только при тромбоэмболии, но и при газовой, опухолевой, жировой и т.д.,
при пневмоторакске (особенно клапанном),
при приступе бронхиальной астмы (особенно при астматическом статусе - качественно новое состояние больных бронхиальной астмой, с полной блокадой бета2-адренорецепторов, и с острым легочным сердцем);
при острой сливной пневмонии
правосторонний тотальный плеврит
Практическим примером подострого легочного сердца является рецидивирующая тромбомболия мелких ветвей легочных артерий, при приступе бронхиальной астмы. Классическим примером является раковый лимфангоит, особенно при хорионэпителиомах, при периферическом раке легкого. Торакодифрагмальная форма развивается при гиповентиляции центрального или периферического происхождения - миастения, ботулизм, полиомиелит и т.д.
Чтобы разграничить на каком этапе легочное сердце из стадии дыхательной недостаточности переходит в стадию сердечной недостаточности была предложена другая классификация. Легочное сердце делится на три стадии:
скрытая латентная недостаточность - нарушение функции внешнего дыхания есть - снижается ЖЕЛ/КЖЕЛ до 40%, но нет изменений в газовом составе крови, то есть эта стадия характеризует дыхательную недостаточность 1-2 стадии.
стадия выраженной легочной недостаточности - развитие гипоксемии, гиперкапнии, но без признаков сердечной недостаточности на периферии. Есть одышка в покое, которую нельзя отнести к поражению сердца.
стадия легочно-сердечной недостаточности разной степени (отеки на конечностях, увеличение живота и др.).
Хроническое легочное сердце по уровню легочной недостаточности, насыщению артериальной крови кислородом, гипертрофией правого желудочка и недостаточностью кровообращения делится на 4 стадии:
первая стадия - легочная недостаточность 1 степени - ЖЕЛ/КЖЕЛ снижается до 20%, газовый состав не нарушен. Гипертрофия правого желудочка отсутствует на ЭКГ, но на эхокардиограмме гипертрофия есть. Недостаточности кровообращения в этой стадии нет.
легочная недостаточность 2 - ЖЕЛ/КЖЕЛ до 40%, насыщаемость кислородом до 80%, появляются первые косвенные признаки гипертрофии правого желудочка, недостаточность кровообращения +/-, то есть только одышка в покое.
третья стадия - легочная недостаточность 3 - ЖЕЛ/КЖЕЛ менее 40%, насыщаемость артериальной крови до 50%, появляются признаки гипертрофии правого желудочка на ЭКГ в виде прямых признаков. Недостаточность кровообращения 2А.
четвертая стадия - легочная недостаточность 3. Насыщение крови кислородом менее 50%, гипертрофия правого желудочка с дилятацией, недостачность кровообращения 2Б (дистрофическая, рефрактерная).
КЛИНИКА ОСТРОГО ЛЕГОЧНОГО СЕРДЦА.
Наиболее частой причиной развития является ТЭЛА, острое повышение внутригрудного давления вследствие приступа бронхиальной астмы. Артериальная прекапиллярная гипертония при остром легочном сердце, как и при васкулярной форме хронического легочного сердца сопровождается повышением легочного сопротивления. Далее идет быстрое развитие дилятации правого желудочка. Острая правожелудочковая недостаточность проявляется выраженной одышкой переходящей в удушье инспираторного характера, быстро нарастающий цианоз, боли за грудиной различного характера, шок или коллапс, быстро увеличиваются размеры печени, появляются отеки на ногах, асцит, эпигастральная пульсация, тахикардия (120-140), дыхание жесткое, в некоторых местах ослабленное везикулярное; прослушиваются влажные, разнокалиберные хрипы особенно в нижних отделах легких. Большое значение в развитии острого легочного сердца имеют дополнительные методы исследования особенно ЭКГ: резкое отклонение электрической оси вправо (R 3 >R 2 >R 1 , S 1 >S 2 >S 3), появляется Р-pulmonale - заостренный зубец Р, во втором, третьм стандартной отведениях. Блокада правой ножки пучка Гиса полная или неполная, инверсия ST (чаще подъем), S в первом отведении глубокий, Q в третьем отведении глубокий. Отрицательный зубец S во втором и третьем отведении. Эти же признаки могут и при остром инфаркте миокарда задней стенки.
Неотложная помощь зависит от причины вызвавшей острое легочное сердце. Если была ТЭЛА то назначают обезболивающие средства, фибринолитические и антикоагулянтные препараты (гепарин, фибринолизин), стрептодеказа, стрептокиназа), вплоть до хирургического лечения.
При астматическом статусе - большие дозы глюкокортикоидов внутривенно, бронхолитические препараты через бронхоскоп, перевод на ИВЛ и лаваж бронхов. Если это не сделать то пациент погибает.
При клапанном пневмотораксе - хирургическое лечение. При сливной пневмонии наряду с лечением антибиотиками, обязательно назначают мочегонные и сердечные гликозиды.
КЛИНИКА ХРОНИЧЕСКОГО ЛЕГОЧНОГО СЕРДЦА.
Больных беспокоит одышка, характер которой зависит от патологического процесса в легких, типа дыхательной недостаточности (обструктивный, рестриктивный, смешанный). При обструктивных процессах одышка экспираторного характера с неизмененной частотой дыхания, при рестриктивных процессах продолжительность выдоха уменьшается, а частота дыхания увеличивается. При объективном исследовании наряду с признаками основного заболевания появляется цианоз, чаще всего диффузный, теплый из-за сохранения периферического кровотока, в отличие от больных с сердечной недостаточностью. У некоторых больных цианоз выражен настолько, что кожные покровы приобретают чугунный цвет. Набухшие шейные вены, отеки нижних конечностей, асцит. Пульс учащен, границы сердца расширяются вправо, а затем влевою тоны глухие за счет эмфиземы, акцент второго тона над легочной артерией. Систолический шум у мечевидного отростка за счет дилятации правого желудочка и относительной недостаточности правого трехстворчатого клапана. В отдельных случах при выраженной сердечной недостаточности можно прослушать диастолический шум на легочной артерии - шум Грехем-Стилла, который связан с относительной недостаточностью клапана легочной артерии. Над легкими перкуторно звук коробочный, дыхание везикулярное, жесткое. В нижних отделах легких застойные, незвучные влажные хрипы. При пальпации живота - увеличение печени (один из надежных, но не ранних признаков легочного сердца, так как печень может смещаться за счет эмфиземы). Выраженность симптомов зависит от стадии.
Первая стадия: на фоне основного заболевания усиливается одышка, появляется цианоз ввиде акроцианоза, но правая граница сердца не расширена,печень не увеличена, в легких физикальные данные зависят от основного заболевания.
Вторая стадия - одышка переходит в приступы удушья, с затрудненным вдохом, цианоз становится диффузным, из данных объективного исследования: появляется пульсация в эпигастральной области, тоны глухие, акцент второго тона над легочной артерией не постоянный. Печень не увеличена, может быть опущена.
Третья стадия - присоединяются признаки правожелудочковой недостаточности - увеличение правой границы сердечной тупости, увеличение размеров печени. Постоянные отеки на нижних конечностях.
Четвертая стадия - одышка в покое, вынужденное положение, часто присоединяются расстройства ритма дыхания типа Чейн-Стокса и Биота. Отеки постоянные, не поддаются лечению, пульс слабый частый, бычье сердце, тоны глухие, систолический шум у мечевидного отростка. В легких масса влажных хрипов. Печень значительных размеров, не сокращается под действием гликозидов и мочегонных так как развивается фиброз. Больные постоянно дремлют.
Диагностика торакодиафрагмального сердца часто сложна, надо всегда помнить о возможности его развития при кифосколиозе, болезни Бехтерева и др. Наиболее важным признаком является раннее появление цианоза, и заметное усиление одышки без приступов удушья. Синдром Пиквика характеризуется триадой симптомов - ожирение, сонливость, выраженный цианоз. Впервые этот синдром описал Диккенс в «Посмертных записках пиквикского клуба». Связан с черепно-мозговой травмой, ожирение сопровождается жаждой, булимией, артериальной гипертонией. Нередко развивается сахарный диабет.
Хроническое легочное сердце при первичной легочной гипертензии называется болезнью Аерза (описан в 1901). Полиэтиологическое заболевание, не ясного генеза, преимущественно болеют женщины от 20 до 40 лет. Патоморфологическими исследованиями установлено что при первичной легочной гипертензии происходит утолщение интимы прекапиллярных артерий, то есть в артериях мышечного типа отмечается утолщение медии, и развивается фибриноидный некроз с последующим склерозом и быстрым развитием легочной гипертензии. Симптомы разнообразны, обычно жалобы на слабость, утомляемость, боли в сердце или в суставах, у 1/3 больных могут появляться обмороки, головокружения, синдром Рейно. А в дальнейшем нарастает одышка, которая является тем признаком, который свидетельствует о том что первичная легочная гипертензия переходит в стабильную завершающую стадию. Быстро нарастает цианоз, который выражен до степени чугунного оттенка, становится постоянным, быстро нарастают отеки. Диагноз первичной легочной гипертензии устанавливается методом исключения. Наиболее часто этот диагноз патологоанатомический. У этих больных вся клиника прогрессирует без фона в виде обструктивного или рестриктивного нарушения дыхания. При эхокардиографии давление в легочной артерии достигает максимальных цифр. Лечение малоэффективны, смерть наступает от тромбоэмболии.
Дополнительные методы исследования при легочном сердце: при хроническом процессе в легких - лейкоцитоз, увеличение количества эритроцитов (полицитемия, связанная с усилением эритропоэза, вследствие артериальной гипоксемии). Рентгенологические данные: появляются очень поздно. Одним из ранних симптомов является выбухание ствола легочной артерии на рентгенограмме. Легочная артерия выбухая, часто сглаживая талию сердца, и это сердце многие врачи принимают за митральную конфигурацию сердца.
ЭКГ: появляются косвенные и прямые признаки гипертрофии правого желудочка:
отклонение электрической оси сердца вправо - R 3 >R 2 >R 1 , S 1 >S 2 >S 3, угол больше 120 градусов. Самый основной косвенный признак - это повышение интервала зубца R в V 1 больше 7 мм.
прямые признаки - блокада правой ножки пучка Гиса, амплитуда зубца R в V 1 более 10 мм при полной блокаде правой ножки пучка Гиса. Появление отрицательного зубца Т со смещением зубца ниже изолинии в третьем, второй стандартном отведении, V1-V3.
Большое значение имеет спирография, которая выявляет тип и степень дыхательной недостаточности. На Экг признаки гипертрофии правого желудочка появляются очень поздно, и если появляются только лишь отклонения электрической оси вправо, то уже говорят о выраженной гипертрофии. Самая основная диагностика - это доплерокардиография, эхокардиография - увеличение правых отделов сердца, повышение давления в легочной артерии.
ПРИНЦИПЫ ЛЕЧЕНИЯ ЛЕГОЧНОГО СЕРДЦА.
Лечение легочного сердца заключается в лечении основного заболевания. При обострении обструктивных заболеваний назначают бронхолитические средства, отхаркивающие средства. При синдроме Пиквика - лечение ожирения и т.д.
Снижают давление в легочной артерии антагонистами кальция (нифедипин, верапамил), периферические вазодилататоры уменьшающие преднагрузку (нитраты, корватон, нитропруссид натрия). Набольшее значение имеет нитропруссид натрия в сочетании с ингибиторами ангиотензинпревращающего фермента. Нитропруссид по 50-100 мг внутривенно, капотен по 25 мг 2-3 раза в сутки, или эналаприл (второе поколение, 10 мг в сутки). Применяют также лечение простогландином Е, антисеротониновые препараты и др. Но все эти препараты эффективны только в самом начале заболевания.
Лечение сердечной недостаточности: мочегонные, гликозиды, оксигенотерапия.
Антикоагулянтная, антиаггрегантная терапия - гепарин, трентал и др. Вследствие тканевой гипоксии быстро развивается миокардиодистрофия поэтому назначают кардиопротекторы (оротат калия, панангин, рибоксин). Очень осторожно назначают сердечные гликозиды.
ПРОФИЛАКТИКА.
Первичная - профилактика хронического бронхита. Вторичная - лечение хронического бронхита.