Анестезия – 1. Полная утрата чувствительности (в узком смысле слова). 2. Комплекс мероприятий, направленных на защиту организма пациента от болевых воздействий и неблагоприятных реакций, возникающих во время хирургического вмешательства.
Виды анестезии :общая (наркоз), регионарная, местная.
При местной анестезии осуществляется выключение чувствительности небольшой анатомической области, при регионарной анестезии выполняется обезболивание какой-либо части (региона) тела, а при общей анестезии проводиться выключение сознания пациента. Спинальная и регионарная анестезия являются разновидностями регионарной анестезии.
Основные компоненты общей анестезии:
1. Выключение сознания. Используются ингаляционные анестетики (галотан, изофлюран, севофлюран, закись азота), а также неингаляционные анестетики (пропофол, мидазолам, диазепам, тиопентал натрия, кетамин).
2. Обезболивание. Применяются наркотические анальгетики (фентанил, суфентанил, ремифентанил), а также регионарные методы анестезии.
3. Миорелаксация. Используются миорелаксанты (дитилин, ардуан, тракриум).
Также выделяют специальные компоненты анестезии, к примеру, использование аппарата искусственного кровообращения при операциях на сердце, гипотермия и другое.
Клиника общей анестезии.
Общая анестезия проявляется отсутствием сознания (медикаментозной комой) и чувствительности (прежде всего болевой), а также некоторой депрессией дыхательной и сердечно-сосудистой систем.
Подготовка пациента к анестезии.
1. Психологическая подготовка способствует уменьшению страха и волнения, она включает в себя установление доверительных отношений с пациентом, ознакомление его с тем, как будет происходить транспортировка в операционную, какая ориентировочная длительность операции и временя возвращения в палату.
2. Взрослым пациентам накануне операции употребление пищи разрешается до полуночного времени, утром в день операции пить и есть запрещается. Приём пищи (в том числе и молока) запрещен за 4-6 часов до анестезии детям младше 6 месяцев, за 6 часов для детей в возрасте 6 месяцев – 3 года, за 6-8 часов для детей старше 3-х лет.
3. Вечером накануне операции пациент должен принять гигиенический душ, а утром почисть зубы.
4. По показаниям вечером накануне операции и утром пациенту ставят очистительную клизму.
5. Перед операцией ротовая полость должна быть освобождена от всех съемных предметов (зубные протезы, пирсинг), ногти на руках должны быть свободны от ногтевого лака, также необходимо, чтобы пациент снял контактные линзы и слуховой аппарат.
6. За 1-2 часа до анестезии выполняется премедикация. Основные цели премедикации и применяемые препараты:
а) устранение страха и волнения, усиление эффекта анестетиков (диазепам, мидазолам);
б) снижение секреции слизистой оболочки дыхательных путей, торможение нежелательных рефлекторных реакций при интубации трахеи (атропин);
в) обезболивание, если пациент испытывает до операции боль (морфин, промедол);
г) профилактика аллергических реакций (димедрол), хотя эффективность этого подхода не доказана;
д) профилактика регургитации желудочного содержимого (метоклопрамид, антациды);
Препараты для премедикации вводятся внутримышечно или перорально. Считается, что прием при оральной премедикации 150 мл воды не повышает объем желудочного содержимого, за исключением пациентов, имеющих риск полного желудка (принявших недавно пищу, а также при экстренной операции, ожирении, травме, беременности, диабете).
Периоды общей анестезии.
1. Период введения (вводная анестезия, индукция).
2. Период поддержания анестезии (базисная анестезия).
3. Период выведения (пробуждения).
Вводная анестезия. Анестетики вводятся ингаляционно через лицевую маску (чаще у детей или при обструкции дыхательных путей) при помощи наркозного аппарата или внутривенно через периферический венозный катетер. Наркозный (наркозно-дыхательный) аппарат предназначен для проведения вентиляции легких, а также введения ингаляционных анестетиков. Доза анестетика определяется массой тела, возрастом и состоянием сердечно-сосудистой системы. Внутривенно препараты вводятся медленно, исключение составляют пациенты с риском регургитации (экстренная операция, беременность, ожирением и др.), когда анестетики вводят быстро.
В период поддержания анестезии продолжается внутривенное, ингаляцинное или комбинированное введение анестетиков. Для поддержания проходимости дыхательных путей используются интубационная (эндотрахеальная) трубка или ларингеальная маска. Процедура вставления эндотрахеальной трубки в дыхательные пути называется интубацией трахеи. Для её проведения необходимо наличие интубационных трубок различных размеров и ларингоскопа (оптический прибор, предназначенный для осуществления визуализации гортани; состоит из рукоятки и клинка).
В период выведения из наркоза подача анестетиков больному прекращается, после чего происходит постепенное восстановление сознания. После пробуждения пациента (определяется по способности выполнять простые команды, к примеру, открывание рта), восстановления мышечного тонуса (определяется по способности приподнимать голову) и возвращения респираторных рефлексов (определяются по наличию реакции на интубационую трубку, кашлю) проводится экстубация трахеи (удаление интубационной трубки). Перед экстубацией газовая смесь заменяется 100% кислородом; при необходимости при помощи санационного катетера выполняется отсасывание слизи из глотки и трахеального дерева (через интубационную трубку). После экстубации нужно обязательно убедиться в способности пациента поддерживать адекватное дыхание и при необходимости применить тройной приём, ротоглоточный воздуховод, вспомогательная вентиляция легких. Также после экстубации пациенту дают кислород через лицевую маску.
Осложнения анестезии.
Причины периоперационных осложнений:
1. Предоперационное состояние больного.
2. Хирургическое вмешательство
3. Анестезия.
Из серьезных осложнений анестезии наиболее часто встречается дыхательная недостаточность, гораздо реже сердечно-сосудистые осложнения, повреждение головного мозга, почек, печени, тяжелая анафилаксия.
Большинство возникающих при анестезии осложнений являются предотвратимыми, чаще всего их причиной являются человеческие ошибки, реже неполадки в работе оборудования.
Наиболее распространенные человеческие ошибки:
1. В обеспечении проходимости дыхательных путей, в незамеченной разгерметизации дыхательного контура и в управлении наркозным аппаратом. Эти ошибки приводят к острой дыхательной недостаточности.
2. Во введении лекарств, в проведении инфузионной терапии, в рассоединении линии для внутривенной инфузии.
Профилактика осложнений:
1. Хорошие знания профессии.
2. Перед анестезией необходимо:
а) проверить исправность работы наркозного аппарата;
б) проверить наличие и доступность набора для трудных дыхательных путей (ситуация трудной вентиляции и/или трудной интубации): ларингеальные маски, набор для коникотомии и др.;
в) проверить наличие набора для интубации трахеи (наличия интубационных трубок и клинков необходимых размеров, проводника, исправность ларингоскопа и др.);
г) набрать в шприцы лекарства для анестезии, а также обязательно промаркировать шприцы, указав названия препаратов.
3. Во время и после анестезии:
а) обеспечить полный объем мониторинга таких жизненноважных функций организма, как дыхание и кровообращение (сатурация, капнометрия, пульс, давление, ЭКГ), проверить правильность выставления границ тревог, и никогда не отключать тревожную сигнализацию;
б) внимательно наблюдать за больным, постоянно быть бдительным.
Сатурация (SpO2) - уровень насыщения крови кислородом, показатель, используемый для оценки адекватности дыхания, нормальное значение 95% и более. Измеряется пульсоксиметром, датчик которого (в виде клипсы) надевается на один из пальцев кисти.
Общий алгоритм действий при возникновении критической ситуации во время анестезии:
1. Прекратить введение анестетиков.
2. Увеличить содержание вдыхаемого кислорода до 100%.
3. Убедиться в адекватности вентиляции.
4. Убедиться в адекватности кровообращения.
Наиболее частые осложнения раннего послеоперационного периода:
1. Нарушения дыхания.
а) Обструкция дыхательных путей.
Причины: нарушение сознания, остаточное действие миорелаксантов.
Лечение: устранение причины: не давать пациенту спать, обеспечить проходимость дыхательных путей (тройной приём, санация), кислород.
2. Нарушения гемодинамики.
а) Гипотензия.
Причина: остаточное действие анестезии, согревание больного, кровотечение.
Лечение: приподнимание ног, инфузия кристаллоидов.
б) Гипертензия.
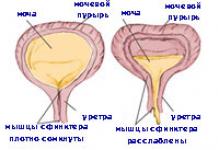
Причина: боль, полный мочевой пузырь, другие факторы.
Лечение: обезболивание, катетеризация мочевого пузыря, антигипертензивные препараты.
3. Возбуждение.
Причина: нарушения дыхания, гипотензия, полный мочевой пузырь, боль
Лечение: устранение дыхательной недостаточности, гипотензии, катетеризация мочевого пузыря.
4. Тошнота и рвота.
Причина: остаточное действие анестетиков, гипотензия.
Лечение: положение на боку, санация ротовой полости, метоклопрамид в/в, при гипотензии инфузия кристаллоидов.
Причина: остаточное действие анестетиков, общее охлаждение во время операции.
Лечение: согревание больного, подача кислорода через носовые катетеры.
От того насколько правильно больной сможет подготовиться к предстоящей операции, зависит её исход. Подготовка к наркозу пациента происходит за день до операции и заканчивается к тому моменту, когда он оказывается в операционном блоке. Анестезиолог при осмотре обращает внимание на психологическое состояние больного, отмечает, насколько широко он может открыть рот, оценивает в каком состоянии и насколько выражена поверхностная вена. В этот момент доктор отмечает особенности кожных покровов, ногтевых пластин, цвет зрачка и дыхательных движений. Словом, обращает внимание на всё что может вызвать осложнение течения общей анестезии.
Можно ли есть
Время эвакуации различных видов пищи из ЖКТ: Жидкости (чай, соки) — 2 часа; Молоко — 5 часов; Энтеральные смеси (специальное питание) 4 — 6 часов; Легкая еда — 6 часов; Мясо, жир 8 и > часов. Мета-анализ, включенный в Cochrane (2003), показывает, что голодание или прием жидкости за 2 часа до операции не влияют на объем содержимого и рН в желудке. Национальные и Европейские рекомендации по анестезии рекомендуют прекратить прием жидкости за 2 часа, а твердой пищи – за 6 часов перед вмешательством. ERAS, 2012.
Почему запрещается, есть
Употребление пищи перед предстоящей операцией под общим наркозом чревато не только неприятными последствиями, но и опасными осложнениями. Довольно часты случаи в хирургии, когда во время наркоза пациента начинало тошнить, рвотные массы при этом, вытекая, попадают в лёгкие. Также под воздействием общей анестезии, мышцы пациента расслаблены. Пища из желудка может самопроизвольно вытечь и попасть в дыхательные пути, тем самым возможно возникновение пневмонии, которую будет весьма трудно вылечить.
Но тут есть некоторые особенности. Сама по себе пища не агрессивная среда, в отличие от желудочного сока. По этому от врачей иногда можно услышать: «Лучше бы ты поел!»
Подводя итоги, можно сделать следующие выводы при подготовке к общей анестезии:
- Есть можно, главное соблюсти установленные сроки
- В день операции за 2 часа или более можно выпить стакан сладкого
- Всегда уточняйте у врача анестезиолога временные интервалы приема пищи накануне анестезиологического пособия.
Очищение кишечника; мочевого пузыря при помощи катетера
Для последующей очистки кишечника врач-хирург в предоперационный день назначает очистительную клизму. Утром накануне операции, клизму повторяют. Перед «большими» операциями больному непосредственно в операционной ставят мочевыводящий катетер. Так как процедура довольно неприятная, особенно для мужчин, катетер можно поставить, когда человек находится в наркозе. Для того чтобы поставить мочевыводящий катетер нужно иметь необходимые навыки, поэтому этим должна заняться медицинская сестра, а в особых случаях вызывается врач уролог, например, при выраженной аденоме предстательной железы.
Гигиенические процедуры
Для того чтобы максимально уменьшить риск инфицирования, больному необходимо принять душ, но это можно сделать только в том случае, если от врача не поступало предписаний о запрете гигиенической процедуры.
Утром, перед операцией под общим наркозом по возможности лучше отказаться от курения, необходимо обязательно почистить зубы. Если в полости рта есть коронки или нездоровые зубы, то необходимо заранее пройти лечение у стоматолога, так как при введении ИВЛ шатающиеся зубы могут выпасть, что приведёт к закупорке дыхательных путей.
Снимаем всё лишнее
Перед операцией лучше снять с себя всё лишнее. Если у пациента есть пирсинг или зубные протезы, необходимо освободить от них ротовую полость. Чтобы подготовиться к общему наркозу, стоит так же освободиться от контактных линз, слухового аппарата. В том случае если будет проведение местной анестезии, всё это можно оставить.
Премедикация
Раздел премедикации наименее разработан в современной анестезии. Выход из данной проблемы медики искали разными путями. Кто — то изучал новые более эффективные препараты, кто — то использовал препараты разнонаправленного спектра действия в комплексе, а большинство стандартно применяли атропин и промедол. Но как показала практика, этот метод премедикации не эффективен.
Цель у всех анестезиологов была одна, необходимо было, чтобы препараты, дающие нужный эффект, обеспечивали также постоянство гомеостаза, и не разрушали компенсаторные механизмы. Совместные исследования анестезиологов и психиатров показали необходимость проведения индивидуальной премедикации, основой должна служить реакция больного на предстоящую операцию. Ведь реакция у разных пациентов весьма различна, от замкнутости до злобности и тоски. Это состояние сказывается на течении анестезии, и выражается эндокринными нарушениями, которые в свою очередь ведут к нестабильности жизненно важных органов. Именно поэтому, проведение индивидуальной премедикации, так важно.
Зачем нужна премедикация
За 2-3 часа перед предстоящей операцией, врач осуществляет проведение индивидуальной премедикации, так называют комплексное применение медицинских препаратов. Проведение приёмов премедикации необходимо для снятия психологической нагрузки, предупреждения нежелательных реакций, уменьшения бронхиальной секреции, а также для последующего повышения анальгетических и анестетических свойств наркотических препаратов. Целый комплекс фармакологических средств, способен обеспечить достижение такого эффекта. Для психического успокоения используют транквилизаторы, благодаря атропину можно уменьшить секрецию слизистых оболочек и слюнных желёз.
Используемые препараты
В осуществление премедикации входят препараты нескольких групп: седативные, антигистаминные средства, а также препараты, снижающие работу мышц и желёз.
Из успокоительных препаратов в медицинских учреждениях есть и чаще всего используются:
- «Фенобарбитал»
- «Седонал»
- «Люминал»
Среди антигистаминных средств в премедикации нашли своё широкое применение:
- «Тавегил»
- «Супрастин»
- «Димедрол»
Из блокаторов сократительной функции в премедикации применяются:
- «Метацин»
- «Атропин»
- «Гликопирролат»
В некоторых случаях вводят наркотические средства, для того чтобы уменьшить дозу анестетика. Все препараты вводят внутримышечно, если проводится плановая операция пациента. При необходимости проведения экстренной операции, внутривенный катетер служит для ввода необходимых препаратов. При этом поверхностная вена служит наиболее удобным вариантом для того чтобы установить катетер.
Подготовка к анестезии
Подготовиться больному к общему наркозу врач помогает в несколько этапов.
Первый этап включает в себя начальную подготовку, вечером в предоперационный день пациенту назначают снотворное продолжительного действия. Полноценный сон и хороший эмоциональный фон это и есть одна из составляющих успешно проведённой анестезии.
Второй этап наступает непосредственно в день операции. Именно на данном этапе пациенту вводят блокаторы. Данные препараты необходимы в том случае, когда будет использоваться аппарат для искусственной вентиляции лёгких, а ещё в случае проведения операции на мышечном органе. Затем вводятся антигистаминные препараты, они дают возможность избежать аллергических реакций на анестетик, и вещества, которые впоследствии будут поступать в кровь. Под действием данных препаратов человек избавляется от напряжённого состояния и расслабляется.
Третий этап наступает уже в операционной. В зависимости от предстоящей операции, больного укладывают на столе в нужном положении. Делают фиксацию пациента широкими ремнями, во избежание неосознанных движений.
Пункция вены
Подготавливаясь к анестезии, поверхностная вена пунктируется медицинской сестрой. Такая вена располагается на кистях рук, локте или в предплечье, иногда на стопах ног. Эта вена наиболее удобная для того чтобы ввести специальный периферический внутривенный катетер. Вена, в которую вставлен катетер – это вена, через которую поступают препараты, предназначенные для обеспечения адекватной анестезии, для поддержания жизненных функций во время операции на должном уровне. Нередко бывает, что вена у больного плохо выражена. В случае если вена малозаметна или она очень тонкая, или с «узлами» (анатомические особенности, онкобольные после химиотерапии, тучные пациенты, наркоманы), в неё очень сложно установить внутривенный катетер. Часто при плохих венах, врачу анестезиологу приходится пунктировать так называемую центральную вену. Чаще всего это либо подключичная, либо внутренняя яремная вены. Пациент укладывается специальным образом, место укола обезболивается инфильтрационной анестезией. Врач нащупывает анатомические ориентиры для того чтобы более точно определить ориентиры расположения вены. Затем длинной иглой со шприцем врач пытается попасть в просвет вены. Процедура может затянуться из-за анатомических вариаций и технических трудностей. Как только врач попал в просвет вены, об этом говорит появление крови в просвете шприца при потягивании на себя поршня, вводится специальный проводник, по которому проводится катетер. Катетер в центральной вене необходимо зафиксировать. Для этого через специальные «ушки», катетер подшивается к коже. В этом случае катетер может оставаться в вене на довольно длительный срок, при должном уходе до 2 недель. Данная «вена» очень удобна для пациента, так как почти не ограничивает движений пациента. Если катетер в вене будет находится больше данного времени, или уход за ним будет плохой, то может произойти воспаление.
Перед проведением местной анестезии
При проведении местной анестезии врач анестезиолог не присутствует, хирурги отлично справляются сами с таким методом обезболивания. Также перед проведением местной анестезии, осуществление премедикации не требуется. В том случае если пациенту назначена операция с местной анестезией, то можно обойтись гигиеническими процедурами.
Вам понадобится
- – полное предоперационное обследование организма;
- – консультация анестезиолога;
- – подготовка к наркозу
Инструкция
Предварительная подготовка к операции и процедуре наркоза заключается во всестороннем обследовании состояния организма. Это целый комплекс лабораторных анализов и инструментальных исследований. Сопутствующие заболевания необходимо если не вылечить, то перевести в стадию компенсации.
Еще до консультации с анестезиологом продумайте беседу с ним. Вспомните, оперировались ли вы под наркозом раньше и как его перенесли; есть ли на что-либо аллергия; какие принимаете. Эта информация необходима анестезиологу для выбора и дозировки препаратов, которые подбираются сугубо индивидуально.
За сутки до операции женщинам с маникюром следует удалить лак с ногтей. С лица нужно снять макияж и не пользоваться косметическими, парфюмерными средствами.
Накануне операции последний раз есть можно не поздно вечером, причем желательно твердую, а не жидкую пищу. На ночь необходимо очистить кишечник, приняв слабительное или сделав клизму. Эффективны послабляющие анальные свечи «Бисакодил».
В день операции нельзя ничего есть и пить, надо потерпеть. Но, если очень уж мучит жажда, не менее чем за четыре часа до отправления в операционный блок можно выпить воды. Четверть стакана, не больше.
Перед операцией обычно пациент снимает с себя всю одежду, ему дают стерильные бахилы и халат. Предварительно нужно снять часы, бусы и прочие украшения. Мобильный телефон выключить и передать близким. Если вы носить зубные протезы, не забудьте снять и их.
Самое сложное – ограничения в питье и еде. Они практически такие, как и . Младенцев можно кормить грудью за четыре часа до операции, искусственников – за шесть часов. Воду давать нельзя всем детям за четыре часа до наркоза.
Кишечник маленького пациента тоже должен быть опорожненным, особенно если предстоит операция именно на нем. За три дня ребенку нельзя давать мясные блюда и продукты, в которых много растительной клетчатки.
При согласии хирурга желательно, чтобы мама была рядом с ребенком, пока он не уснет от наркоза. Если после операции его перевозят не в реанимацию, а в палату, следует дежурить около него, особенно первые сутки после операции.
Обратите внимание
Наркоз не должен вызывать сильных побочных эффектов (рвоты, «провалов» в памяти и т.п.). Иногда бывают легкие расстройства внимания, мышления, но они вскоре проходят. Обычными же явлениями считаются легкая тошнота, пересыхание горла, головокружение, общая слабость.
За двое-трое суток до операции нельзя принимать алкоголь, наркотические вещества.
Полные люди и курильщики переносят наркоз хуже, поэтому до операции рекомендуется сбросить лишний вес и хотя бы временно не курить.
Прерывать прием лекарств, назначенных для постоянного применения (например, диабетикам, гипертоникам), не требуется ни до, ни после наркоза.
Обезболивание бывает общее и местное. Общее – это наркоз, т.е. обезболивание с отключением сознания. Поэтому говорить «под общим наркозом» неверно, так как «местного наркоза» не бывает. Второй вид – местная анестезия, т.е. локальная, частичная, при которой сознание полностью сохраняется. При возможности операции под местной анестезией лучше выбрать ее вместо наркоза.
Если раньше вам делали операцию и стандартные дозы на вас не подействовали, обязательно скажите об этом анестезиологу!
Обычно вводят препараты для наркоза двумя способами: внутривенно и ингаляционно, через дыхательную маску. Ингаляционный наркоз предпочтительнее, так как обеспечивает состояние сна меньшей дозой препарата. Чем сильнее дозировки наркоза, тем вероятнее осложнения. Но не верьте россказням том, будто наркоз «отнимает пять лет жизни» или «подрывает сердце».
Источники:
- Сайт ДокторСафонова.ру/Интервью с врачом-анестезиологом
- Сайт Малыш-наш.ру/Как подготовить к наркозу ребенка
- Видео: Как действует наркоз
Люди всегда стремились избавиться страданий, вызванных болью. История цивилизации оставила многочисленные документальные свидетельства о постоянных поисках путей и методов обезболивания.
Исторические сведения
Первые письменные упоминания об использовании средств для утоления болевого ощущения найдены в Египте (описаны в папирусе Еберста 4 - 5 тысяч лет назад). Много внимания этой проблеме уделяли врачи древней Греции и Рима . Они применяли:
- вино,
- корень мандрагоры,
- опий,
- индийскую коноплю,
- белену,
- дурман.
На Востоке, в горах Тибета, с целью обезболивания пациентам проводили иглоукалывание (акупунктуру), прижигание, массаж.
Однако вплоть до середины восемнадцатого столетия не существовало радикальных средств борьбы с болью. В это время в результате фундаментальных открытий в области естественных наук сложились предпосылки зарождения новых возможностей медицины. В 1776 году химик Пристли синтезировал закись азота как обезболивающее средство, которое и до сих пор широко используется в анестезиологической практике. Другой химик, Дэви, 9 апреля 1779 впервые испытал действие закиси азота на себе. Позже он в восторге писал: "Закись азота, наряду с другими свойствами, обладает способностью снимать боль; его с успехом можно применять при хирургических операциях".
Но только через 25 лет английский врач-хирург Хикмэн начал внедрять "веселящий газ" в лечебную практику. Однако этот метод обезболивания в Европе не получил должного признания. В то же время на американском континенте закись азота с целью обезболивания начал применять зубной врач Уэлс. Его соотечественник хирург Лонг предложил, а в апреле 1842 впервые применил на практике эфирный наркоз. (Следует отметить, что диэтиловый эфир был синтезирован известным химиком Парацельсом еще за несколько веков до того). Под эфирным Лонг провел 8 операций, и своих наблюдений нигде не опубликовал.
Однако приоритет в применении эфирного наркоза принадлежит другому американскому исследователю — Мортону. Он 16 октября 1846 в Университетской клинике Бостона публично и успешно провел эфирный наркоз при операции удаления гемангиомы. Оперировал хирург Уоррен. Особой заслугой Мортона предварительное исследование действия эфирного наркоза на животных, что стало началом экспериментального изучения общих методов обезболивания. Поэтому день 16 октября 1846 признан днем рождения анестезиологии.
В течение нескольких месяцев появились энтузиасты эфирного наркоза во всех цивилизованных странах. В начале февраля 1847 этот наркоз в Московской клинике применил профессор Ф.И. Иноземцев, через две недели, в Петербурге — наш соотечественник, хирург Николай Иванович Пирогов. Именно этому выдающемуся хирургу и первому анестезиологу принадлежит выдающаяся роль в истории становления эфирного наркоза. Он первый теоретически обосновал механизм действия эфира на центральную нервную систему, предложил альтернативные пути введения эфира для достижения наркоза (в трахею, в кровь, в желудочно-кишечный тракт). Неоценимый опыт применения эфирного наркоза Пироговым М.И. были изложены в монографии "О применении в оперативной медицине паров серного эфира", опубликованной в 1847 году.
В Крымско-Турецкой войне (1853 - 1856 гг.) нашим соотечественником были проведены сотни успешных обезболиваний с применением эфира при операциях по поводу огнестрельных поражений.
В 1937 году Гведел выделил стадии клинического течения эфирного наркоза, которые до сих пор считаются классическими. В 1847 году выдающийся ученый Симпсон ввел в клиническую практику другой средник для наркоза — хлороформ. С тех пор начала формироваться наука анестезиология.
По полуторавековую историю учеными предложены и внедрены в клиническую практику десятки средников для наркоза: как ингаляционных, так и неингаляционных; различные виды и методы обезболивания. Это позволило расширить диапазон оперативных вмешательств на всех органах и системах организма.
Анестезиология — это наука, которая изучает способы защиты организма от операционной травмы. Она разрабатывает новые и совершенствует известные способы подготовки больных к операциям, их анестезиологическое обеспечение, управление функциями организма во время наркоза и в послеоперационном периоде.
Подготовка больных к наркозу
В предоперационном периоде врач-анестезиолог должен оценить состояние больного и провести коррекцию выявленных расстройств жизнеобеспечения, чтобы предупредить осложнения, возможные при операции — то есть создать такие условия, чтобы провести анестезиологическое обеспечение с наибольшей адекватностью и наименьшим вредом для больного.
Задача врача - анестезиолога:
1. Оценить соматическое и психическое состояние больного:
- установить тяжесть основного заболевания, по поводу которого планируется оперативное вмешательство;
- выявить сопроводительную патологию (со стороны сердечно-сосудистой, дыхательной, пищеварительной, нервной, эндокринной систем и т.п.);
- выяснить психоэмоциональный статус больного (его отношение к предстоящей операции, наркоза и т.д.).
2. Провести предоперационную подготовку больных.
3. Установить степень анестезиологического и операционного риска.
4. Выбрать оптимальный способ анестезиологического обеспечения операций.
5. Лечить больных в послеоперационном периоде.
В предоперационном периоде существенное значение имеет уточнение характера операции : плановая, ургентная или экстренная:
а) в случаях плановых оперативных вмешательств и при наличии сопутствующей патологии в стадии декомпенсации необходимо провести адекватную терапию. При этом лечить больного должны профессиональные специалисты с обязательным участием врача-анестезиолога;
б) при необходимости выполнения операции в ургентном порядке следует в сжатые сроки стабилизировать основные показатели гомеостаза; дальнейшая коррекция проводиться во время операции;
в) в экстренных случаях больного переводят в операционную быстрее, поскольку анестезиологическая помощь и оперативное вмешательство являются решающими факторами в спасении его жизни. Стабилизации жизненных функций у них достигают на операционном столе.
Первичный осмотр больного
Следует обратить внимание на состояние центральной и периферической нервной системы (психоэмоциональная лабильность, характер сна, наличие тревоги, страха, и параличи). Определяют тип телосложения, антропометрические данные (массу и рост больного). Обращают внимание на выраженность подкожной жировой клетчатки и ее распределение, кровенаполнения периферических вен.
Осматривая кожу, оценивают ее окраску, температуру, влажность и тургор тканей. Особое значение придают интенсивности проявлений и скорости исчезновения белого пятна (при нажатии на ногтевое ложе или кожу возникает белое пятно, которое обычно исчезает через 2-3 с, при нарушении капиллярного кровообращения наблюдается длительное ее сохранение).
Оценивают анатомические особенности верхних дыхательных путей:
- ширину раскрытия рта,
- объем ротовой полости,
- наличие зубных протезов,
- наличие кариесних зубов,
- размеры языка,
- величину миндалин,
- проходимость носовых ходов,
- обращают внимание на форму шеи, ее размеры, величину щитовидной железы.
Резервы дыхания определяют с помощью проб Штанге (продолжительность задержки дыхания после максимального вдоха) и Саабразе-Генча (продолжительность задержки дыхания после максимального выдоха). В норме они составляют, соответственно, 50 - 60 с. и 35 - 45 с. При необходимости больным проводят более детальное исследование функции внешнего дыхания — спирометрию. Определяют частоту дыхания, пальпируют грудную клетку, перкутируют и выслушивают легкие.
При оценке состояния сердечно-сосудистой системы следует провести аускультацию сердца, измерить артериальное давление и прощупать пульс. В случаях расстройств сердечного ритма необходимо измерить дефицит пульса (установить разницу между частотой сердечных сокращений и частотой пульса на лучевой артерии в минуту). Записывают электрокардиограмму, которая позволяет детализировать нарушения деятельности сердца.
Обследование системы пищеварения начинают с осмотра языка, который дает информацию о степени обезвоживания организма (язык сухой, сосочки контурированные, имеющиеся продольные бороздки), выраженность воспалительных процессов желудка (язык обложен, цвет наслоения), перенесенные в прошлом судорожные состояния (рубцы на языке от прикусываний), проявления авитаминоза и грибковые заболевания (« », малиновый язык). Проводят осмотр, пальпацию, перкуссию и аускультацию живота. Обязательно следует проверить симптомы раздражения брюшины и мышечная защита передней брюшной стенки. Расспрашивая больного, выясняют случаи вздутие живота, характер, частоту и количество испражнений.
Состояние мочевыделительной системы оценивают при пальпации почек, участков проекций мочеточников и мочевого пузыря, перкуссии участка почек (симптом Пастернацкого). Выясняют частоту, объем и характер мочеиспускания, цвет и запах мочи. При оперативных вмешательствах по ургентным и экстренным показаниям, подозрениях на почечную недостаточность следует обязательно катетеризовать мочевой пузырь, что позволит следить во время операции по темпу мочеотделение.
Завершают объективное обследование больных выявлением мест вероятного возникновения тромботических процессов (варикозное расширение поверхностных вен нижних конечностей, их отек и боль в икроножных мышцах при тыльном разгибании стопы).
Важную роль в оценке функционального состояния систем жизнеобеспечения организма имеют методы лабораторного и инструментального обследований. Необходимый минимум этих обследований зависит от срочности операций.
При экстренных оперативных вмешательствах больному быстрее (часто непосредственно во время операции) проводят следующие исследования:
- Клинический анализ крови
- Клинический анализ мочи
- Определение группы крови и резус-принадлежности
- ЭКГ-контроль (мониторингирование)
- Определение уровня гликемии
При анестезиологическом обеспечении ургентных оперативных вмешательств вышеперечисленный диагностический минимум обязательно в дооперационном периоде; кроме того, следует провести:
- Рентгенологическое обследование органов грудной клетки.
- Осмотр больного терапевтом (педиатром) или профильным специалистом.
При подготовке больных к плановым оперативным вмешательствам
более детально обследуют функции других органов и систем:
- Биохимический анализ крови ( , мочевина, креатинин, белок и его фракции, электролиты, коагулограмма, трансаминазы, холинестераза т.п.).
- Функциональные пробы на определение степени компенсации дыхательной, сердечно-сосудистой, центральной нервной систем, органов детоксикации и выделения (по показаниям).
- Специальные инструментальные исследования (эндоскопические, ангиографические, ультразвуковые обследования, сканирования органов).
Обнаружив соматическую патологию, которая требует коррекции, анестезиолог вместе с профильным специалистом и лечащим врачом проводят соответствующую терапию. Ее продолжительность лимитируется, с одной стороны, характером и степенью компенсации заболевания, с другой — непредвиденный необходимого оперативного вмешательства.
Предоперационная подготовка больных (премедикация)
Делится на отдаленную и непосредственную.
Удаленная подготовка — комплекс мероприятий, проводимых больным в канун операции с целью их подготовки к анестезиологическому обеспечению. Она включает коррекцию сдвинутых функций различных органов и систем.
Одной из задач анестезиолога является обеспечение психоэмоционального покоя у больных накануне операции. Для этого применяют:
- психогенное влияние медицинского персонала. Успокаивающая беседа врача-анестезиолога с больным, объяснение ему основных этапов операции и наркоза, создание психоэмоционального комфорта благодаря чуткому и заботливому отношению среднего и младшего медицинского персонала вызывает у больного ощущение уверенности и веры в благоприятный исход оперативного лечения;
- медикаментозную терапию. Сочетают атарактики ( элениум, реланиум) со снотворными препаратами (ноксирон, производные барбитуровой кислоты и др.) в терапевтических дозах.
Полноценный, глубокий сон и психоэмоциональное равновесие больных перед операцией имеют важное значение для предупреждения нежелательных реакций со стороны вегетативной и эндокринной систем; позволяют создать оптимальный фон для плавного введения больных в наркоз, гладкого течения и быстрого выхода из него.
Подготовка желудочно-кишечного тракта
Одним из обязательных условий предстоящей операции является обеспечение «пустого желудка» для предупреждения такого осложнения, как аспирация его содержимого в дыхательные пути. Для этого необходимо:
- перевести больных диетическое питание в последние 2-3 суток;
- запретить еду за 8 часов до операции;
- применить Н2 блокаторы ( , циметидин) перед операцией для уменьшения объема желудочного сока и его кислотности;
- назначить перорально антациды для нейтрализации кислотности желудочного сока;
- провести высокие очистительные клизмы (вечером и утром накануне операции). Они играют важную роль в детоксикации организма и в своевременном восстановлении перистальтики кишечника в раннем послеоперационном периоде.
В случаях оперативных вмешательств по ургентным показаниям больным необходимо очистить желудок с помощью зонда; за 1 час до операции ввести внутривенно 200 мг циметидина и за 15-20 мин. перед наркозом дать выпить 15 мл 0,3 М раствора цитрата натрия.
При такой подготовке сводится к минимуму опасность рвоты, регургитации и аспирации желудочного содержимого в дыхательные пути (одного из наиболее частых и грозных осложнений, возможных при наркозе).
Непосредственная премедикация
При необходимости плановых оперативных вмешательств ее проводят за 30 - 40 минут до введения (индукции) больных в наркоз. При применении классической премедикации вводят внутримышечно:
а) периферический М-холинолитик (0,1% раствор атропина сульфата или 0,1% р-р метацин из расчета 0,01 мг / кг);
б) антигистаминное средство (1% раствор димедрола или 2,5% р-р пипольфена, 2% раствор супрастина по 1-2 мл);
в) наркотический анальгетик (1-2% или морфина гидрохлорида в дозе 0,3 мг / кг).
При ургентной операции средники для премедикации чаще применяют внутривенно (перед вводным наркозом). По показаниям в премедикацию можно включить транквилизирующие средства (0,5% раствор сибазона 2 мл 0,25% раствор дроперидола 2 мл и т.д.), ненаркотические анальгетики (р-н трамадола 2 мл, р-н баралгина 5 мл, т.д.), глюкокортикоиды (р-н преднизолона 60-90 мг) и другие средники.
Следует остерегаться быстрого введения антигистаминных стимуляторов и транквилизаторов больным с дефицитом ОЦК в связи с вероятным снижением артериального давления. При правильно подобранной и выполненной премедикации больной должен быть спокойным, сонливым. Его транспортируют в операционную на каталке. Перед операцией и наркозом каждому больному необходимо установить степень анестезиологического и операционного риска.
Одной из наиболее употребляемых в Украине является классификация степеней риска, предложенная В.А. Гологорським в 1982 году. Оценивают:
I. Соматическое состояние больных.
1. Больные без органической патологии или с локальными заболеваниями без системных расстройств.
2. Больные, имеющие легкие или умеренные системные расстройства, связанные или нет с хирургической патологией, умеренно нарушают жизнедеятельность.
3. Больные с тяжелыми системными расстройствами, связанными или нет с хирургической патологией, существенно нарушают нормальную жизнедеятельность.
4. Больные с крайне выраженными системными расстройствами, связанными или нет с хирургической патологией, представляющими опасность для жизни.
5. Больные, предоперационное состояние которых настолько тяжелое, что может закончиться смертью в течение суток даже без проведения операции.
II. Тяжесть оперативного вмешательства.
A. Малые операции на поверхности тела и полых органах (раскрытие гнойников, неосложненные аппендэктомии и герниопластики, ампутации пальцев и т.п.).
Б. Операции среднего объема (ампутации сегментов конечностей, раскрытие гнойников в полостях тела, сложные аппендэктомии и герниопластики, операции на периферических сосудах).
B. Хирургические операции большого объема (радикальные операции на органах грудной клетки и брюшной полости, расширенные ампутации конечностей).
Г. Операции на сердце и магистральных сосудах.
Д. Экстренные оперативные вмешательства.
Например : больного молодого возраста без сопроводительной патологии готовят к плановой операции по поводу калькулезного холецистита. Степень операционного риска в него составит 1В. При биохимическом обследовании у него выявлен высокий уровень гликемии, диагностирован сахарный диабет в стадии компенсации. Степень риска 2В. При необходимости экстренной операции у этого же больного степень риска составит 2ВД.
Задача медицинской сестры при подготовке больного к операции — активно помогать врачу при обследовании и лечении пациента, которого готовят к оперативному лечению.
Создать условия максимального удобства и психологического комфорта. Уже сам вид медицинского персонала должен успокаивать пациента. Белоснежный халат, четкое выполнение различных манипуляций, кроткий голос, внимательный взгляд, обнадеживающая улыбка и успокаивающий разговор медицинской сестры чрезвычайно необходимы человеку, попавшему в больницу, вселяют в нее уверенность в благополучном исходе лечения;
Внимательно следить за изменениями состояния пациента (цветом кожи, осознанностью, температурой тела, характером внешнего дыхания, состоянием сердечно-сосудистой системы, деятельностью желудочно-кишечного тракта и почек) и докладывать врачу о малейшие отклонения соматического состояния;
Четко, квалифицированно и умело выполнять необходимые манипуляции (подключение системы для проведения инфузионной терапии, забор крови для лабораторных исследований, внутривенные, внутримышечные и подкожные инъекции, введение катетера в мочевой пузырь, участие в промывке желудка и кишечника и т.п.);
Скрупулезно соблюдать правила асептики и антисептики при выполнении назначений, проведении манипуляций; санитарно-гигиенического режима в отделении;
Медицинская сестра (анестезист) проводит непосредственно премедикацию в палате или операционной.
Медицинская сестра должна помнить правила введения лечебных средств из недопустимости смешивания в одном шприце лекарств, которые несовместимы (например, р-ры наркотических анальгетиков и атропина). Эффективное действие премедикации проявляется заторможенностью и сонливостью больного. Медицинская сестра должна его не оставлять без внимания, транспортировать пациента в операционную только в лежачем положении на удобной каталке.
Предоперационный период – это период от момента поступления больного в стационар до начала операции.
Подготовке больных к наркозу следует уделять особое внимание. Она начинается с личного контакта врача-анестезиолога с больным. Предварительно анестезиологу следует ознакомиться с историей болезни и уточнить показания к операции, а все интересующие его вопросы он должен выяснить сам лично.
При плановых операциях анестезиолог начинает осмотр и знакомство с больным за несколько дней до операции. В случаях экстренных вмешательств осмотр проводится непосредственно перед операцией.
Анестезиолог обязан знать род занятий пациента, не связана ли его трудовая деятельность с вредным производством (атомная энергия, химическая промышленность и др.). Большое значение имеет анамнез жизни больного: перенесенные заболевания (сахарный диабет, ишемическая болезнь сердца и перенесенные инфаркты миокарда, гипертоническая болезнь), а также регулярно принимаемые лекарства (глюкокортикоидные гормоны, инсулин, гипотензивные средства). Особо следует выяснить переносимость лекарственных препаратов (аллергологический анамнез).
Врач, проводящий анестезию, должен быть хорошо осведомлен о состоянии сердечно-сосудистой системы, легких, печени. В число обязательных методов обследования больного до операции входят: общий анализ крови и мочи, биохимический анализ крови, свертываемость крови (коагулограмма). В обязательном порядке должна быть определена группа крови и Rh-принадлежность больного. Производят также электрокардиографию. Применение ингаляционного наркоза заставляет уделять особое внимание исследованию функционального состояния дыхательной системы: производят спирографию, определяют пробы Штанге: время, на которое больной может задержать дыхание на вдохе и выдохе. В предоперационном периоде при плановых операциях следует по возможности провести коррекцию имеющихся нарушений гомеостаза. В экстренных случаях подготовка проводится в ограниченном объеме, что диктуется экстренностью оперативного вмешательства.
Человек, которому предстоит операция, естественно, обеспокоен, поэтому необходимо участливое отношение к нему, разъяснение необходимости операции. Такая беседа может быть эффективнее, чем действие успокоительных средств. Однако не все анестезиологи одинаково убедительно могут общаться с больными. Состояние тревоги у больного перед операцией сопровождается выбросом адреналина из мозгового слоя надпочечников, повышением обмена веществ, в связи с чем затрудняется проведение анестезии и повышается риск развития сердечных аритмий. Поэтому всем больным перед операцией назначается премедикация. Ее проводят с учетом особенностей психоэмоционального состояния больного, его реакции на заболевание и предстоящую операцию, особенностей самой операции, и ее продолжительности, а также возраста, конституции и анамнеза жизни.
В день операции больного не кормят. До операции следует опорожнить желудок, кишечник, мочевой пузырь. В экстренных случаях это делается при помощи желудочного зонда, мочевого катетера. В экстренных случаях анестезиолог должен лично (или другое лицо под его непосредственным наблюдением) опорожнить желудок больного с помощью толстого зонда. Невыполнение этого мероприятия в случае развития такого тяжелейшего осложнения, как регургитация желудочного содержимого с последующей его аспирацией в дыхательные пути, имеющего фатальные последствия, расценивается юридически как проявление халатности при выполнении врачом своих обязанностей. Относительным противопоказанием для введения зонда является недавняя операция на пищеводе или желудке. При наличии у больного зубных протезов их обязательно извлекают.