Синдром Стивенса Джонсона – очень тяжелая болезнь из систематической аллергической реакцией замедленного типа, протекает как многоформная экссудативная эритема поражающая меньше всего слизистую оболочку двоих органов, может и более.
Причины
Причины появления синдрома Стивена Джонсона можно поделить подгруппы:
- медикаментозные препараты. Острая аллергическая реакция возникает когда попадает в организм медикамент. Основные группы вызывающие синдром Стивена Джонсона: антибиотики пенициллинового ряда, не стероидные противовоспалительные средства, сульфаниламиды, витамины, барбитураты, героин;
- инфекции. В таком случае фиксируется инфекцыонно-аллергическая форма синдрома Стивена Джонсона. Аллергенами выступают: вирусы, микоплазмы, бактерии;
- болезни онкологической сферы ;
- идиопатическая форма синдрома Стивенса Джонсона. В такой ситуации четких причин нельзя определить.
Клиническая картина
Синдром Стивена Джонсона появляется в молодом возрасте от 20 до 40 лет, но бывают моменты, когда такое заболевание диагностируется в новорожденных детей. Чаще всего болеют мужчины, нежели женщины.
Первые симптомы поражают инфекцией систему верхних дыхательных путей. Начальный продромальный период продлевается до двух недель и систематизируется лихорадочным состоянием, сильной слабостью, кашлем, появляются головные боли. В редких случаях вызывается рвота, диарея.
Кожные покровы и слизистые полости рта у детей и взрослых поражается моментально в течении пяти дней, место локализации может быть какое угодно, но чаще всего возникает сыпь на локтях, коленях, личике, органах половой системы и всех слизистых оболочках.
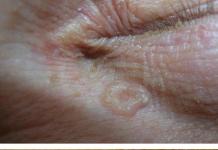
При синдроме Стивена Джонсона возникают отечные, уплотненные папулы темно розовой окраски, круглой формы диаметр которых равняются от одного до шести сантиметров. Различают две зоны: внутренняя и наружная. Внутренняя характеризуются серовато-синим цветом, в средине появляется пузырь внутри которого содержится серозная жидкость. Наружная появляется в красном цвете.
В полости рта, на губах, щеках у детей и взрослых Синдром Стивенса Джона проявляется разбитой эритемой, пузырями, эрозийными участками желтовато-серой окраски. При раскрытии пузырей образуются кровоточивые ранки; губы, десна опухают, болят, покрываются геморрагическими корками. Сыпь на всех участках кожи ощущается жжением, зудом.
В моче выводной системе поражаются слизистые и проявляется кровотечениями из моче выводных путей, осложнением уретры у мужчин, а у девушек проявляется вульвовагинит. Поражаются также глаза, в таком случае прогрессирует блефороконъюктивит, который часто приводит к полной слепоте. Редко, но возможно развитие колита, проктита.
Существуют также общие симптомы: лихорадочное состояние, головные и суставные боли. Злокачественная экссудативная эритема развивается у людей старше сорока лет, острого и очень быстрого течения, сердечные сокращения становятся частыми, гипергликемия. Симптомы при поражении внутренних органов, а именно их слизистых оболочек проявляются в виде стеноза пищевода.
Окончательный летальный исход при синдроме Стивена Джонсона отмечается в десяти процентах. Полная потеря зрения после перенесенного тяжелого кератита вызванным синдромом Стивена Джона, наблюдается у пяти – десяти больных.
Многоформная экссудативная эритема диагностируется вместе из синдромом Лайела. Она проводится между ними. В этих обоих болезнях первичные поражения похожие. Еще могут быть схожими с системными васкулитами.
Видео: Жуткая реальность о синдроме Стивенса-Джонсона
На фоне вирусных, бактериальных, грибковых инфекций, после введения медикаментов у некоторых пациентов со сверхчувствительностью организма развивается буллёзное поражение кожных покровов и слизистых. Тяжёлый воспалительный процесс провоцирует опасные осложнения.
При повышенной сенсибилизации организма важно знать, как развивается синдром Стивенса-Джонсона, что это такое, как действовать при выявлении признаков опасной аллергической реакции? Факторы, провоцирующие развитие серьёзного заболевания, симптомы, методы лечения и профилактики описаны в статье.
Причины развития патологии

Острая аллергическая реакция развивается на фоне действия следующих факторов:
- приём либо введение лекарственных средств. Негативный ответ чаще всего вызывают антибиотики (в особенности, пенициллины) - более половины случаев, НПВС - до 25%. В списке потенциальных аллергенов - витамины, сульфаниламиды, местные анестетики;
- развивающееся онкологическое заболевание;
- проникновение патогенных микроорганизмов. Инфекционно-аллергическая форма заболевания возникает при воздействии вирусов, контакте с протозойными, грибковыми инфекциями, бактериальными агентами;
- идиопатическая форма опасной реакции. Невыясненная этиология тяжёлой болезни составляет от 25 до 50% случаев.
Синдром Стивенса-Джонсона код по МКБ - 10 - L51.1 (буллёзная эритема многоморфная).
Первые признаки и симптомы
Тяжёлое аллергическое заболевание относится к группе буллёзных дерматитов с характерным признаком: пузырями на слизистых и кожных покровах. Проявляются и другие симптомы: отрицательные реакции затрагивают эпидермис, внутренние органы, губы, глаза, полость рта.
Состояние пациента, внешний вид больного напоминает клиническую картину после получения ожогов тяжёлой степени. Опасность заболевания аллергической природы - высокая скорость прогрессирования негативных проявлений. Опасный синдром - это реакция немедленного типа.

Как развивается заболевание:
- аллергическая реакция немедленного типа имеет острое начало. Ранняя стадия схожа с развитием вирусной инфекции: повышается температура, нередко, до 39-40 градусов, болит голова, появляется слабость, болезненные ощущения в суставах и мышцах, учащается сердцебиение;
- далее возникает кашель, боли в горле, рвота, диарея. Через 5-6 часов (не позже, чем через сутки), слизистая полости рта покрывается большими пузырями. Достаточно быстро волдыри вскрываются, образуются эрозии, покрытые запёкшейся кровью, желтоватыми или серовато-белыми плёнками. Опасный процесс распространяется дальше, затрагивает губы. По этой причине больным очень сложно пить и есть;
- один из признаков - . Опасное осложнение - гнойное воспаление с образованием эрозивно-язвенных элементов на роговице и конъюнктиве. Развивается поражение глаз;
- на коже заметны волдыри багрового цвета. Диаметр образований - до 5 см, в центре больших пузырей видны кровянистые либо серозные зоны. После вскрытия появляются эрозии, далее поражённый участок покрывается корками. Основные места высыпаний - промежность, различные зоны туловища;
- у половины пациентов, страдающих от опасного синдрома, воспаляется область половых органов и мочевыделительной системы. Вагинит, цистит, уретрит, баланопостит с образованием рубцов часто приводит к поражению уретры;
- период высыпаний длится до трёх недель, поражённые участки заживают долго - до полутора месяцев. Нередко опасное заболевание сопровождается осложнениями: почечной недостаточностью, пневмонией, кровотечением из воспалённого мочевого пузыря, нарушением зрения, вторичным инфицированием, колитом. Массированная атака на организм приводит к гибели почти 10% пациентов.
Эффективные методы лечения
Обследование проводит терапевт, обязательно больного осматривает аллерголог. Важно выяснить, какой фактор спровоцировал опасную реакцию, какие лекарства нельзя давать пострадавшему во время терапии. Доктор выясняет, возникали ли раньше аллергические заболевания, как организм реагировал на раздражители.
Стремительное развитие иммунного ответа угрожает жизни пациента. При появлении признаков, описанных в разделе «Симптомы», нельзя медлить с вызовом «неотложки»: несвоевременное оказание помощи опасно для больного. При подозрении на синдром Стивенса-Джонсона пациента помещают в стационар, нередко требуются реанимационные мероприятия.

Основные направления терапии:
- неотложная помощь - предотвратить обезвоживание, как у пациентов с тяжёлыми ожогами. Врачи вводят в вену солевые и коллоидные растворы, если больной в состоянии пить, то жидкость дают перорально;
- по выбору врача проводится введение глюкокортикостероидов (внутривенно, струйно) или пульс-терапия на ранних стадиях аллергической реакции. Второй вариант менее токсичен для организма, реже бывают опасные осложнения;
- при тяжёлой форме, активном развитии патологического процесса может понадобиться трахеотомия, искусственная вентиляция лёгких. При появлении подобных реакций пациента немедленно доставляют в реанимацию;
- в стационаре врачи проводят деинтоксикацию, предупреждают вторичное инфицирование, исключают повторный контакт с раздражителем, особенно, при лекарственной форме аллергии;
- обязательна инфузионная терапия с введением специальных растворов;
- снизить нагрузку на организм, предупредить действие опасных видов пищи помогает . Важно помнить, что для аллергика с тяжёлой формой негативной реакции любой объём неподходящей пищи может оказаться опасным;
- предупредить проникновение вредных бактерий помогает помещение пациента в палату со стерильными условиями, как в ожоговом отделении;
- устраняют последствия кожных реакций дезинфицирующие и солевые растворы, кортикостероидные, ранозаживляющие, смягчающие кремы и мази. Хороший эффект на стадии выздоровления дают гормональные препараты Целестодерм, Элоком, Адвантан, Локоид.
Пенициллины, витамины группы В категорически противопоказаны: эти средства усиливают риск аллергических реакций, провоцируют усиление негативной симптоматики.

Проводятся и другие лечебные мероприятия и манипуляции:
- присоединение бактериальной, грибковой, вирусной инфекции требует назначения эффективных комбинированных мазей. Рекомендованы препараты Белогент, Пимафукорт, Тридерм;
- антигистаминные средства снимают чувствительность гистаминовых рецепторов, предупреждают дальнейший выброс медиаторов воспаления. Врачи подбирают противоаллергические лекарства с учётом возраста, состояния пациента, тяжести реакции. Длительное лечение требует применения , быстро снимают признаки аллергии классические антигистаминные средства;
- воспалённую полость рта после еды обязательно обработать антисептиками, перекисью водорода;
- устранение негативной симптоматики на глазах проводят с применением глазных капель и гелей. Препараты: Офтагель, Азеластин, Преднизолон;
- при поражении органов мочеполовой системы на воспалённые участки наносят мазь Солкосерил, антисептические растворы, при тяжёлой форме высыпаний - глюкокортикостероиды для местного применения;
- при сильных болях в мышцах и суставах нужны анальгетики. Препараты подбирает врач в зависимости от тяжести случая.
Перейдите по адресу и ознакомьтесь с информацией о том, может ли быть аллергия на мороз на лице и как лечить заболевание.
Синдром Стивенса-Джонсона у детей
До 3 лет опасное аллергическое заболевание врачи регистрируют крайне редко. Основная возрастная категория пациентов - мужчины возраста от 20 до 40 лет, женщины болеют реже.
Тяжёлая реакция на раздражители опасна для растущего организма, слабый иммунитет не позволяет малышам бороться с инфекцией. Симптомы заболевания у детей схожи с негативными проявлениями у взрослых.
В раннем возрасте основной причиной развития опасной болезни становится введение либо приём антибиотиков, чаще, пенициллинового ряда. Реакция молниеносная, признаки угрожают жизни.
Требуется немедленное вмешательство медиков, помещение ребёнка в отдельный бокс, обеспечение стерильности, как при лечении больных с ожоговыми травмами. Проводится комплексная терапия с применением глюкокортикостероидов, солевых растворов, ранозаживляющих мазей. Обязателен приём , очищающих организм.

На заметку:
- после выздоровления пациент и близкие должны проанализировать ситуацию, запомнить, какие раздражители привели к негативному ответу организма. Предупредить развитие тяжёлой реакции поможет контроль приёма лекарств. В амбулаторной карте медики записывают препараты, на фоне приёма которых возникла буллезная многоморфная эритема;
- пациентам, перенёсшим острую аллергическую реакцию, запрещено принимать лекарства по своей инициативе: неподходящие препараты могут вновь вызвать опасную болезнь - синдром Стивенса-Джонсона. Последствия повторного приступа нередко тяжелее, чем при первом случае аллергической патологии: важно помнить, чем может обернуться халатное отношение к здоровью.
При повышенной чувствительности организма развиваются как слабовыраженные, так и острые реакции. Одно из самых опасных заболеваний аллергической природы - синдром Стивенса-Джонсона. Эрозии, язвочки, волдыри, рвота, высокая температура, поражение слизистых и внутренних органов, ухудшение самочувствия - далеко не все симптомы тяжёлой болезни.
При подозрении на развитие серьёзного заболевания лучшим выходом будет вызов «скорой помощи» для доставки пациента в стационар. Домашние методы, народные средства, самолечение - не подходящие методы терапии: помочь больному могут только квалифицированные медики, в тяжёлых случаях без реаниматологов не обойтись.
Квалифицированный специалист в следующем видео расскажет подробнее о синдроме Стивенса — Джонсона:
Синдром Стивенса–Джонсона – это тяжелая злокачественная форма многовидной эритемы, при которой появляются пузыри на слизистых оболочках глаз, горла, носа, половых органах и других частях кожи.
При повреждении слизистой оболочки глаз появляются болевые ощущения. Глаза опухают, заполняются гнойными выделениями до такой степени, что это приводит к слипанию век, роговицы подвергаются фиброзу. При поражении слизистой оболочки рта становится затрудненным прием пищи, открывание и закрывание рта приводят к сильным болям, что вызывает слюнотечение. Мочеиспускание становится болезненным и затрудненным.
Причины синдрома Стивенса–Джонсона.
Главной причиной появления синдрома Стивенса–Джонсона является появление аллергической реакции на прием антибактериальных препаратов и антибиотиков. С недавнего времени стали считать, что данный синдром имеет наследственный механизм, при котором поражается кожа, а также кровеносные сосуды.
Симптомы синдрома Стивенса-Джонсона.
Данный синдром имеет очень быстрое развитие, т.к. является аллергической реакцией быстрого типа. Проявление начинается с лихорадки, боли в мышцах и суставах. Продолжается такое состояние не более суток. Затем поражается слизистая оболочка рта в виде дефектов кожи, больших пузырей, сгустков запекшейся крови, пленки серо-белого цвета, трещин.
Симптомы пораженных глаз синдромом Стивенса-Джонсона схожи с симптомами при конъюнктивите. Разница заключается только в том, что при синдроме Стивенса-Джонсона воспаление носит аллергический характер. Заболевание может протекать более тяжело при бактериальном поражении. На конъюнктиве глаза могут появляться маленькие язвы и дефекты, что повлечет воспаление роговой оболочки и задних отделов (сосудов, сетчатки и прочее).
Синдром может локализироваться в месте половых органов, проявляющийся в виде вульвовагинита (воспаление женских половых органов), баланита, уретрита (воспалительный процесс мочеиспускательного канала).
Поражение кожи при синдроме Стивенса-Джонсона представляет собой множественные покраснения на коже или чуть припухлые волдыри. Очаги поражения имеют круглую форму и багровый окрас. Центр пятна имеет пузыристый вид, в котором находится кровь или водяная жидкость, и синюшный оттенок, который немного углублен. В диаметре размер очагов достигает до 3-5 сантиметров.
После вскрытия таких пузырей остаются дефекты в виде покраснений, покрывающихся коркой.
Синдром Стивенса-Джонсона дает сильные осложнения на общее здоровье организма, например, может появиться воспаление легких, почечная недостаточность, понос. В 10% случаев заболевание синдромом Стивенса-Джонсона заканчивается смертельным исходом.
Диагностика синдрома Стивенса-Джонсона.
Для диагностики синдрома Стивенса-Джонсона проводят общий анализ крови, выявляют содержание лейкоцитов, скорость оседания эритроцитов.
Более эффективно биохимическое обследование крови, выявляющее содержание мочевины, билирубина, ферментов аминотрансфераз.
Но наиболее эффективным способом диагностирования является проведение специального обследования – иммунограммы, в результате которой выявляют содержание Т-лимфоцитов в крови и специфических классов антител.
Для установления безошибочного диагноза необходимо узнать полную картину об условиях жизни, принимаемых медикаментах, заболеваниях, характере питания.
При наружном осмотре необходимо внимательно осмотреть внешние проявления для того, чтобы не перепутать синдром Стивенса-Джонсона с синдромом Лайелла.
Лечение синдрома Стивенса-Джонсона.
При лечении синдрома Стивенса-Джонсона принимают гормоны коры надпочечников до того времени пока не стабилизируется улучшение состояния. Их принимают в основном внутрь, но при невозможности приема через рот, гормоны вводят внутривенно.
Для очищения крови применяют специальные методы, такие как плазмаферез и гемосорбцию. К ним прибегают для выведения иммунного комплекса в виде антител, которые связаны с антигенами.
При лечении необходимо вывести токсины из организма через кишечник путем принятия лекарственных препаратов. Для борьбы с интоксикацией следует выпивать до 3 литров жидкости в любом виде.
Эффективным мероприятием считается внутривенное переливание плазмы и раствора белков больному. В дополнение к лечению назначают препараты, содержащие калий, кальций, противоаллергические средства. При тяжелых формах синдрома Стивенса-Джонсона для снижения риска развития инфекций следует принимать антибактериальные средства в комплексе с противогрибковыми.
Для наружного лечения применяют растворы антисептиков и крема, в состав которых входят гормоны коры надпочечников.
Под названием СДД (синдром Лайелла и Джонсона) подразумевается тяжелое воспаление кожных покровов и слизистых оболочек – многоморфной эритемы. Открыта болезнь была в США в 1922 году. Описали её два педиатра Лайелл и Джонсон, в честь которых синдром получил свое название. Заболевание отличается острым ходом, с поражением слизистых и кожи не менее двух органов.
В настоящее время синдром Лайелла и Стивенса Джонсона встречается во всем мире у людей преимущественно в возрасте старше сорока лет. С недавних пор заболевание стало диагностироваться у детей и даже младенцев.
Предпосылки к заболеванию:
1. Прием определенных лекарственных средств;Часто признаки синдрома Лайелла и Стивенса Джонсона возникают при передозировке лекарств. Встречаются случаи заболевания вследствие приема всего одной и правильной дозы лекарства. Большая часть случаев заболевания была спровоцирована приемом антибиотиков, чаще – при принятии антибиотиков из ряда пенициллина.
Меньшая вероятность заболевания присутствует при приеме местных анестезирующих средств, сульфаниламидных лекарств, нестероидных препаратов противовоспалительного назначения.
2. Инфекционные болезни;
Факторы повышенного риска – бактериальные и грибковые инфекции. Острая аллергическая реакция ССД может развиться после контакта с вирусами герпеса, ВИЧ, гриппа и гепатита.
3. Онкологические заболевания;
4. Идиопатическая форма.
Это заболевание, причины которого специалистам не удалось выявить. Синдром Лайелла и Стивенса Джонсона может возникнуть по неизвестной причине.
Основные симптомы ССД
В большинстве случаев синдром начинается проявляться резкой болью в суставах. ССД представляет собой острую, или быструю форму аллергии, поэтому начинается неожиданно.Больной сначала может подумать, что страдает от респираторного заболевания. На этом этапе ощущается сильная непреходящая слабость, суставные боли, лихорадка. Заболевший человек может страдать от тошноты и рвоты. Начальное состояние при синдроме продолжается несколько часов или несколько дней. Затем проявляются сильные высыпания на слизистых оболочках и кожных покровах.
Сыпь появляется в разных местах. Особенность синдрома – симметричные высыпания. Аллергическая реакция дает о себе знать сильным зудом и ощущением жжения.
Сыпь локализуется по-разному. У большинства пациентов наблюдаются высыпания в области лица, тыльных сторон кистей и стоп, на коленных и локтевых сгибах. Чаще страдают слизистые оболочки во рту и чуть реже - глаза.
Синдром Лайелла и Стивенса Джонсона определяется сыпью в форме папул, диаметром от двух до пяти миллиметров. Каждая папула зрительно делится на две части. В центре пузырька ясно определяется маленькая полость с кровью (геморрагическое содержимое) и белковой жидкостью (серозное вещество). Внешняя часть пузырька имеет ярко красную окраску.
Папулы, которые образуются на слизистых оболочках, более болезненны. Они быстро лопаются, оставляя на месте болезненные эрозии с желтым нездоровым налетом.
Поражение слизистых в интимных местах может привести у мужчин к проявлению стриктуры уретры и у женщин к развитию вагинита.
При поражении глаз развивается блефароконъюктивит и другие заболевания глаз, ухудшающие зрение.
При любой форме синдрома Лайелла и Стивенса Джонсона пациенты ощущают боли и нарастающее ощущение тревожности. Болезненность при сыпи на слизистых приводит к отказу от пищи.
Диагностика синдрома ССД
Обязательно составляется подробный и корректный анамнез. ССД является одной из тяжелых форм аллергической реакции, поэтому можно выявить некоторые закономерности в ранних аллергических проявлениях у заболевшего человека. Пациент должен предоставить лечащему врачу максимально полную информацию – рассказать, случались ли раньше аллергические реакции. Также врач должен знать, на какие именно вещества и насколько тяжело протекала аллергия.Лечащий врач назначает пациенту общий анализ крови, биохимическое исследование. Результаты анализов выявят в крови ферменты аминотрансфераз, билирубина и мочевины.
Путем тщательного внешнего осмотра выявляется сила и характер аллергического поражения. Часто правильная постановка диагноза невозможна без сдачи имуннограммы. Это исследование направлено на поиск в крови антител специфического класса.
Сама по себе диагностика синдрома Лайелла и Стивенса Джонсона не является архисложной задачей. Практически все назначаемые исследования преследуют цель исключить заболевания пузырчаткой или другими болезнями со схожими клиническими проявлениями.
Как лечится ССД
Выявление синдрома Лайелла и Стивенса Джонсона требует срочной медицинской квалифицированной помощи.
В чем срочно нуждается больной до помещения в стационарное отделение? Проводятся следующие неотложные мероприятия:
Катетеризация вены;
Инфузионная терапия (вводятся солевые или коллоидные растворы для сокращения концентрации аллергенов в крови);
Внутривенное введение преднизолона разовой дозой объемом в 60-150 мг;
Вследствие выраженного отека слизистой гортани пациент переводится на аппарат искусственной вентиляции легких.
После помещения пациента и стабилизации его состояния в отделении стационара ему назначается основное лечение. Лечащий врач пропишет анальгетики для обезболивания, глюкокортикостероидные препараты против воспаления. При инфицировании кожи или слизистых оболочек назначаются сильные антибиотики, кроме препаратов на основе пенициллина и витаминов.
Осложнения, сопровождающие синдром Лайелла и Стивенса Джонсона, требуют проведения дополнительной терапии.
Поражения кожи и слизистых обрабатываются антисептическими растворами и противовоспалительными мазями.
Пациент должен получать гипоаллергенное питание, исключающее употребление всех видов рыбы, кофе, цитрусовых, меда и шоколада.
Синдром Стивенса Джонсона – буллезное поражение кожи и слизистых оболочек. Имеет аллергическую природу и отличается острым проявлением.
Это заболевание протекает на фоне тяжелого состояния человека. Оно затрагивает слизистую рта и мочеполовые органы.
Также этот синдром называют «злокачественная экссудативная эритема». Также как и , аллергический контактный и т.п. он является буллезным дерматитом и отличается большим количеством пузырей на коже и слизистых оболочках.
Чаще всего этот синдром развивается у людей в период от 20-ти до 40-ка лет. Очень редко встречается у детей.
Мужчины от этого заболевания страдают чаще, чем женщины.
Причины
Причины развития синдрома Стивена Джонсона кроются в немедленной аллергической реакции организма. Выделяют четыре группы причин, которые могут вызвать начало такой реакции:
- инфекции;
- лекарства;
- злокачественные болезни;
- неустановленные факторы.
У детей этот синдром наиболее часто развивается из-за вирусных болезней (герпеса, вирусного гепатита, ветрянки, кори и т.п.)
Также спровоцировать развитие могут бактериальные инфекции и грибки (туберкулез, гонорея, гистоплазмоз, трихофития и т.п.)
Взрослые по большей части страдают от такого синдрома из-за приема некоторых медикаментов или злокачественных новообразований в организме.
Из лекарств чаще всего подобную реакцию могут вызвать антибиотики, регуляторы центральной нервной системы и т.д.
Из онкологических заболеваний чаще всего причиной становится лимфома или карцинома.
Симптомы
С началом болезни симптомы проявляются очень быстро и резко. У человека отмечают:
- общее недомогание;
- температура поднимается до 40с;
- головную боль;
- возникают артралгии;
- боли в мышцах;
- тахикардия.
У пациента может болеть горло, мучать диарея или рвота, кашель.
За несколько часов в горле начинают раздуваться пузыри, которые после вскрытия образуют большие дефекты. Они покрыты бело-серыми или желтыми пленками и кровяными корками.
Также в процесс могут быть завлечены губы.
Поражение глаз напоминает конъюнктивит, но если попадает инфекция, может развиться гнойное воспаление. Также это может привести к блефариту, кератиту, поражению радужной оболочки.
На половых органах развивается уретрит, вульвит или вагинит.
На коже появляются многочисленные элементы, которые возвышаются над остальным уровнем кожи и имеют округлую форму. Внешне они похожи на волдыри. Могут достигать примерно 5 см в диаметре.
Высыпания продолжают появляться на протяжении пары недель. Язвы, которые остаются после вскрытия пузырей заживают полтора месяца.
Из-за осложнений, которые может вызвать этот синдром, погибает примерно 10% больных.
Диагностика
Диагностика этого синдрома включает большое комплексное исследование, во время которого пациента внимательно осматривают, проводят иммунологическое исследование крови, делают биопсию кожи, коагулограмму. Также проводится рентген легких, УЗИ мочевого пузыря, почек, а также биохимический анализ мочи.
Лечение
 Лечение при синдроме Стивенса Джонсона назначается комплексное и интенсивное. Обязательно прописывают глюкокортикоиды в больших дозах. Так как данные вещества могут поражать слизистые, их вводят инъекционно. Дозу начинают уменьшать только после того, как симптомы уменьшаются, и человек начинает чувствовать себя лучше.
Лечение при синдроме Стивенса Джонсона назначается комплексное и интенсивное. Обязательно прописывают глюкокортикоиды в больших дозах. Так как данные вещества могут поражать слизистые, их вводят инъекционно. Дозу начинают уменьшать только после того, как симптомы уменьшаются, и человек начинает чувствовать себя лучше.
Чтобы очистить кровь используют методы экстракорпоральной гемокоррекции:
- каскадную фильтрацию плазмы;
- мембранный плазмаферез;
- гемосорбцию;
- иммуносорбцию.
Человеку делают переливание плазмы и белковых растворов.
Обязательно нужно обеспечить организм большим количеством жидкости и поддерживать суточный диурез.
Также используют препараты калия и кальция.
Вторичные инфекции лечат с помощью антибактериальных лекарств.